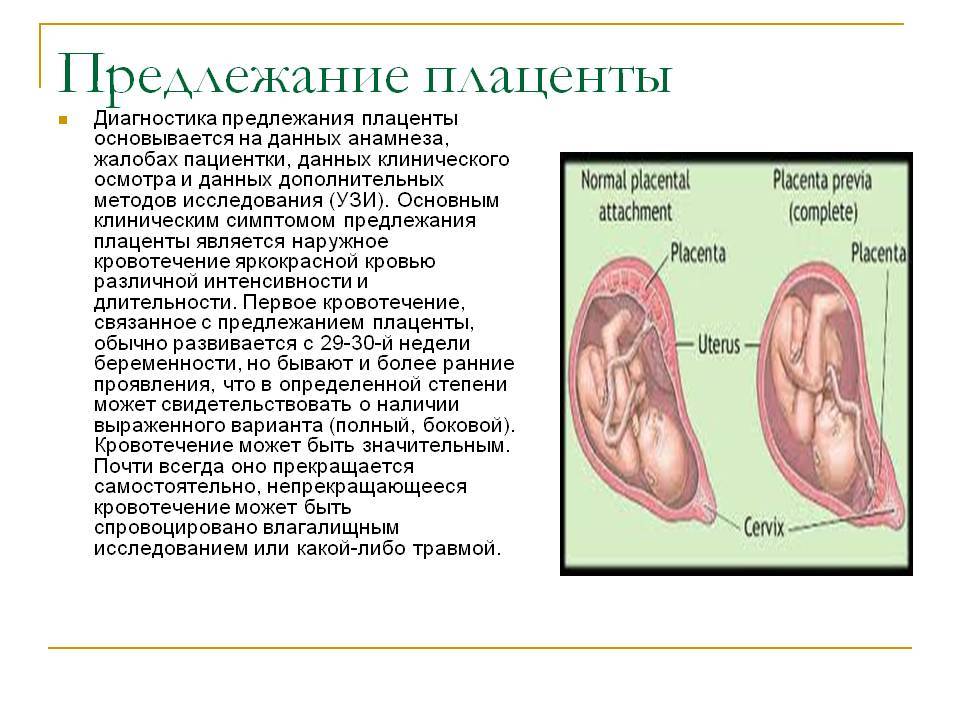
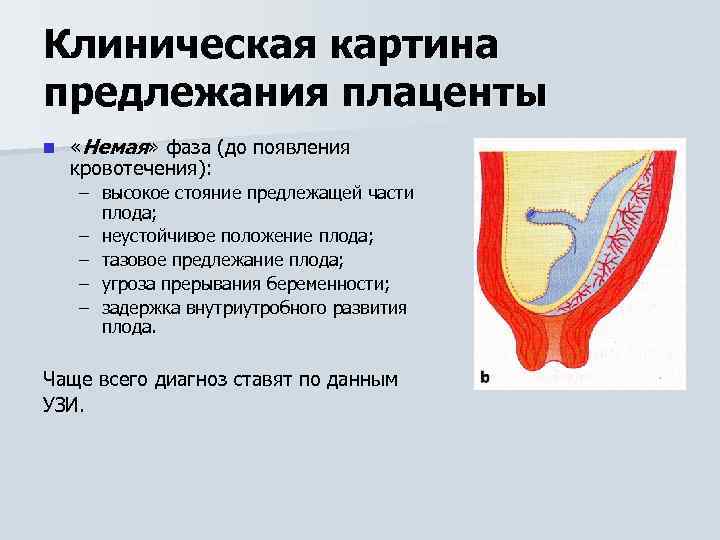
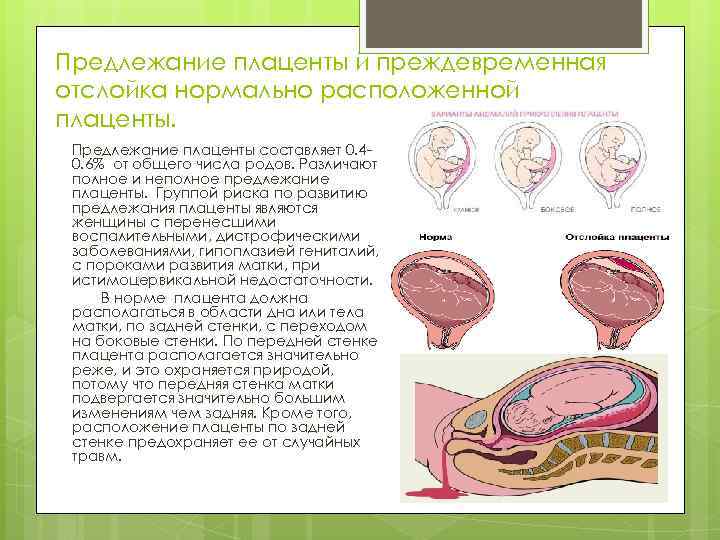
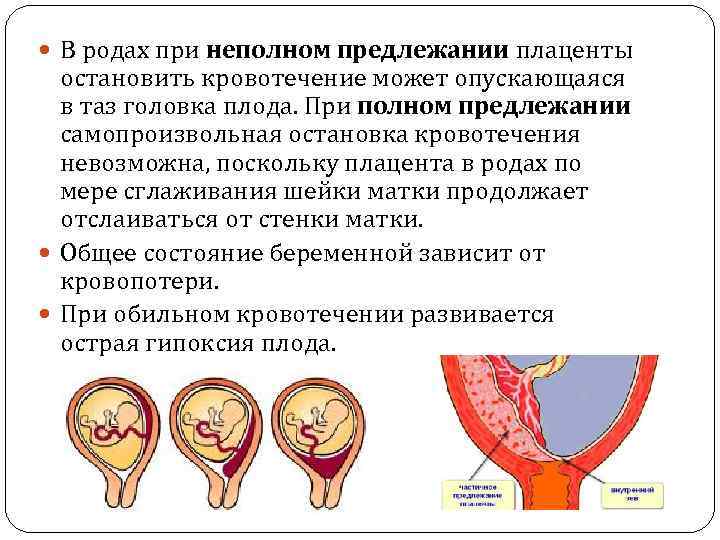
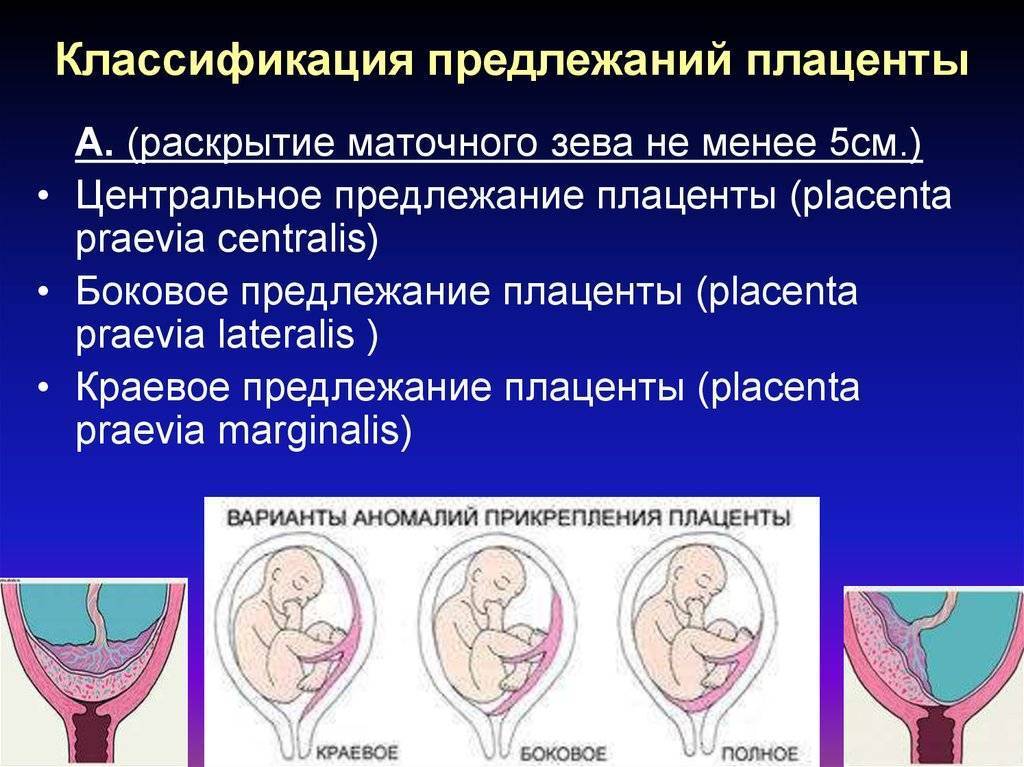
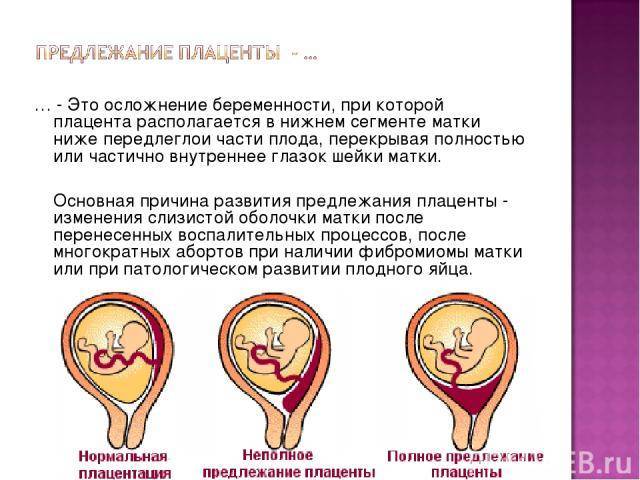
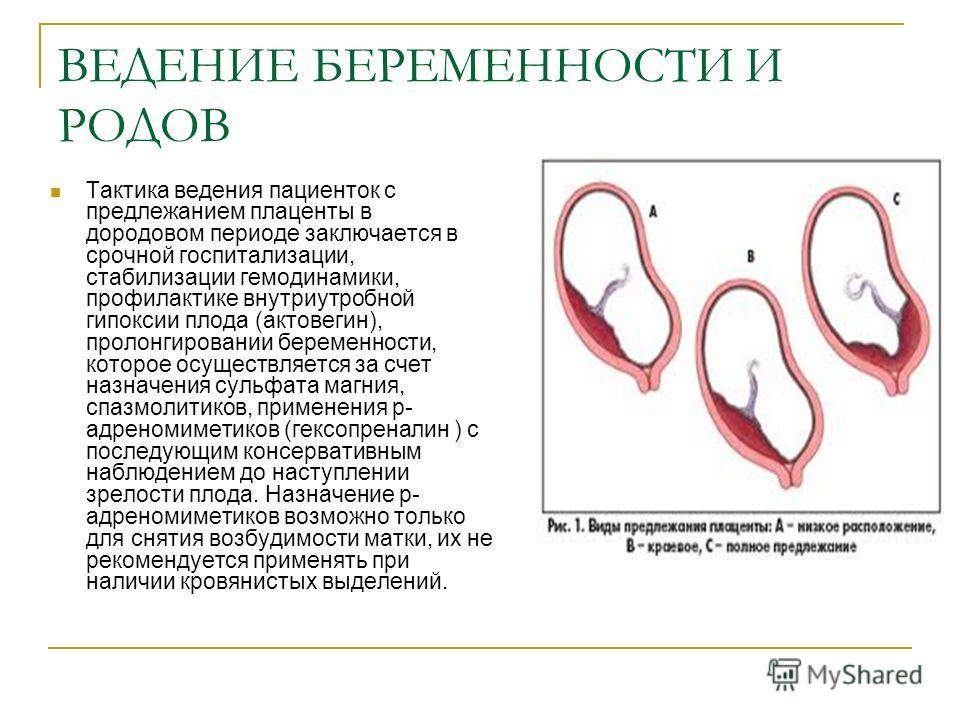
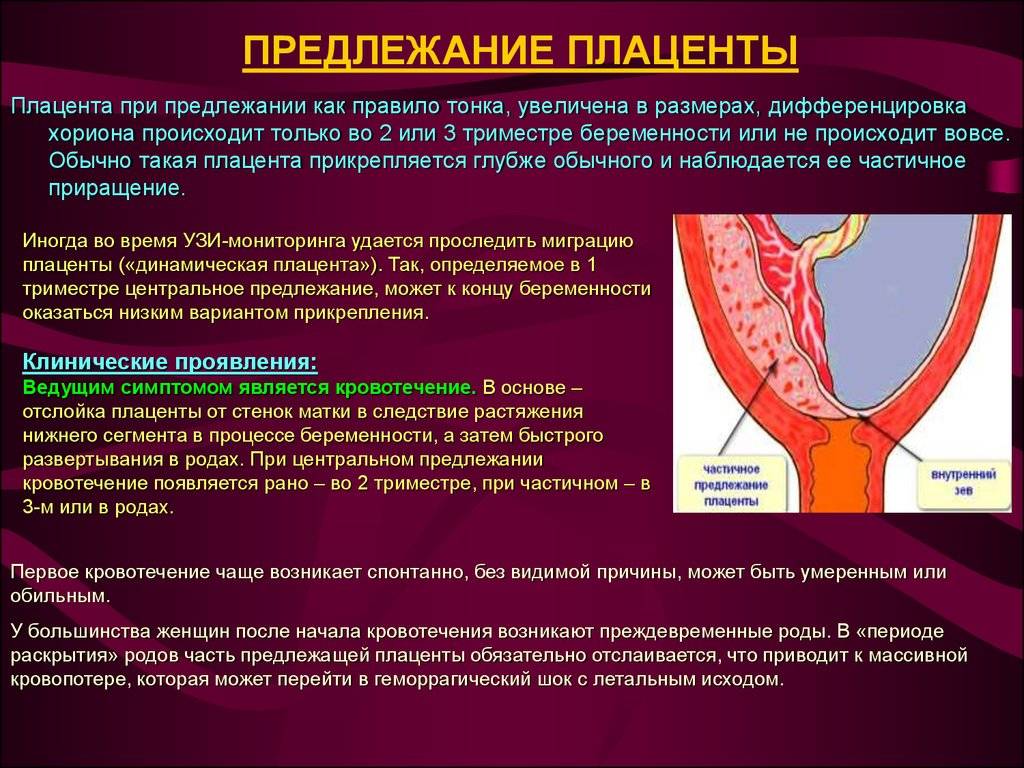
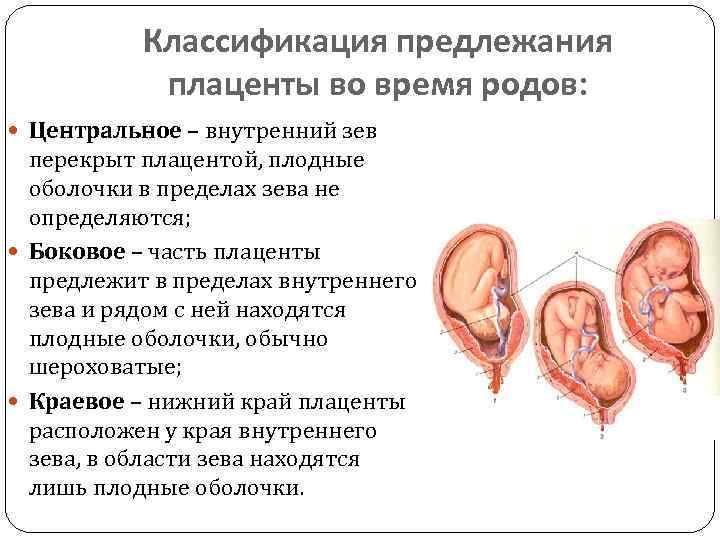
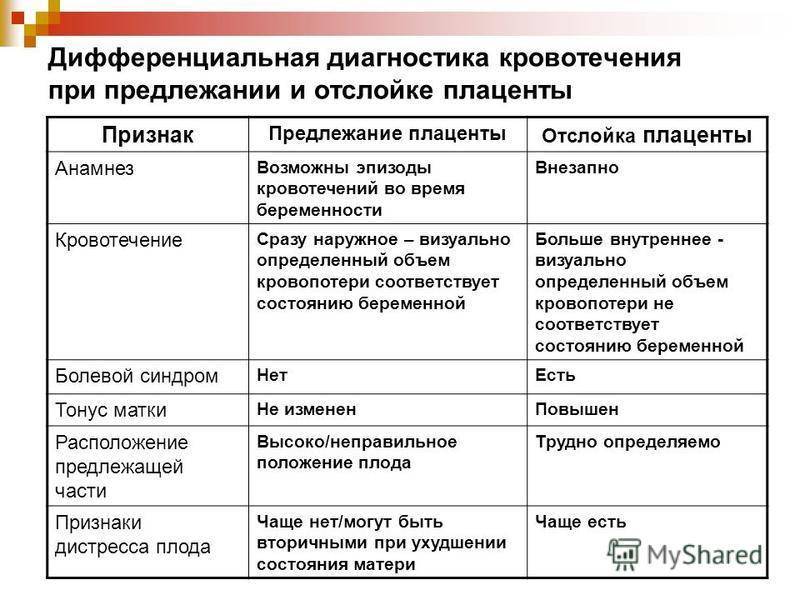
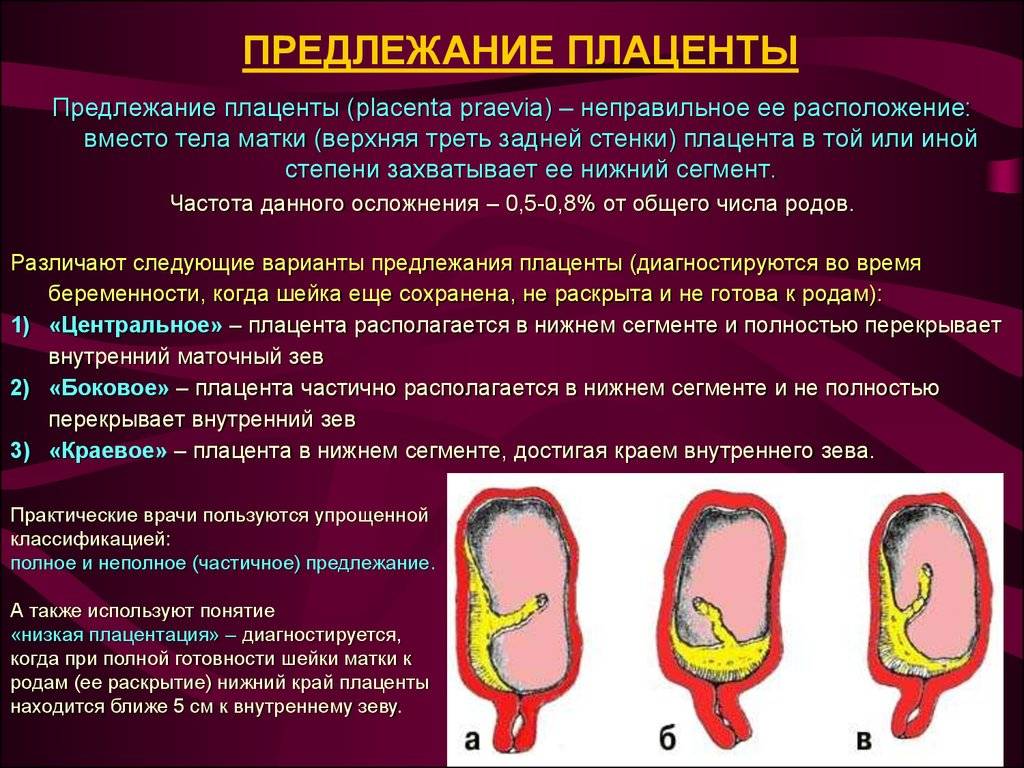
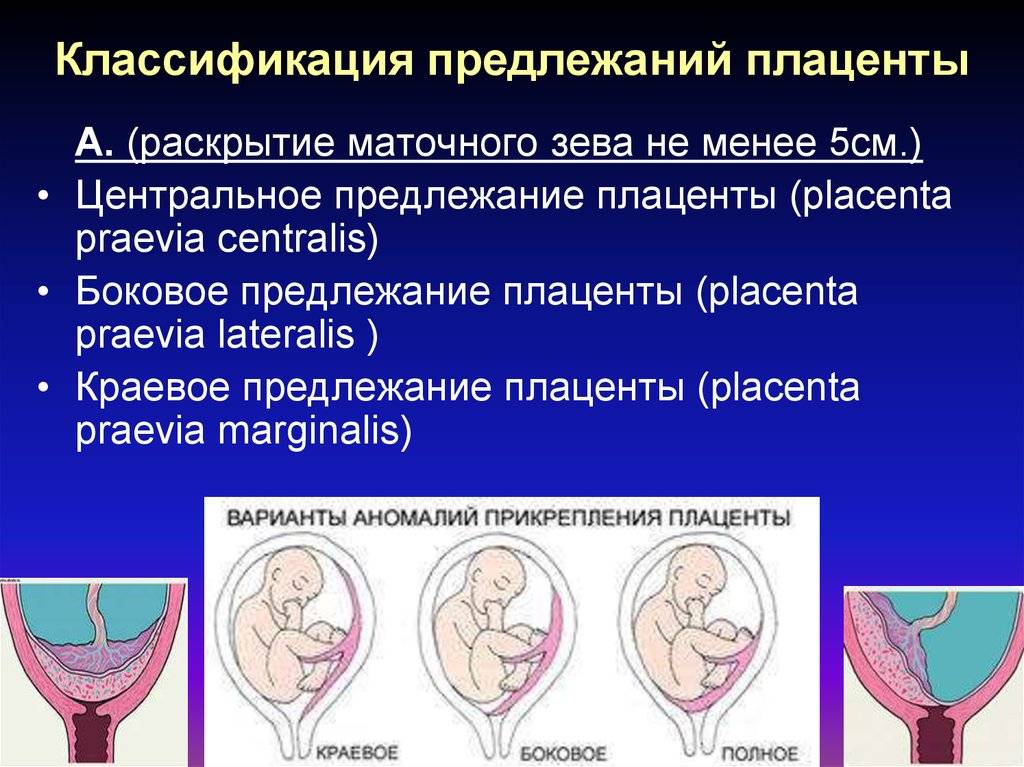
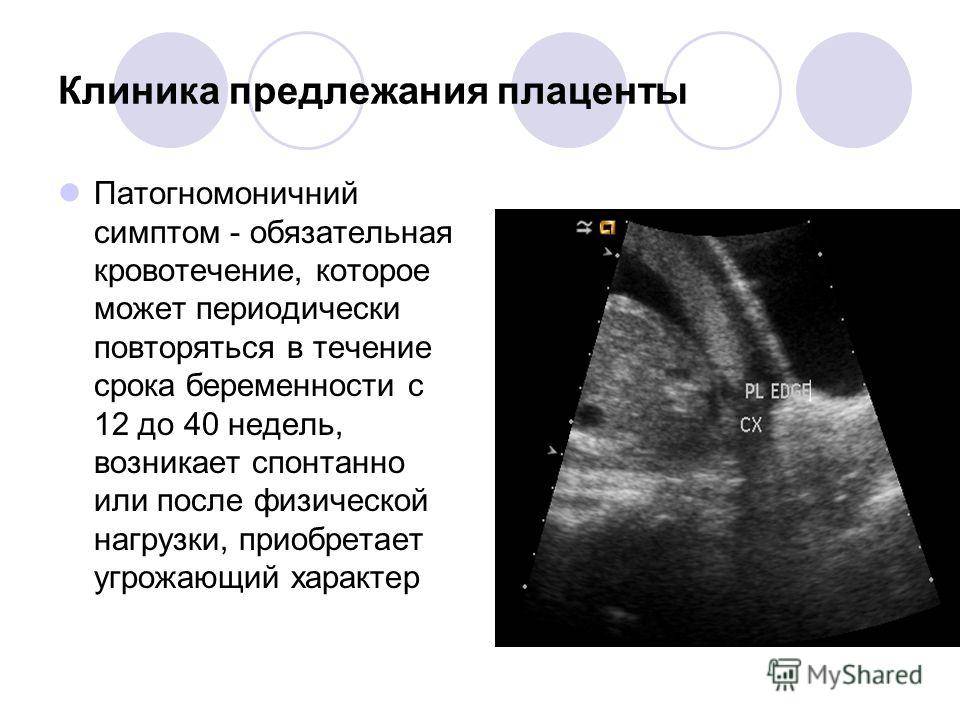
Осложнения предлежания плаценты
Началом осложнений является дистресс плода. Что такое дистресс плода? Фетальный дистресс – довольно расплывчатый термин, который определяет целый ряд различных внутриутробных патологий, включая:
- сердечные аномалии;
- снижение внутриутробного роста;
- маловодие.
Беременные с предлежанием плаценты должны находиться под наблюдением, так как существует вероятность того, что потеря крови может увеличиться до точки серьезной опасности. Увеличение избыточного кровотечения может произойти во время родов, или через несколько часов после рождения малыша.
Медицинский персонал должен быть готов к тому, что имеет дело с пациенткой с высоким риском развития геморрагического шока, и, возможно, потребуется немедленное переливание крови. Значительная потеря крови может иметь место, когда беременность еще не завершена. Последствия в таком случае также влияют на здоровье плода и матери. Это, по сути, и создает условия для дистресса плода и кесаревого сечения.
Причины преждевременной отслойки плаценты
У такого нарушения, как преждевременная отслойка плаценты, причины могут быть самые разные.
Во время беременности факторами риска могут стать:
- поздний токсикоз (гестоз);
- нефропатия беременных;
- сосудистая экстрагенитальная патология;
- аутоиммунные состояния;
- воспаления сосудов инфекционно-аллергического генеза;
- аллергические реакции на переливание крови;
- эндокринные заболевания;
- генетические нарушения свертываемости крови;
- склонность к тромбозам;
- нестабильность артериального давления;
- заболевания почек;
- резус-конфликт матери и плода;
- плацентарная недостаточность;
- нахождение плаценты в проекции миоматозного узла.
Во время родов причинами преждевременной отслойки плаценты могут стать такие явления, как:
- появление на свет первого плода при многоплодной беременности;
- чрезмерная стимуляция матки;
- дискоординация сокращений матки;
- поздний разрыв плодного пузыря;
- короткая пуповина;
- многоводие и излитие околоплодных вод;
- переношенная беременность;
- крупный плод.
Кроме того, преждевременную отслойку плаценты могут спровоцировать механические воздействия:
- падение беременной;
- удар в живот;
- неаккуратные действия врачей;
- наружный акушерский поворот плода.
Вредные привычки матери также могут осложнить ситуацию.
Лечение
Присутствие в антенатальной симптоматике признаков кровотечения – достаточное показание для проведения госпитализации больной в условия родовспомогательных учреждений.
Ведение таких пациенток сопровождается компенсацией кровопотерь методом инфузии кровезаменителей, растворов восстанавливающих водно-электролитный баланс, введением антианемических средств. Для профилактики дистресс-синдрома назначается курс глюкокортикоидов.
При необходимости ведется коррекция патологического состояния с помощью спазмолитиков. Все мероприятия сопровождаются мониторингом динамики патологического процесса с задействованием инструментальной техники. Главная задача при этом – добиться пролонгирования гестации и осуществления естественных родов.
При полном перекрытии внутреннего зева либо большой опасности жизни матери абсолютным показанием является выполнение кесарева сечения. Оно реализуется в нижнем маточном сегменте и для исключения кровотечений требует наложения дополнительных гемостатических швов и введения утеротоников.
Диагностика
Комплексная ППЦ-диагностика начинается со сбора анамнеза, в ходе которого доктор обращает внимание на присутствие в нем факторов, способствующих возникновению данного недуга. Учитываются жалобы пациентки на повторяющиеся МТ-кровотечения, проводится ее физикальный осмотр
Акушерское обследование выявляет у пациентки высокое стояние дна МТ.
Из спектра лабораторных тестирований наиболее актуальны анализ сосудисто-тромбоцитарного гемостаза, развернутый и биохимический анализ крови.
Главной инструментальной методикой в ППЦ-диагностике считается ультразвуковое исследование (УЗИ) органов брюшной полости. Оно позволяет устанавливать ПЦ-локализацию, вид патологии, степень отслойки, размеры и структуру предлежащей поверхности еще на этапе УЗИ-скрининга и объективно оценить состояние плода.
В комплексе с УЗИ-диагностикой активно используется магнитно-резонансная томография и дуплексное сканирование маточно-плацентарного кровотока. Их показания отличаются высокой информативностью и визуализацией, достаточной для обнаружения ПЦ-гематом, идентификации угрозы прерываний беременности и проведения динамических наблюдений.
По итогам полученных результатов проводятся консультации акушер-гинеколога, терапевта, хирурга, анестезиолога и формируется единая терапевтическая тактика.
Патологоанатомические данные
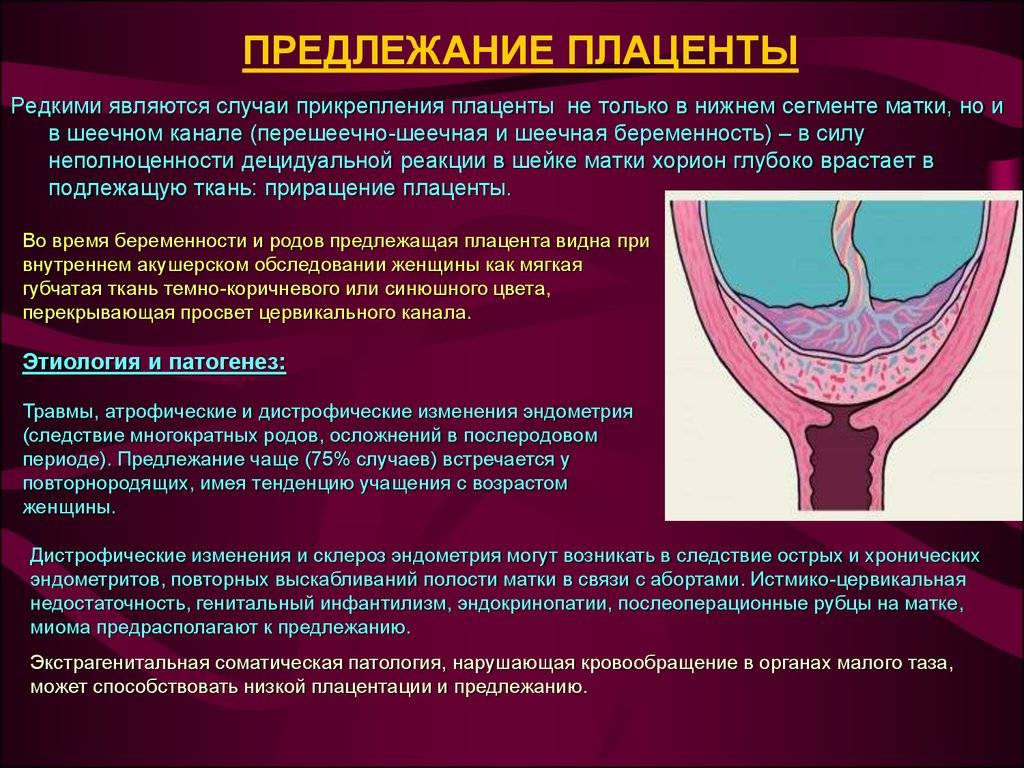
Патологоанатомические данные указывают на важную роль в развитии П. п. воспалительных изменений децидуальной оболочки и разрастания соединительной ткани. Наряду с дистрофическими процессами в матке и плаценте обнаружены также сдвиги компенсаторного характера. Результатом отделения плаценты от стенки матки с разрывом межворсинчатых пространств, в к-рых циркулирует омывающая ворсины хориона материнская кровь, является кровотечение. Отслойка плаценты от стенки матки происходит иногда во время беременности вследствие растяжения нижнего маточного сегмента, входящего постепенно в состав плодовместилища. Развитию отслойки плаценты также способствуют сокращения матки, особенно в родах, когда каждая схватка сопровождается повышением внутриматочного давления, приводящим к выпячиванию плаценты и плодных оболочек в просвет внутреннего маточного зева. Стенки нижнего маточного сегмента и шейки матки в это время смещаются кверху за счет ретракции маточной мускулатуры, еще больше нарушая прикрепление плаценты к стенке матки. Клинически П. п. проявляется гл. обр. маточными кровотечениями (см.), которые обычно начинаются без видимых причин или в связи с физической нагрузкой, нервным перенапряжением. С. И. Павлова отмечала, что значительная часть женщин указывает на предшествовавшее кровотечению половое сношение. Наиболее часто кровотечение начинается в третьем триместре беременности. Чем ниже место прикрепления плаценты, тем раньше появляется кровотечение. У большинства женщин с неполным П. п. кровотечение начинается в родах, с полным — при беременности. Кровотечение может периодически прекращаться при уменьшении интенсивности маточных сокращений и благодаря достаточно выраженным процессам тромбообразования в месте отслойки плаценты. Остановке кровотечения в родах при частичном П. п. способствует излитие околоплодных вод и интенсивное сокращение матки: плацента при схватке опускается, а предлежащая часть плода прижимает отделившуюся часть плаценты к месту отслойки и оказывает т. о. тампонирующее действие. В случаях полного П. п. кровотечение обычно прогрессирует, вследствие чего возможно развитие анемии (см.), а при массивных кровопотерях — геморрагического шока (см.).
Наиболее опасные осложнения связаны с повторным кровотечением, к-рое может усугубить уже развившиеся анемию и шок. Источником такого кровотечения бывают разрывы шейки матки, к-рая разрыхлена и значительно васкуляризирована вследствие близости плаценты. В последовом и раннем послеродовом периодах кровотечения часто возникают также в связи с недостаточной сократительной способностью матки в области плацентарной площадки (см.), нарушением отслойки плаценты от стенки матки в результате патол, изменений и с меньшей толщиной децидуальной оболочки в нижних сегментах матки, вплоть до развития истинного приращения плаценты (см. Гипотонические кровотечения, Роды). П.п. способствует развитию эмболии околоплодными водами, к-рая сопровождается кровотечением в результате снижения коагуляционных свойств крови, острым фибринолизом (см.). Редко бывают случаи воздушной эмболии (см.), заканчивающиеся внезапной смертью женщины. Развитию септических осложнений в послеродовом периоде способствуют близость плацентарной площадки к влагалищу, усиленные процессы тромбообразования в этой области, частые влагалищные исследования и оперативные вмешательства, явления анемии у родильниц. Отслойка части плаценты от стенки матки, потеря крови у плода приводят к его гипоксии (см. Асфиксия плода и новорожденного). Характерным для П. п. является высокое расположение предлежащей головки плода над входом в таз, во многих случаях наблюдается тазовое предлежание или неправильное положение плода. По данным Е. В. Соколова, головное предлежание плода встречается в 66,17% случаев П. п., тазовое — в 8,15%, поперечное положение плода — в 13,82%, косое — в 11,86%.
Симптомы предлежания плаценты
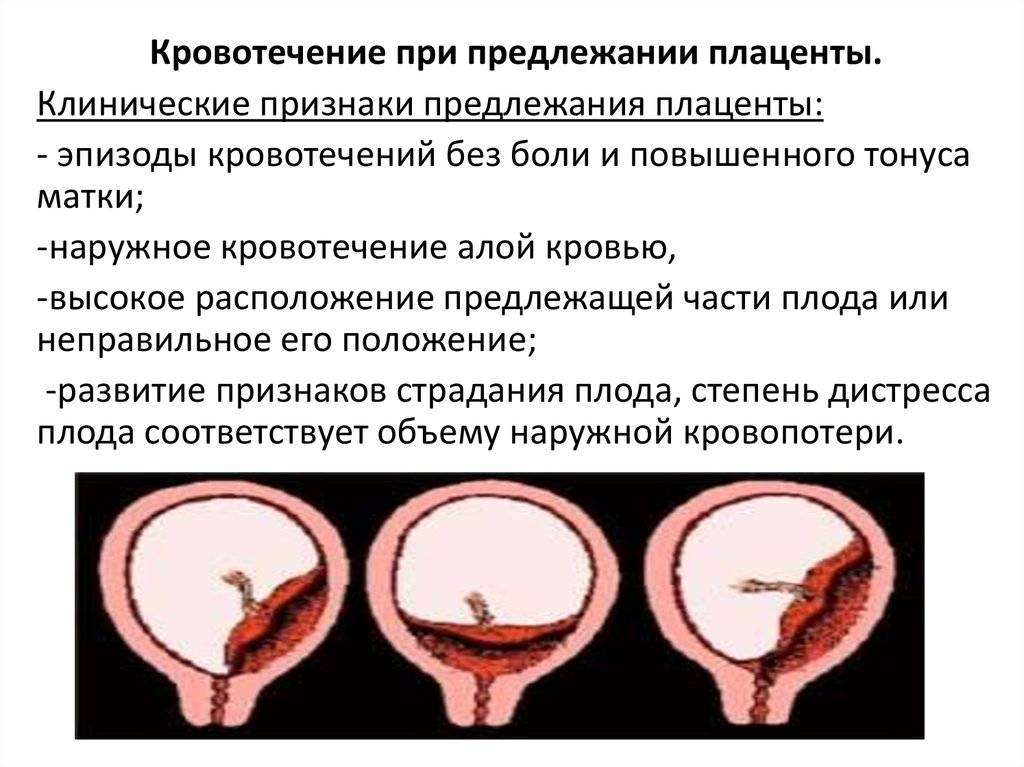
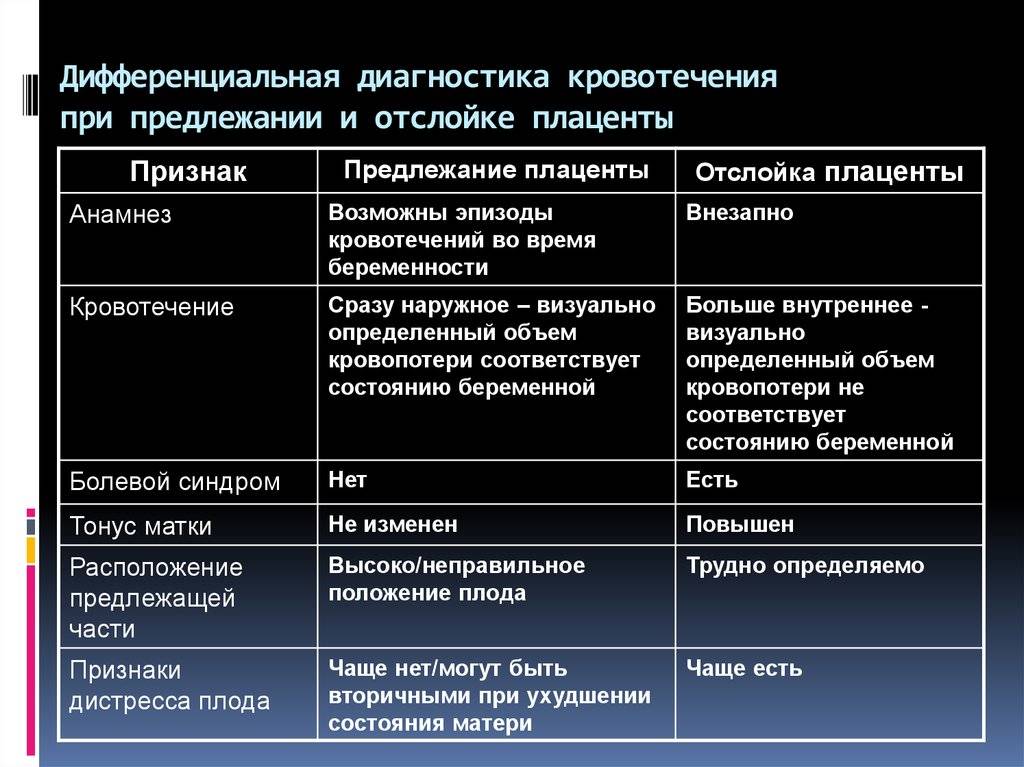
Потеря крови при предлежании плаценты, как правило, интенсивная и безболезненная. Кровь – ярко-красного цвета. Начинается кровотечение внезапно, после 28 недель беременности. Количество потерянной крови переменное, иногда существенное, иногда довольно скромное.
Болезненные ощущения у беременной возникают тогда, когда предлежание связано с отслойкой плаценты. Подобное сочетание встречается у 10% случаев. Боль – это характерный признак плацентарной отслойки. В этом случае необходима дифференциальная диагностика.
В 25 % случаев предлежания плаценты отмечаются маточные сокращения, в 15% – неудачное положение плода (косое или поперечное). До тех пор, пока условия стабильные, особых проблем для плода не отмечается.
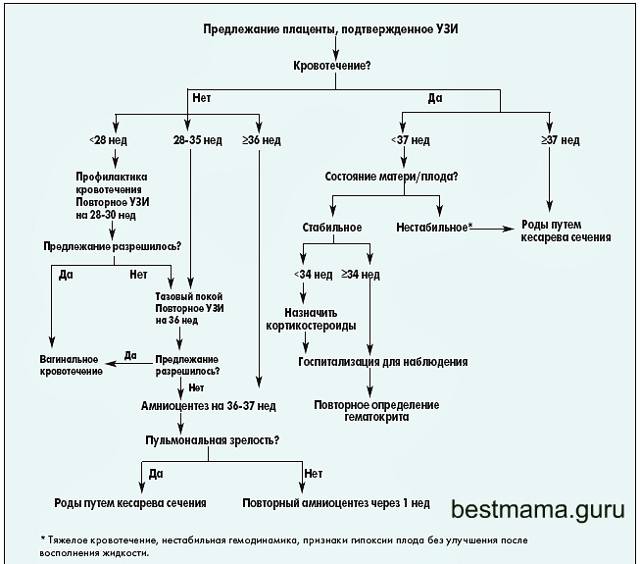
Наблюдение и лечение предлежания плаценты
Будущая мама, которой поставлен диагноз предлежания плаценты, нуждается в тщательном врачебном наблюдении
Особую важность приобретает своевременное проведение клинических исследований. При выявлении даже незначительно сниженного уровня гемоглобина или нарушений в системе свертывания крови женщине назначают препараты железа, т.к
в этом случае всегда есть риск быстрого развития анемии и кровотечения. При выявлении любых, даже незначительных, отклонений в состоянии здоровья необходимы консультации соответствующих специалистов.
Предлежание плаценты — грозная патология, одна из основных причин серьезных акушерских кровотечений. Поэтому в случае развития кровотечения все имеющиеся у женщины, даже небольшие, проблемы со здоровьем, могут усугубить ее состояние и привести к неблагоприятным последствиям.
Режим плюс диета
Если кровотечений нет, особенно при частичном варианте предлежания плаценты, женщина может наблюдаться в амбулаторных условиях.
В этом случае рекомендуется соблюдение щадящего режима: следует избегать физических и эмоциональных нагрузок, исключить сексуальные контакты. Необходимо спать не менее 8 часов в сутки, больше находиться на свежем воздухе.
В рационе обязательно должны быть продукты, богатые железом: гречневая крупа, говядина, яблоки и др. Обязательно достаточное содержание белка, т.к. без него даже при большом поступлении в организм железа гемоглобин будет оставаться низким: при отсутствии белка железо плохо усваивается. Полезно регулярно употреблять в пищу богатые клетчаткой овощи и фрукты, т.к. задержка стула может провоцировать появление кровянистых выделений. Слабительные средства при предлежании плаценты противопоказаны. Как и всем беременным, пациенткам с предлежанием плаценты назначаются специальные поливитаминные препараты. При соблюдении всех этих условий уменьшаются проявления всех описанных выше симптомов, сопутствующих в большинстве случаев предлежанию плаценты, а значит, обеспечиваются условия для нормального роста и развития ребенка. Кроме того, в случае появления кровотечений повышаются адаптационные возможности организма женщины, и кровопотеря переносится легче.
При наличии кровянистых выделений наблюдение и лечение беременных с предлежанием плаценты на сроках беременности свыше 24 недель осуществляется только в акушерских стационарах, имеющих условия для оказания экстренной помощи в условиях реанимационного отделения. Даже если кровотечение прекратилось, беременная остается под наблюдением врачей стационара до срока родов.
В этом случае лечение проводится в зависимости от силы и длительности кровотечения, срока беременности, общего состояния женщины и плода. Если кровотечение незначительное, беременность недоношенная и женщина чувствует себя хорошо, проводится консервативное лечение. Назначаются строгий постельный режим, препараты для снижения тонуса матки, улучшения кровообращения. При наличии анемии женщина принимает препараты, повышающие уровень гемоглобина, общеукрепляющие препараты. Для снижения эмоционального напряжения используются успокаивающие средства.
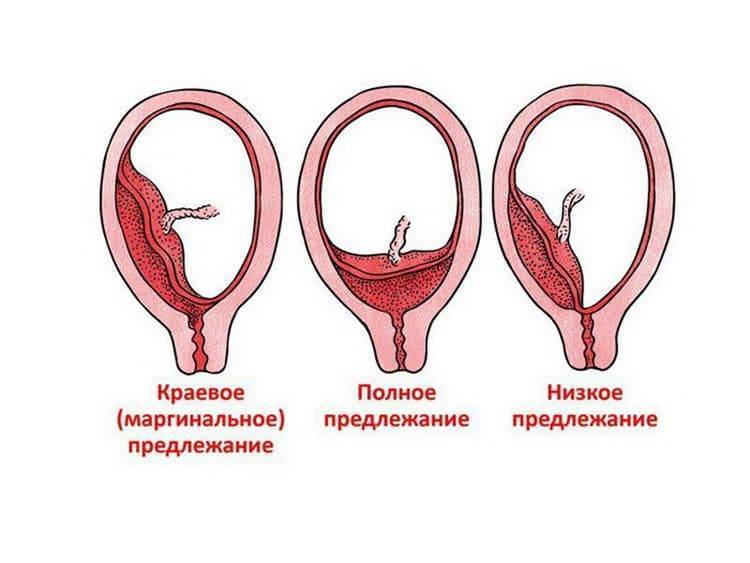
Что такое краевое предлежание хориона или плаценты
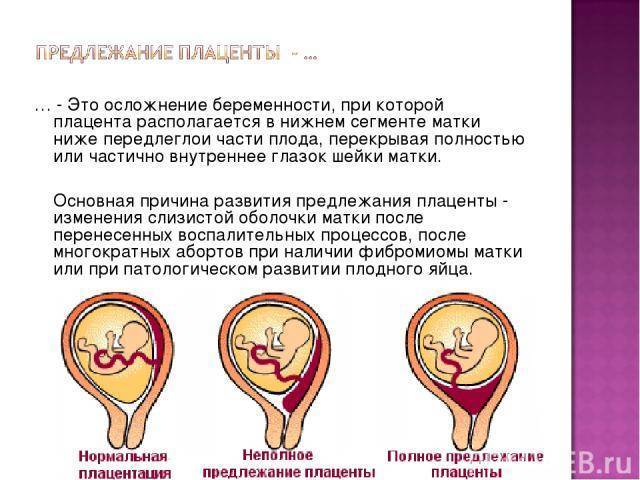
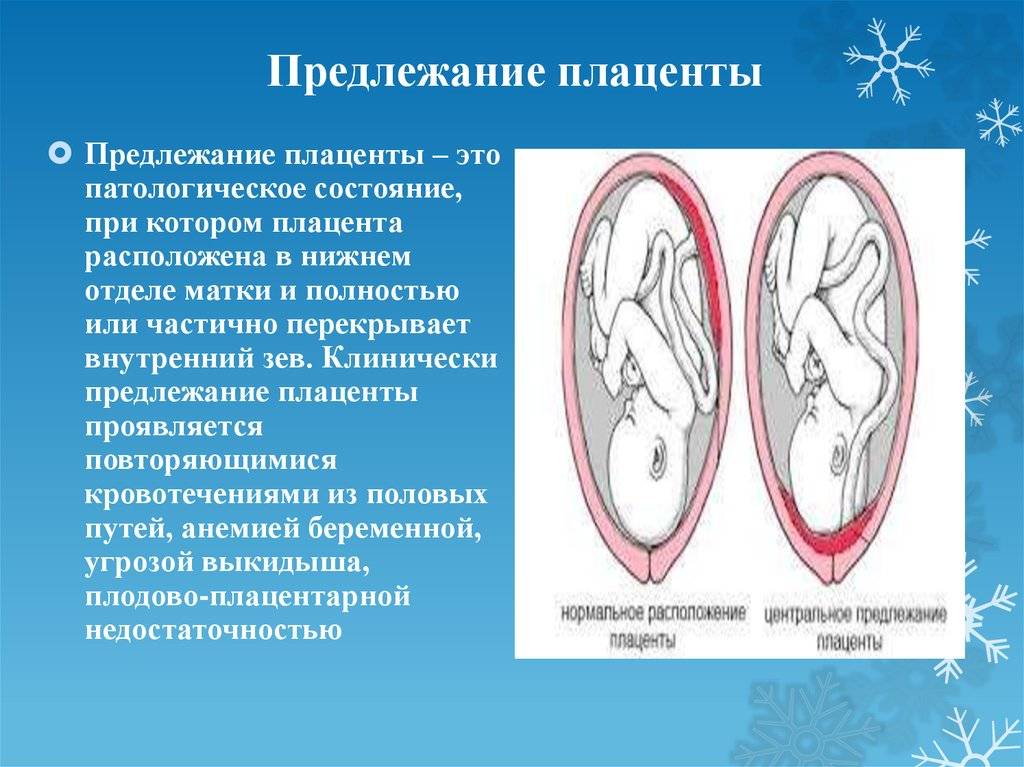
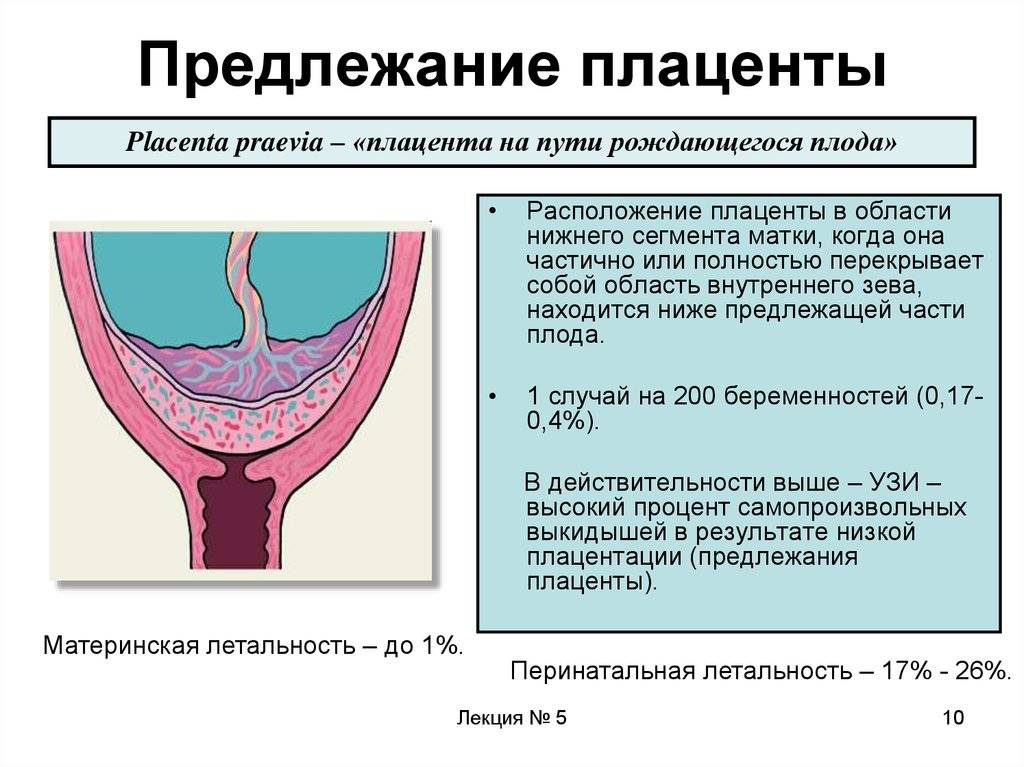
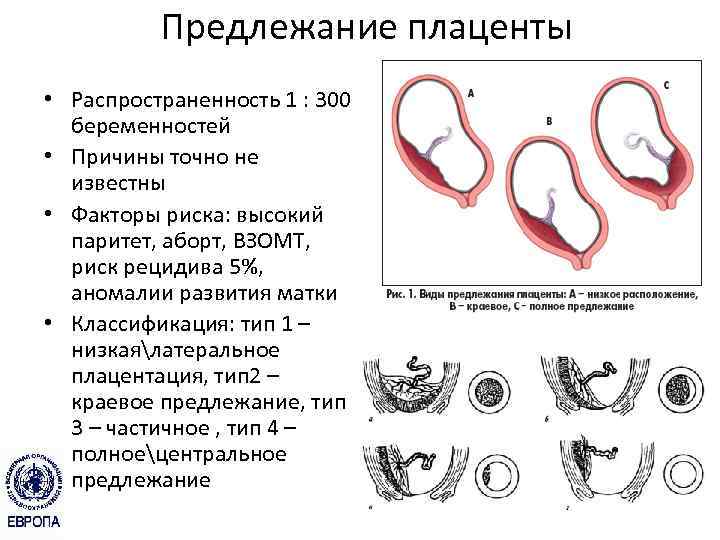
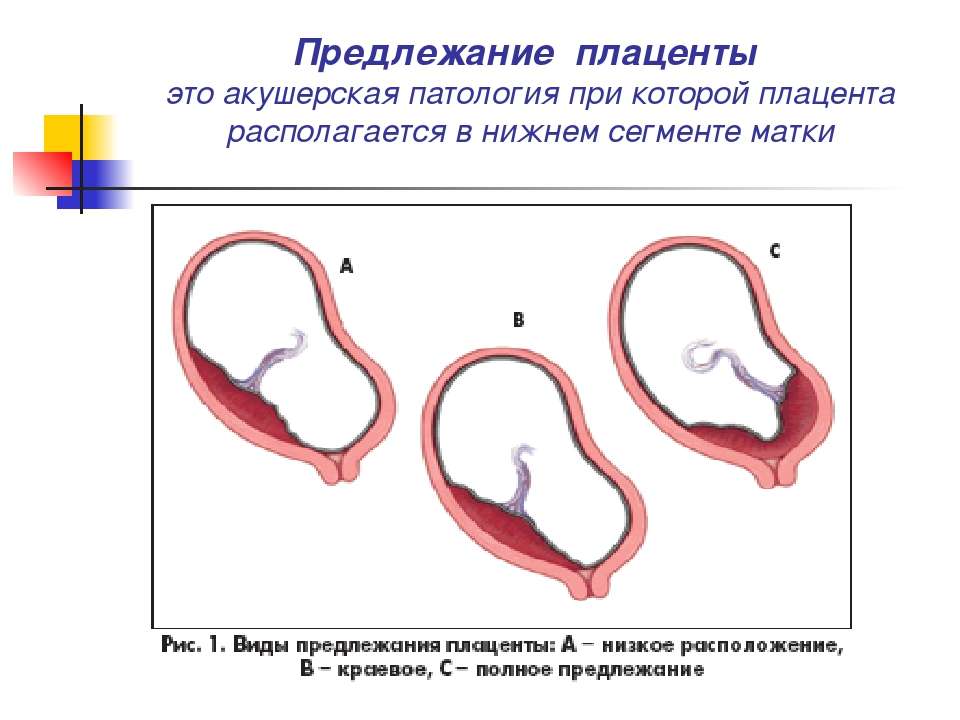
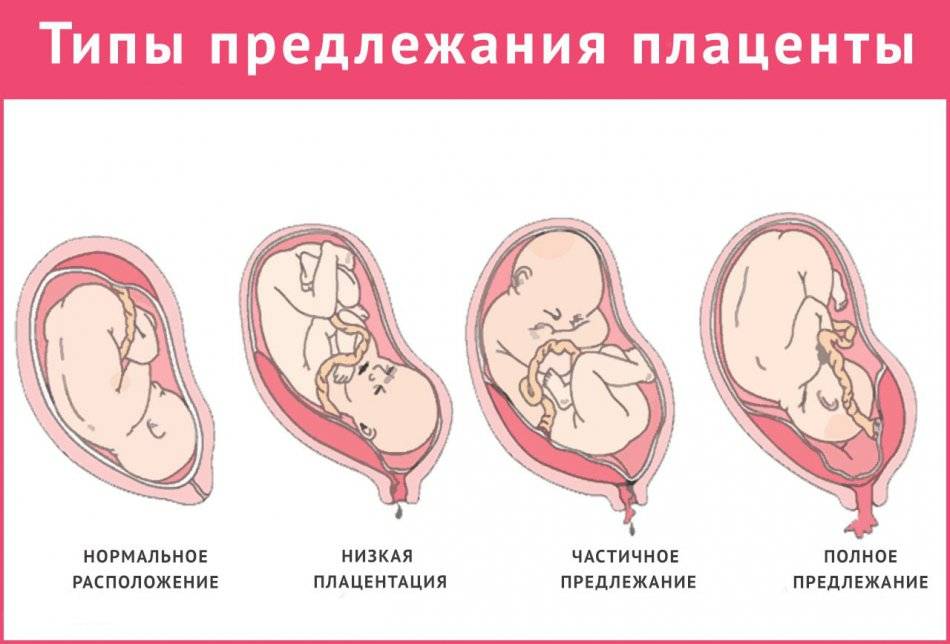
Краевое предлежание плаценты — осложнение, которое возникает, когда плацента находится низко в маточной полости и покрывает часть или всю шейку матки, отверстия родового канала.
Неправильное расположение плацентарной поверхности встречается в одной из 200 беременностей. Состояние не считается особо опасным для будущего малыша, если осложнение наблюдается на ранних сроках.
Если такое происходит во время родов, это приводит к осложнениям, которые вредны для матери и ребенка.
Краевое предлежание хориона в первом триместре или плаценты бывает:
- Предельное. Плацентарная поверхность граничит с шейкой маточной полости.
- Частичное. Хорион покрывает только часть шейного отверстия.
- Полное. Плацентарная поверхность полностью покрывает шейку матки.
Точное положение плаценты определяется посредством ультразвуковой диагностики.
Симптомы и возможные осложнения предлежания плаценты
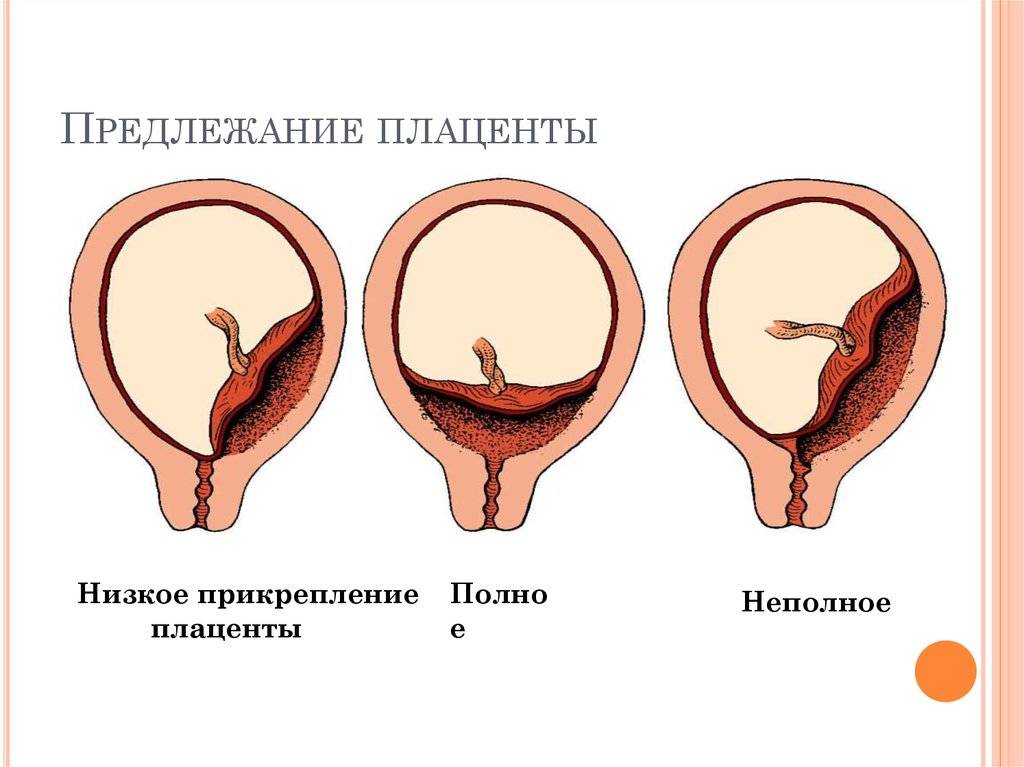
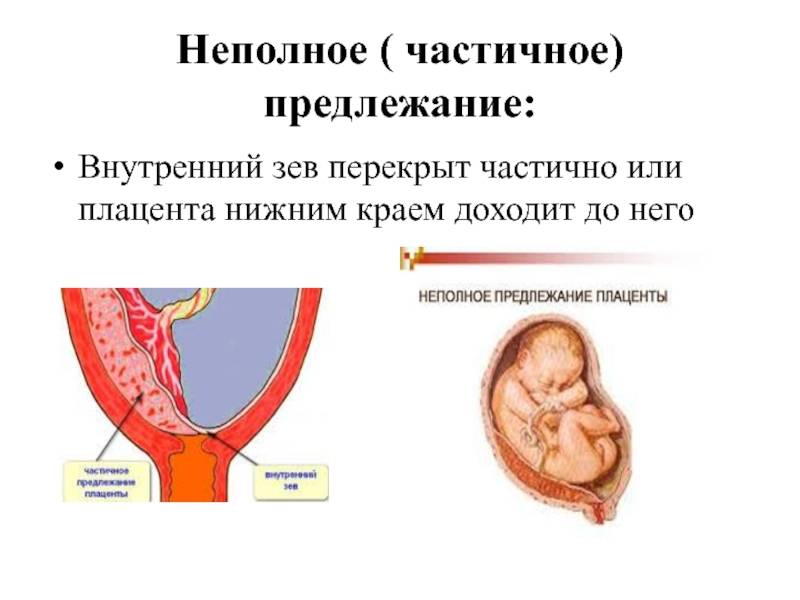
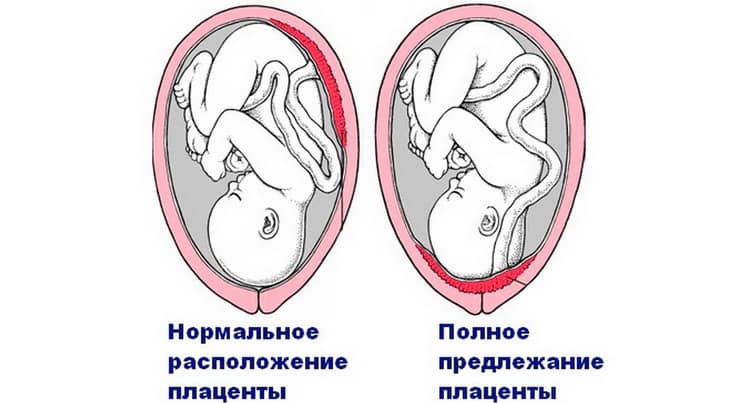
Основными осложнениями и единственными проявлениями предлежания плаценты являются кровянистые выделения. В зависимости от вида предлежания кровотечение может возникать впервые в различные периоды беременности или в родах. Так, при центральном (полном) предлежании плаценты кровотечения нередко начинаются рано — во втором триместре беременности; при боковом и краевом вариантах — в третьем триместре или непосредственно в родах. Сила кровотечения также зависит от варианта предлежания. При полном предлежании кровотечения обычно более обильные, чем при неполном варианте.
Чаще всего кровотечения появляются при сроке беременности 28-32 недели, когда наиболее выражена подготовительная активность нижнего сегмента матки. Но каждая пятая беременная с диагнозом предлежания плаценты отмечает появление кровотечения в ранние сроки (16-28 недель беременности).
С чем же связано появление кровотечения при предлежании плаценты? Во время беременности размеры матки постоянно увеличиваются. До беременности они сопоставимы с размерами спичечного коробка, а к концу беременности вес матки достигает 1000 г, а ее размеры соответствуют размерам плода вместе с плацентой, околоплодными водами и оболочками. Достигается такое увеличение, в основном, за счет увеличения в объеме каждого волокна, образующего стенку матки. Но максимальное изменение размера происходит в нижнем сегменте матки, который растягивается тем больше, чем ближе срок родов. Поэтому, если плацента расположена в этой области, то процесс “миграции” идет очень быстро, малоэластичная ткань плаценты не успевает приспособиться к быстро изменяющемуся размеру подлежащей стенки матки, и происходит отслойка плаценты на большем или меньшем протяжении. В месте отслойки происходит повреждение сосудов и, соответственно, кровотечение.
При предлежании плаценты довольно часто отмечается угроза прерывания беременности: повышенный тонус матки, боли внизу живота и в области поясницы. Нередко при таком расположении плаценты беременные страдают гипотонией — стабильно сниженным давлением. А понижение давления, в свою очередь, снижает работоспособность, вызывает появление слабости, чувства разбитости, повышает вероятность развития обмороков, появления головной боли.
При наличии кровотечений часто выявляется анемия — снижение уровня гемоглобина в крови. Анемия может усугублять симптомы гипотонии, кроме того, дефицит кислорода, вызванный снижением уровня гемоглобина, неблагоприятно сказывается на развитии плода. Может наблюдаться отставание роста, синдром задержки роста плода (СЗРП). Кроме того, доказано, что дети, родившиеся от матерей, страдавших во время беременности анемией, на первом году жизни всегда имеют сниженный уровень гемоглобина. А это, в свою очередь, снижает защитные силы организма малыша и приводит к частым инфекционным заболеваниям.
В связи с тем, что плацента расположена в нижнем сегменте матки, плод часто занимает неправильное положение — поперечное или косое. Нередко встречается также тазовое предлежание плода, когда к выходу из матки обращены его ягодицы или ножки, а не головка, как обычно. Все это затрудняет или даже делает невозможным рождение ребенка естественным путем, без хирургической операции.
Причины
Акушерская практика говорит о том, что эта патология в основном возникает среди представительниц женского пола в случае второй беременности (около 70-75%), наиболее редко встречается у первородящих рожениц.
Самое главное, что заболевание часто связывают с разрушительными процессами в эндометрии, отклонениями воссоздания децидуальной ткани и внедрения плодного яйца. Возбудить подобного рода дефекты может любое заболевание из перечисленных ниже:
- Эндометрит;
- Цервицит;
- Миома;
- Маточная аномалия.
Факторами риска ППЦ-возникновения считаются разного рода хирургические вмешательства (выскабливание, кесарево сечение), консервативная миомэктомия, прерывание беременности.
Наличие вышеуказанных факторов и оперативных манипуляций в истории реализации предыдущего родоразрешения должно побудить пациентку записаться на прием к акушер-гинекологу для целенаправленного ее ведения в группе риска.
Лечение преждевременной отслойки плаценты
Преждевременная отслойка плаценты требует незамедлительной госпитализации беременной. Целью лечения является стабилизация состояния пациентки, которая подразумевает остановку кровотечения и поддержание жизнеспособности плода.
Если степень отслойки — легкая, родоразрешение ускорять не стоит, однако женщине необходимо пристальное врачебное наблюдение. Главной задачей в этом случае является выявление причин преждевременной отслойки нормально расположенной плаценты и их устранение. Кроме того, нужно решить ряд сопутствующих проблем:
- со стороны кроветворной системы — растворить сгустки крови;
- со стороны сердечно-сосудистой системы — нормализовать артериальное давление;
- со стороны репродуктивной системы — снять мышечное напряжение матки.
Состояние плода должно находиться под непрерывным мониторингом. В целом при легкой степени отслойки плаценты придерживаются выжидательной тактики.
При более тяжелых формах данного нарушения, а также в случае прогрессирующей отслойки показана стимуляция родов или кесарево сечение.
Средняя тяжесть отслойки допускает проведения родов через естественные родовые пути. Для этого должны быть соблюдены такие условия, как:
- зрелость шейки матки;
- соразмерность головки плода и таза матери;
- головное предлежание ребенка;
- достаточная интенсивность родовой деятельности.
Действия врача включают следующие процедуры:
- матери делают эпидуральную анестезию;
- к центральной вене матери подводится катетер для своевременного проведения инфузионной терапии;
- проводится искусственный разрыв плодного пузыря с целью снижения интенсивности кровотечения и ускорения родового процесса;
- маточные сокращения стимулируют при помощи окситоцина.
Весь процесс должен осуществляться под контролем сердцебиения плода, сократительной деятельности матки и гемодинамики матери.
Если для осуществления естественных родов возможности нет, или состояние матери оценивается как тяжелое, рекомендуется провести кесарево сечение.
В случае внутриутробной гибели плода, роды должны вызываться незамедлительно.
Иногда ради спасения жизни пациентки приходится провести хирургическое удаление матки. Делается это в случае пропитывания стенки матки кровью (такое явление называется матка Кувелера). Спасти орган можно, если доступен метод перевязывания питающих его сосудов.
Почему возникает патология при беременности
Фактическая причина предлежания плаценты по передней или задней стенке неизвестна. Некоторые факторы повышают вероятность появления этого осложнения. Рассмотрим факторы риска, которые увеличивают шансы развития краевого предлежания:
- Производились операции на матке. Например, кесарево сечение, дилатация, выскабливание, удаление миомы в маточной полости.
- Вторая или последующая беременность.
- Пожилой возраст матери.
- Вынашивание близнецов, тройняшек или более.
Особые симптомы
Признаки и симптомы краевого расположения различаются у каждой беременной. Некоторые не испытывают никаких симптомов. У других появляются предупреждающие знаки:
- Внезапное начало безболезненного влагалищного кровотечения, которое может варьироваться от легкого до тяжелого. Ярко-красное кровотечение встречается чаще.
- Ранние родовые симптомы: регулярные сокращения, боль в животе или пояснице, выделения с характерным запахом.
Беременная должна немедленно позвонить своему врачу, если заметит влагалищное кровотечение во время беременности, независимо от триместра.
Другие симптомы, которые указывают на неправильное предлежание, но обнаруживаются только с помощью ультразвукового сканирования:
- Ребенок находится в ягодичном или поперечном положении, потому что плацента занимает большую часть шейки матки. Это не дает ребенку переместиться вниз
- Матка по размеру больше, чем следует в данном гестационном возрасте.
- Если нет каких-либо симптомов, врач может определить предлежание во время регулярного пренатального сканирования и осмотра.
Диагноз
Диагноз ставят на основании появления маточного кровотечения во второй половине беременности или в родах. При отсутствии обильного кровотечения для уточнения диагноза предпочтительны не влагалищное, а дополнительные исследования. Из них наиболее безопасным и достоверным является ультразвуковое сканирование плаценты (см. Ультразвуковая диагностика, в акушерстве и гинекологии). Возможно применение тепловидения (см. Термография), однако с его помощью получают недостаточно четкие данные при расположении плаценты на задней стенке матки. Менее желательно использование рентгенологических методов, в частности рентгенографии (см.), т. к. они связаны с воздействием на плод ионизирующего излучения. Рентгенографию проводят как без контрастирования с применением специальных алюминиевых фильтров, так и с контрастированием мочевого пузыря контрастной жидкостью или воздухом. О П. п. свидетельствует наличие широкой прослойки ткани между стенкой пузыря и предлежащей головкой плода. Применяют также амниография); после введения в амниотическую полость путем амниоцентеза контрастных веществ производят рентгеновские снимки (см. Беременность). К рентгенол, методам относятся различные варианты введения в кровоток контрастных веществ, которые накапливаются в сосудах плаценты— внутривенная плацентография (см.), аортография (см.), но эти методы небезопасны, и поэтому их используют редко. Амниоскопия (см.) в целях диагностики П. п. нецелесообразна, поскольку она сопряжена с возможным усилением кровотечения. После прекращения кровотечения проводят осмотр влагалища и шейки матки с помощью зеркал (см. Гинекологическое исследование), позволяющий исключить патологические изменения (полипы, эрозии, рак и др.), являющиеся возможными причинами кровотечения
При осторожном влагалищном исследовании путем пальпации сводов в месте расположения плаценты удается выявить пульсацию сосудов, а между стенкой свода и предлежащей головкой — пропалышровать плаценту. Влагалищное исследование с введением пальца в цервикальный канал и определение вида П
п. проводят в родах и при достаточно выраженном кровотечении, когда необходимо решать вопрос об акушерской тактике. Такое исследование ввиду опасности усиления кровотечения проводят в операционной в условиях, при к-рых больной немедленно может быть оказана помощь, вплоть до кесарева сечения (см.).
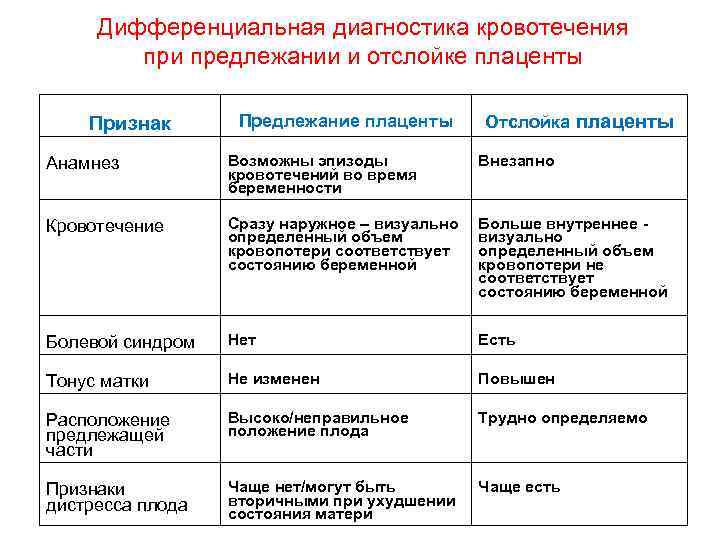
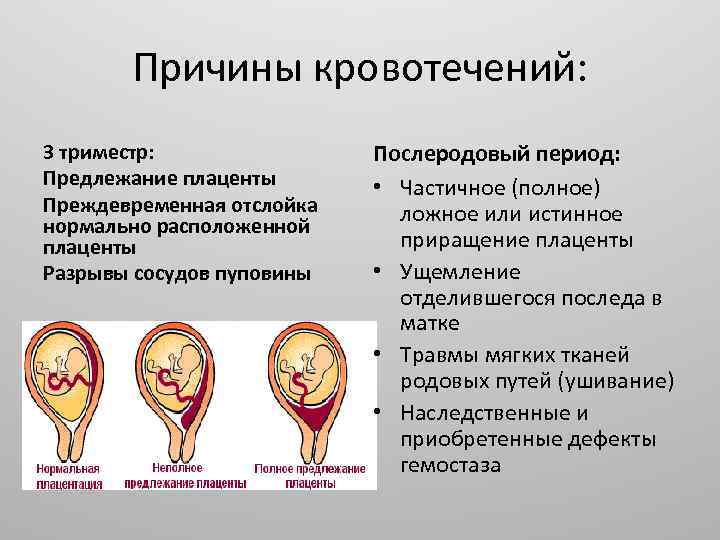
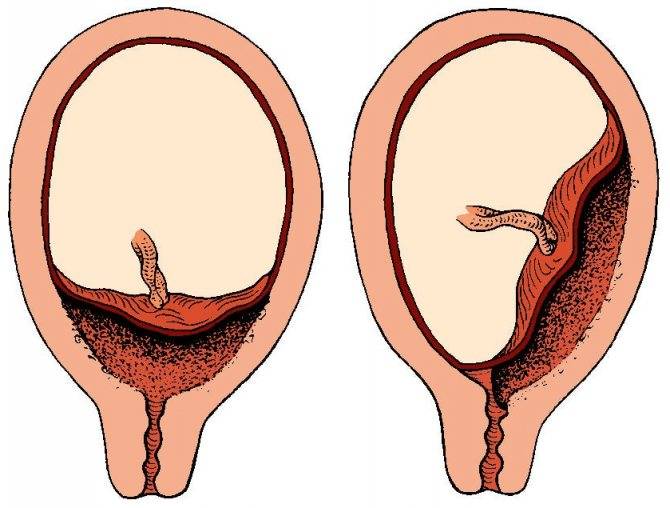
П. п. приходится, как правило, дифференцировать с преждевременной отслойкой нормально расположенной плаценты (см. Преждевременная отслойка плаценты), для к-рой в отличие от П. п. характерно кровотечение на фоне болевых ощущений, болезненность, напряжение матки, значительно сильнее выраженные нарушения в состоянии плода вплоть до его гибели, отсутствие плаценты в маточном зеве при влагалищном исследовании. О низком прикреплении плаценты во время влагалищного исследования свидетельствует шероховатость плодных оболочек. После окончания родов о степени близости плаценты к внутреннему маточному зеву можно судить по расстоянию от отверстия в оболочках последа (оно соответствует проекции внутреннего маточного зева при полном открытии шейки) до ближайшего края плаценты.
Причины аномалий расположения плаценты
Основной причиной аномалий прикрепления плаценты являются изменения внутренней стенки матки, в результате чего нарушается процесс прикрепления оплодотворенной яйцеклетки.
Эти изменения чаще всего обусловлены воспалительным процессом матки, возникающим на фоне выскабливания полости матки, аборта или связанного с инфекциями, передающимися половым путем. Кроме того, предрасполагает к развитию подобной патологии плаценты деформация полости матки, обусловленная либо врожденными аномалиями развития этого органа, либо приобретенными причинами — миома матки (доброкачественная опухоль матки).
Предлежание плаценты также может встречаться у женщин, страдающих серьезными заболеваниями сердца, печени и почек, в результате застойных явлений в органах малого таза, в том числе и в матке. То есть в результате этих заболеваний в стенке матки возникают участки с худшими, чем другие участки, условиями кровоснабжения.
Предлежание плаценты повторнородящих встречается почти в три раза чаще, чем у женщин, вынашивающими своего первенца. Это можно объяснить “багажом болезней”, в том числе и гинекологических, которые приобретает женщина к возрасту вторых родов.
Есть мнение, что данная патология расположения плаценты может быть связана с нарушением некоторых функций самого плодного яйца, в результате чего оно не может прикрепиться в наиболее благоприятном для развития участке матки и начинает развиваться в ее нижнем сегменте.
Осторожно, кровотечение!
Кровотечение при предлежании плаценты имеет свои особенности. Оно всегда наружное, т.е
кровь изливается наружу через канал шейки матки, а не скапливается между стенкой матки и плацентой в виде гематомы.
Начинаются такие кровотечения всегда внезапно, как правило, без видимой внешней причины, и не сопровождаются никакими болевыми ощущениями. Это отличает их от кровотечений, связанных с преждевременным прерыванием беременности, когда наряду с кровянистыми выделениями всегда имеются схваткообразные боли.
Часто кровотечение начинается в покое, ночью (проснулась “в луже крови”). Однажды возникнув, кровотечения всегда повторяются, с большей или меньшей частотой. Причем никогда нельзя предвидеть заранее, каким будет следующее кровотечение по силе и продолжительности.
После 26-28 недель беременности подобные кровотечения могут быть спровоцированы физической нагрузкой, половым актом, любым повышением внутрибрюшного давления (даже кашлем, натуживанием и иногда — осмотром гинеколога). В связи с этим осмотр на кресле женщины с предлежанием плаценты должен проводиться с соблюдением всех мер предосторожности в условиях стационара, где можно оказать экстренную помощь в случае появления кровотечения. Само кровотечение опасно для жизни мамы и малыша.
Довольно часто предлежание плаценты может сочетаться с ее плотным прикреплением, в результате чего затрудняется самостоятельное отделение плаценты после родов.
Следует отметить, что диагноз предлежания плаценты, за исключением его центрального варианта, будет вполне корректным только ближе к родам, т.к. положение плаценты может измениться. Связано это все с тем же явлением “миграции” плаценты, за счет которого при растяжении нижнего сегмента матки в конце беременности и в родах плацента может отодвигаться от области внутреннего зева и не препятствовать нормальным родам.
Диагностика преждевременной отслойки плаценты
Диагноз «преждевременная отслойка нормально расположенной плаценты» ставится на основе результатов:
- опроса пациентки на предмет жалоб;
- общего осмотра женщины;
- акушерско-гинекологического осмотра;
- ультразвуковой диагностики состояния матки и плода;
- кардиотокографии;
- лабораторных исследований.
При гинекологическом осмотре врач обращает внимание на шейку матки и наружный зев. Когда вскрывается плодный пузырь, в околоплодных водах при преждевременной отслойке плаценты могут содержаться кровавые примеси.. УЗИ показывает:
УЗИ показывает:
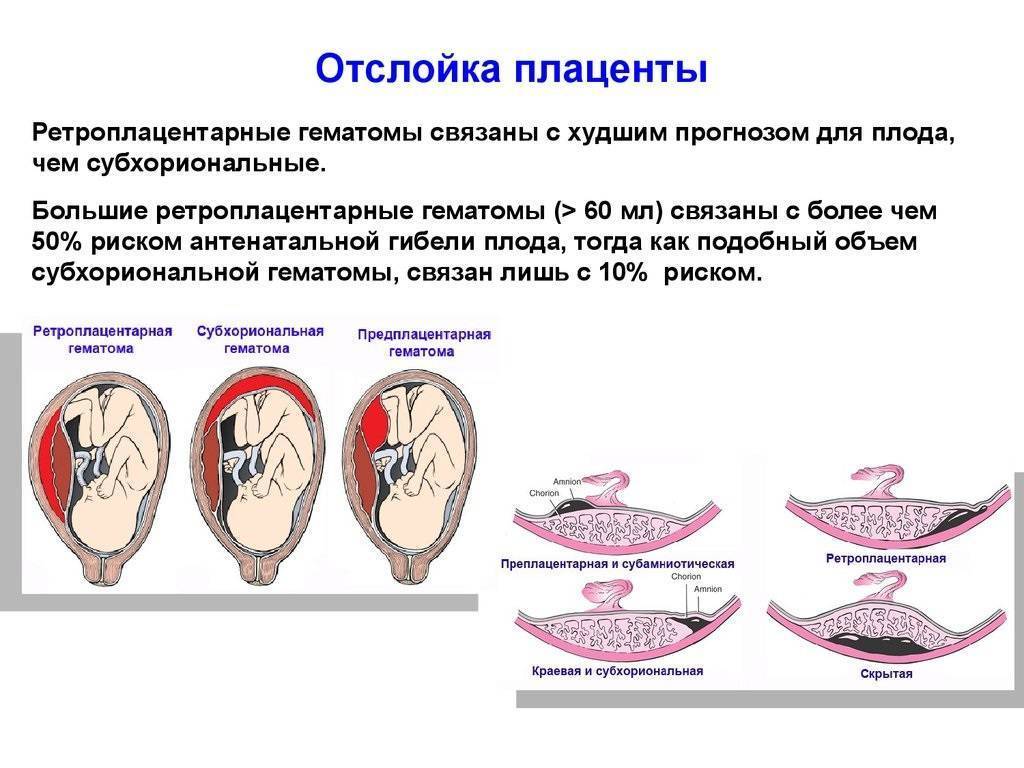
- где расположена ретроплацентарная гематома;
- каковы ее размеры и структура;
- какова площадь отслойки плаценты.
Нельзя упускать из внимания тот факт, что легкую форму краевой отслойки с помощью УЗИ обнаружить не удается.
Кардиотокография позволяет объективно оценить состояние плода, исходя из динамики работы его сердечно-сосудистой системы. Еще один важный тест для уточнения состояния ребенка — проба Клейхауэра-Бетке, выявляющая, нет ли у него кровотечения.
Для того чтобы определить, чья кровь выделяется — матери или ребенка, ее образец смешивается с водопроводной водой и гидроксидом натрия. Если кровь принадлежит плоду, то смесь останется розовой, если нет — изменит цвет на желтовато-коричневый.
Виды преждевременной отслойки плаценты
Классифицируется преждевременная отслойка плаценты по степени тяжести.
- Легкая степень характеризуется преждевременной отслойкой небольшого фрагмента плаценты. При этом общее состояние беременной практически не изменяется. Ультразвуковое исследование может показать наличие ретроплацентарной гематомы, однако если имеют место небольшие выделения из половых органов, то ее не будет. После родов на плаценте образовывается небольшой сгусток.
- При средней степени тяжести преждевременная отслойка плаценты происходит на четверть (а иногда и на треть) поверхности. Кровь выделяется из половых путей сгустками и в большом количестве. Ретроплацентарная гематома вызывает боли в животе, возможен гипертонус матки, а также ее болезненность и асимметрия. У матери развиваются симптомы болевого и геморрагического шока. Плод может погибнуть от гипоксии, если не вызвать преждевременные роды.
- Тяжелая форма характеризуется отслойкой половины поверхности плаценты. Наружному кровотечению предшествует внутреннее, женщина ощущает сильную боль в животе. Осмотр матки выявляет ее асимметрию и напряжение. Очевидны симптомы острой гипоксии, и велика опасность гибели плода.
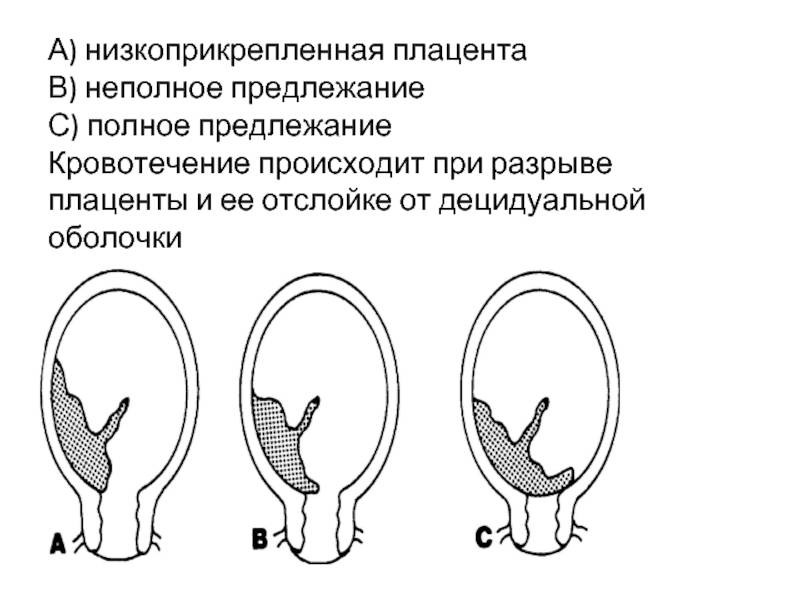
Еще одна распространенная классификация — по форме отслойки плаценты:
- краевая (периферическая) отслойка — сопровождающаяся кровотечением;
- центральная отслойка — сопровождающаяся скоплением крови между стенкой матки и плацентой, а также сопутствующим ухудшением состояния беременной;
- комбинированная отслойка — сочетающая признаки двух предыдущих.
Кроме того, преждевременная отслойка плаценты может быть прогрессирующей и непрогрессирующей — в зависимости от того, увеличивается ли со временем площадь отхода плаценты от стенки матки.
Причины
Причины предлежания плаценты можно поделить на две большие подгруппы:
- связанные со здоровьем женского организма;
- связанные с имплантируемым плодным яйцом.
Чем старше женщина и чем больше она болела воспалительными заболеваниями половых органов и рожала, тем выше вероятность проблемной плацентации. Нарушение имплантации в области маточного дна приводит к тому, что хорион образуется в ее нижнем сегменте, что является патологией.
Как центральное, так низкое и краевое предлежание плаценты более вероятно при:
- хроническом эндометрите с последующим изменением внутренней маточной оболочки;
- абортах, сопровождающихся выскабливаниями матки;
- септических послеродовых осложнениях, меняющих структуру эндометрия;
- многочисленных беременностях и родах, приводящих к изменению стенок матки;
- операциях по удалению миом и кесаревых сечениях в прошлом;
- возрасте старше 35 лет;
- многоплодии;
- маленьком промежутке между беременностями;
- маточных опухолях различной природы, в том числе миомах;
- эндометриозе;
- аномалиях строения матки;
- половом инфантилизме;
- застойных явлениях в области малого таза, связанных с патологией вне половых органов;
- активном многолетнем курении, способствующем торможению процессов питания всех тканей, в то числе и матки;
- приеме алкоголя и/или наркотиков.
Если предлежание связано с плодным яйцом, то говорят о снижении функции ферментных систем, которые нужны для внедрения оплодотворенной яйцеклетки в маточную стенку. В результате она опускается все ниже и ниже, что ведет к осложнениям.
Симптомы низкого расположения плаценты
Наиболее частым и самым главным симптомом при низком размещении плаценты является обильные и легкие кровотечения
. В зависимости от способа расположения органа, этот симптом может быть более ярко или слабо выражен. Зачастую лишь в трети беременных женщин случается выделение крови в период беременности и в двух третей во время родовой деятельности.
Зачастую признаки предлежания плаценты развиваются постепенно, усиливаясь к третьему триместру беременности
. Перед тем, как произойдет кровотечение, женщине зачастую чувствует болезненные ощущения внизу живота ноющего характера. Кроме этого, происходит сокращение самой матки.
Иногда частичное предлежание дает менее выраженные симптомы, поэтому его диагностирование происходит лишь под конец срока беременности, в то время как при полной патологии это происходит во время плановых осмотров у гинеколога.

Выделения часто имеют ярко-красный цвет
. В большинстве случаев их провоцируют физические нагрузки, долгое пребывание в стоячем положении, акты дефекации и секс. Хотя редко также возможно выделение крови во время сна или отдыха.
В определенных случаях при сильном кровотечении показано стремительное родоразрешение и оказание скорой медицинской помощи роженице. Таким образом можно спасти ей жизнь.
Частые кровотечения могут вызвать у беременной женщины анемию, утрату нормальной работоспособности и повышенную усталость. Из-за этого плод может не получать нормальное количество питательных веществ, а также кислорода, что может привести к гипоксии. Наиболее серьезным последствием является выкидыш плода
. В некоторые случаях необходимо прекращение беременности, если патологический процесс очень сильный, а интенсивность потери крови высокая. Кровотечение почти всегда происходит при самих родах при такой проблеме.