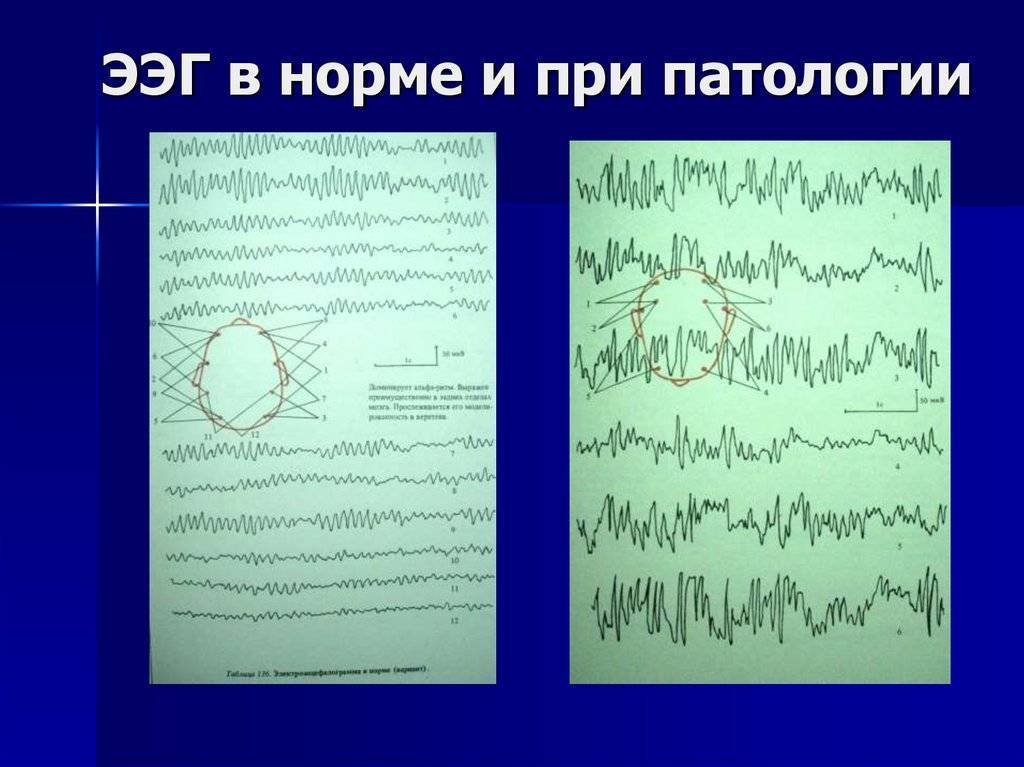
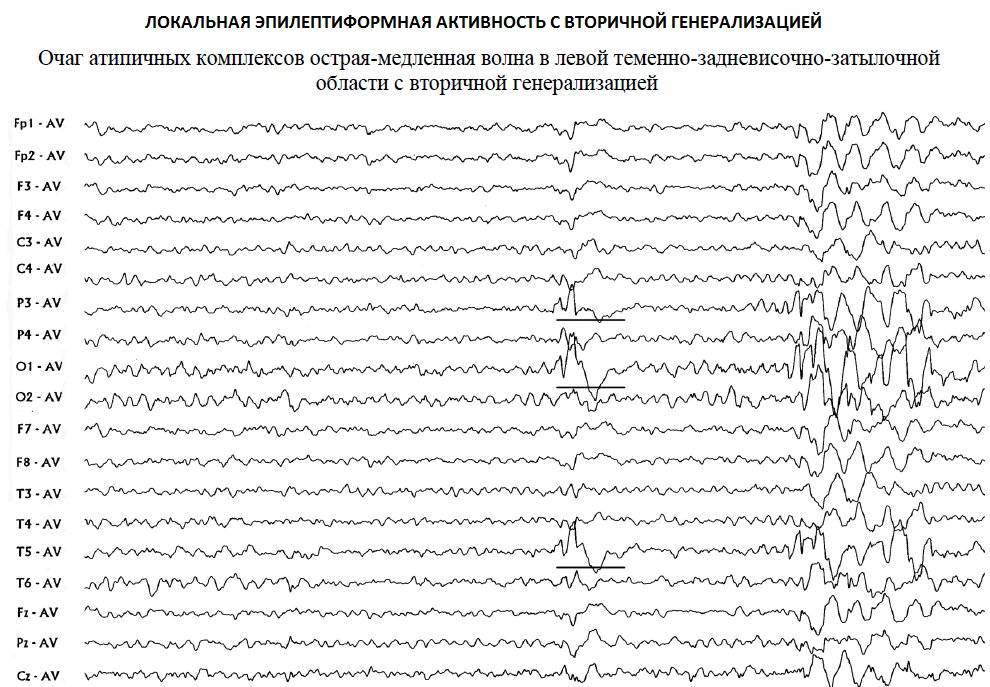
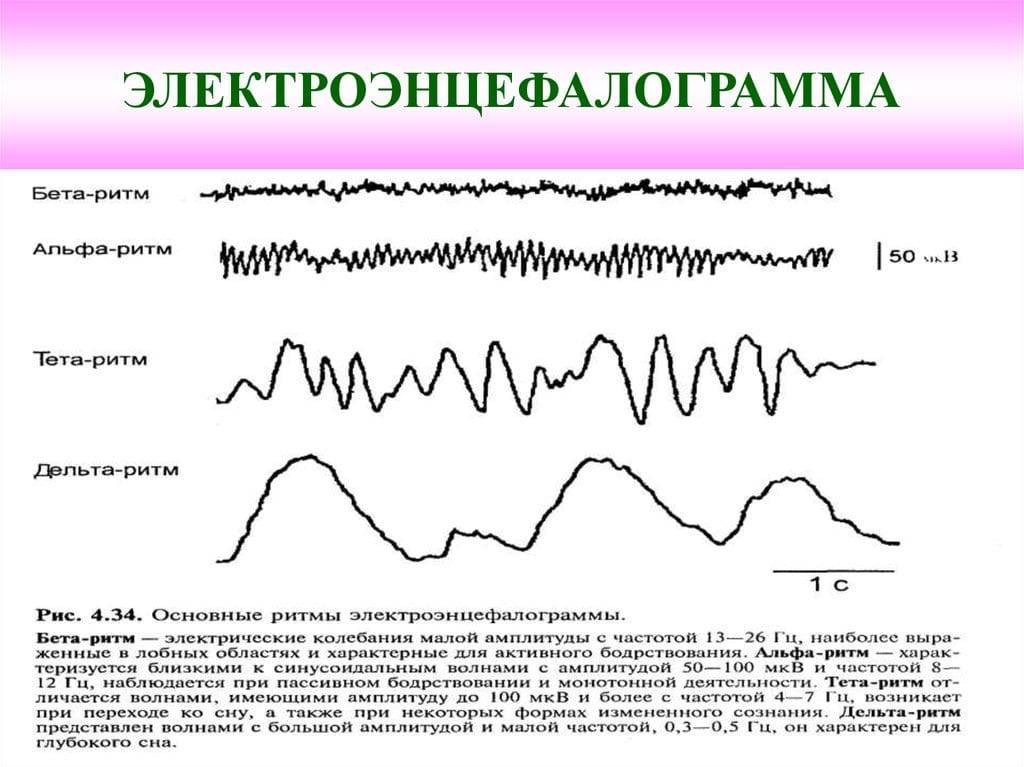
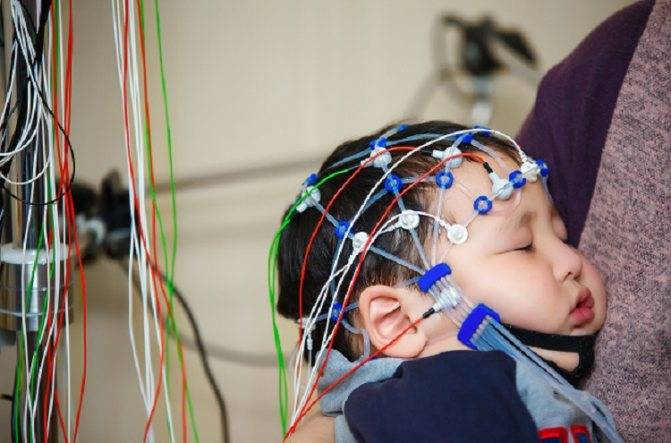
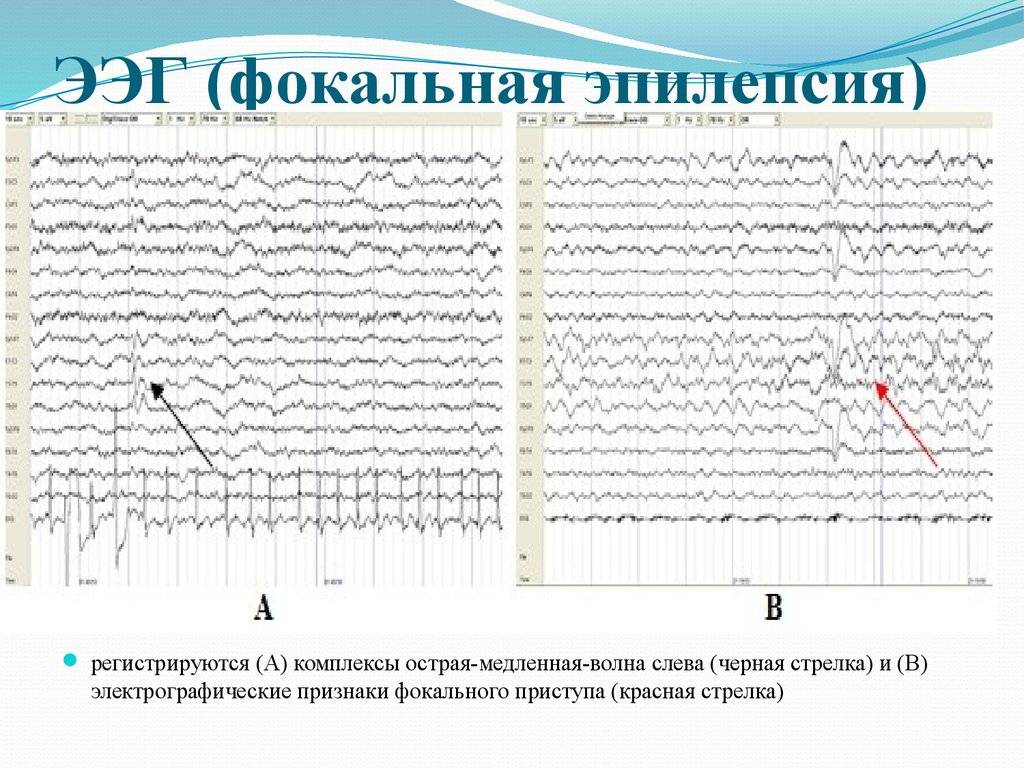
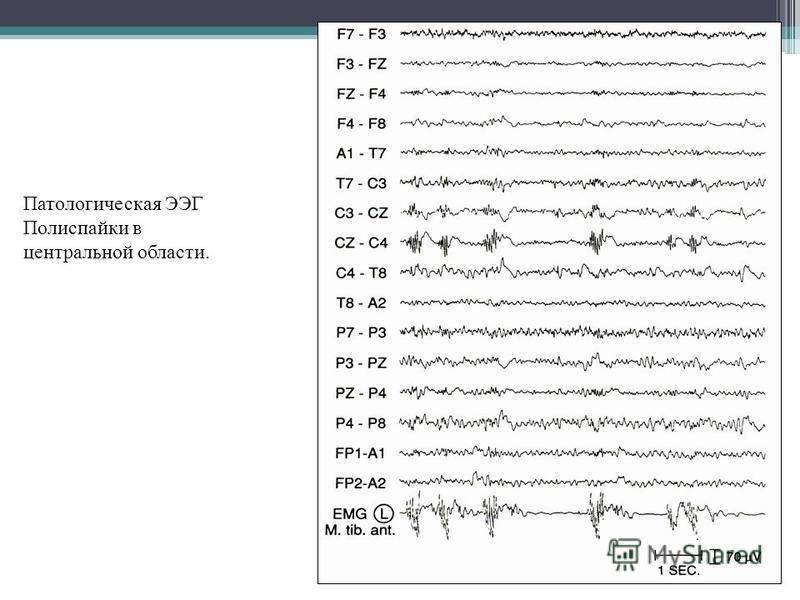
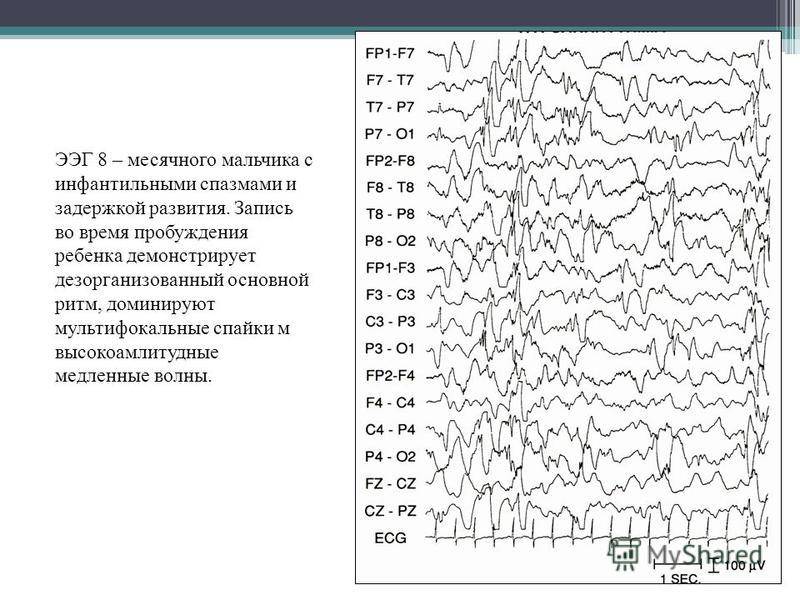
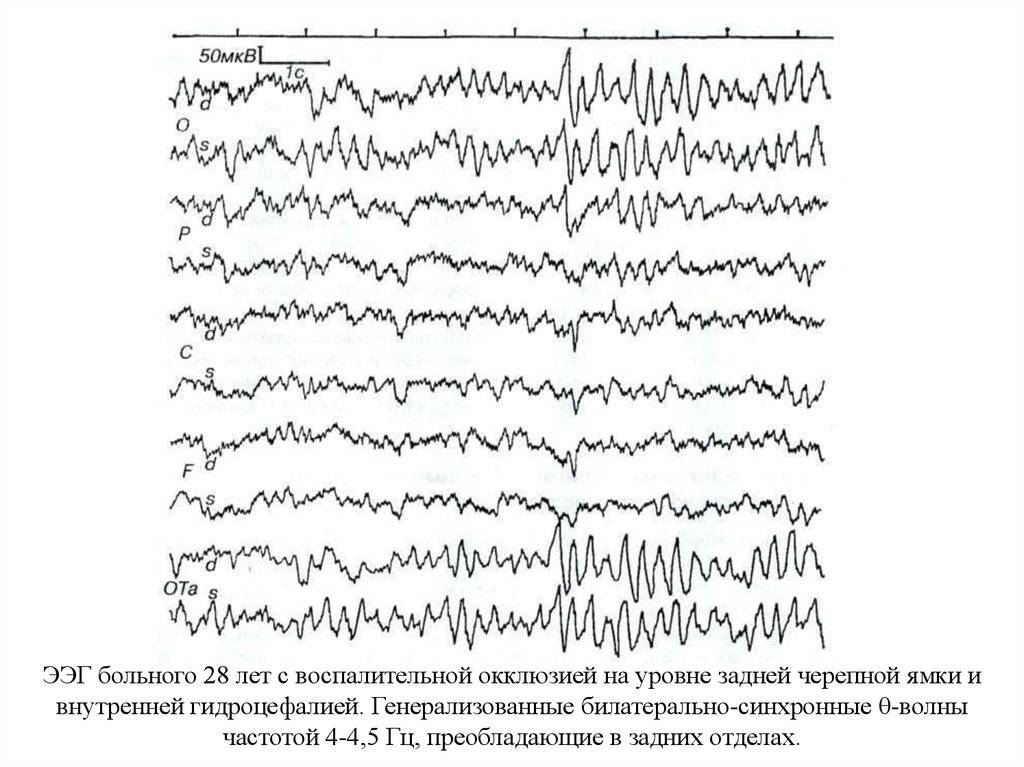
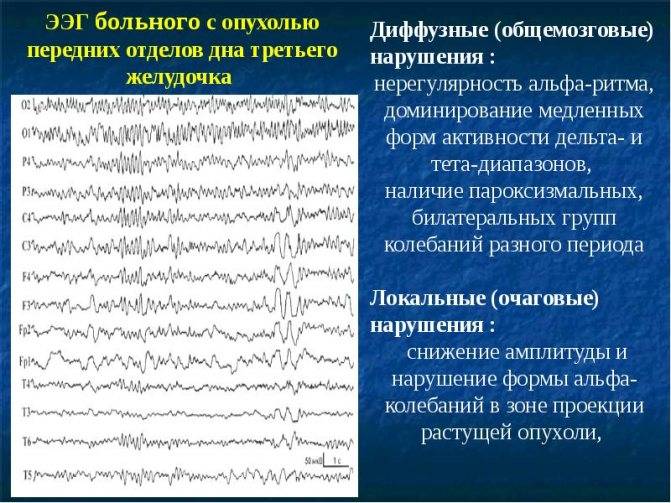
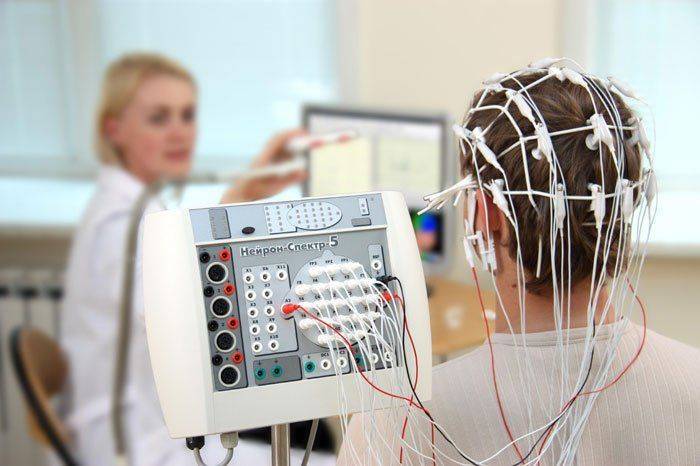
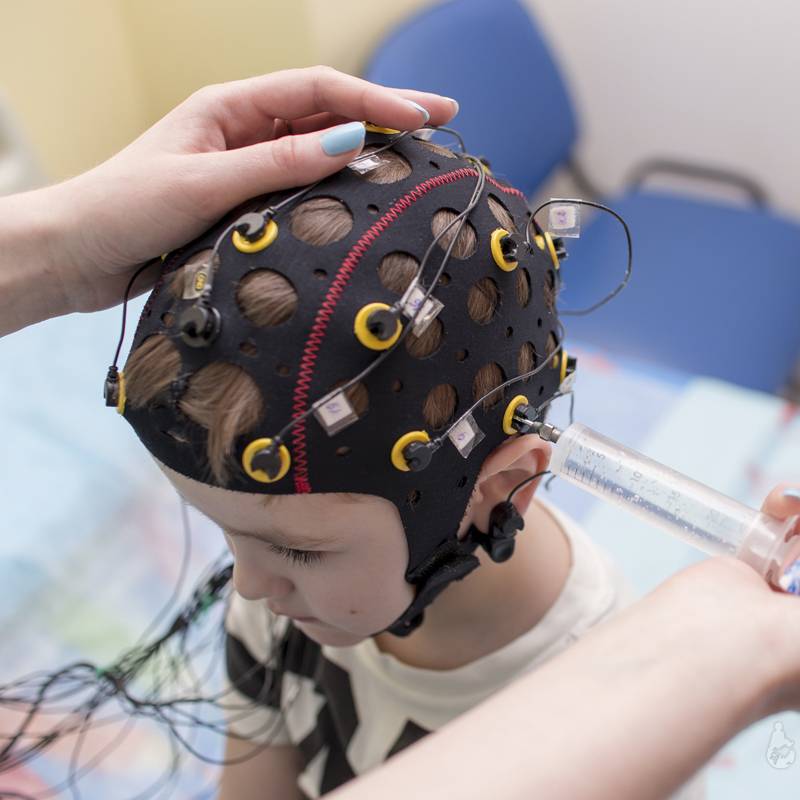
Артефакты
➥ Основная статья: Артефакты ЭЭГ
Артефакты – запись любого постороннего процесса, не являющегося непосредственным выражением электрической активности головного мозга. Артефакты накладываются на ЭЭГ и могут полностью маскировать ее. В зависимости от их происхождения артефакты подразделяют на физические и биологические.
Артефакты физического происхождения чаще всего вызываются наводкой переменного тока. При записи ЭЭГ она выражается в появлении частоты 50 Гц и может полностью маскировать запись потенциалов мозга (рис. 3). Их устраняют улучшением крепления электродов, проверкой переходного сопротивления, а также, если наводка идет по всем каналам, проверкой общего заземления прибора и пациента. Причины наводки переменного тока могут быть связаны с плохим креплением электродов, обрывом проводов, соединяющих электроды с контактными гнездами в панели коммутатора, плохим общим заземлением прибора.
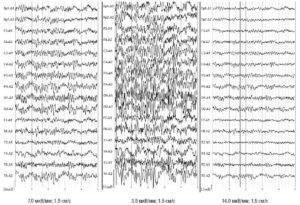 Рис. 2. Электроэнцефалографические записи одного временного отрезка с различным усилением
Рис. 2. Электроэнцефалографические записи одного временного отрезка с различным усилением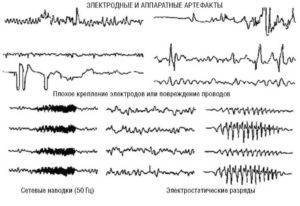 Рис. 3. Примеры паттернов физических артефактов
Рис. 3. Примеры паттернов физических артефактов
При поломке отводящих проводников следует заменить проводник.
При значительном сопротивлении электродов и их плохом контакте нужно смочить подушечки электродов, очистить контакты, подтянуть тяжи шлема. Технические неполадки в усилителе требуют вмешательства техника.
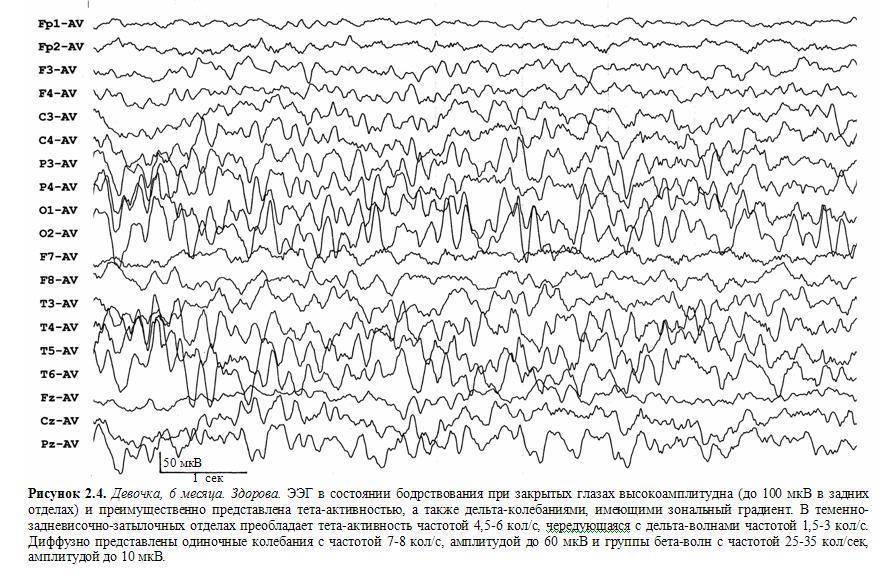
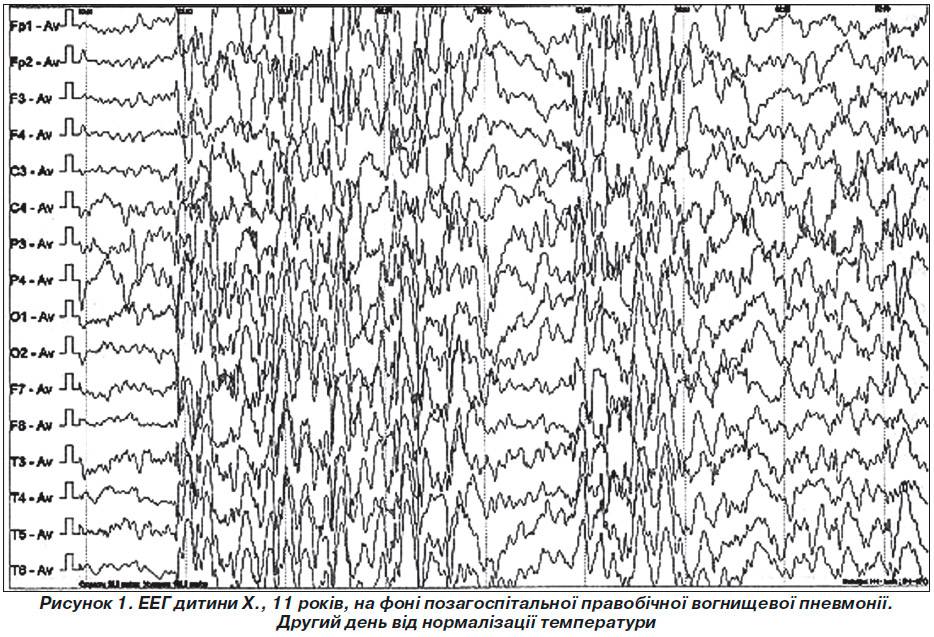
К артефактам биологического происхождения относятся ЭКГ-артефакт, сосудистый РЭГ-артефакт, кожно-гальванический артефакт (реакция КГР), глазодвигательный артефакт, электроокулограмма, миографический артефакт – электромиограмма, мышечные потенциалы, регистрируемые при сжимании челюстей, напряжении шейных мышц, движении губ, улыбке и при общем напряжении испытуемого. Наиболее частыми помехами могут быть мышечные потенциалы, которые очень трудно отличить от быстрых потенциалов, записываемых от мозга, наложение ЭКГ, которое обнаруживается по регулярному появлению на ЭЭГ острых пиков в такт сердцебиениям, наложение КГР в виде плавного смещения средней линии записи, влияние движений глаз и миганий, которые выражаются в виде характерных плавных или остроконечных колебаний на фоне ЭЭГ. Наиболее часто эти артефакты регистрируются в лобной, височной и затылочной областях. Глоссокинетический артефакт возникает в результате движений языком или глотания и может иметь ритмический характер, частота в диапазоне δ. Он может возникать также при жевательных движениях. В этом случае регистрируются характерные медленные колебания в сочетании с высокоамплитудной электромиограммной активностью (рис. 4).
 Рис. 4. Примеры биологических артефактов
Рис. 4. Примеры биологических артефактов
Чтобы ознакомиться с артефактами и научиться отличать их на ЭЭГ, рекомендуется их зарегистрировать. Например, при пробной записи ЭЭГ попросить испытуемого открыть, закрыть глаза, поморгать, сжать зубы, сглотнуть, покачать головой и т.д. При этом на ЭЭГ будет видно проявление артефактов в различных отведениях. Для устранения артефактов необходимо попросить испытуемого расслабиться, не сжимать зубы, не улыбаться.
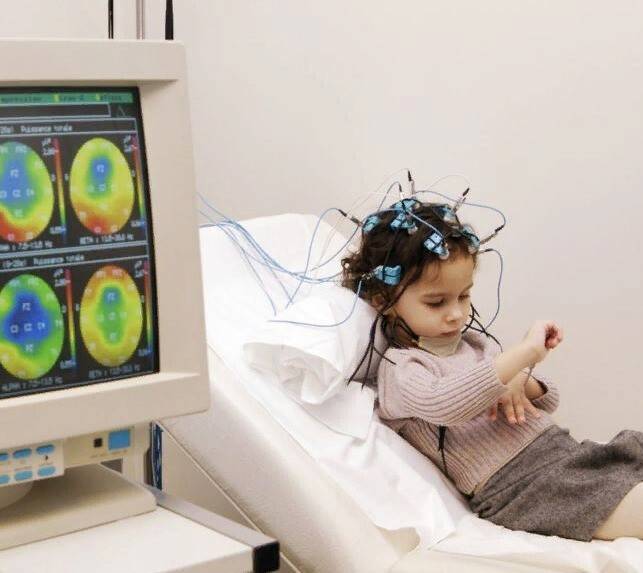
Памятка по подготовке и проведению ЭЭГ сна
Подготовка к ЭЭГ сна:
1. Ребенка, особенно маленького, желательно подготовить к проведению ЭЭГ. Можно рассказать, что скоро он окажется в гостях, в комнате с детскими игрушками, и будет играть с тетей доктором в космонавта, летчика или водолаза. Инсценируйте подобную игру дома, не забудьте одеть шапочку на голову ребенка.
2. Для более плотного контакта датчиков с кожей головы желательно вымыть голову за день или в день исследования.
3. Поверхность головы должна быть чистая и гладкая: без косичек, хвостиков, заколок.
4. Исследование проводится во время физиологического сна, поэтому необходимо, чтобы ребенок хотел спать. Для этого желательно приурочить время исследования к физиологическому сну Вашего ребенка. Постарайтесь не заснуть в дороге, так как даже пятиминутная дремота помешает ему снова погрузиться в сон. Если ребенок не спит днем, разбудите его утром пораньше.
Проведение ЭЭГ сна
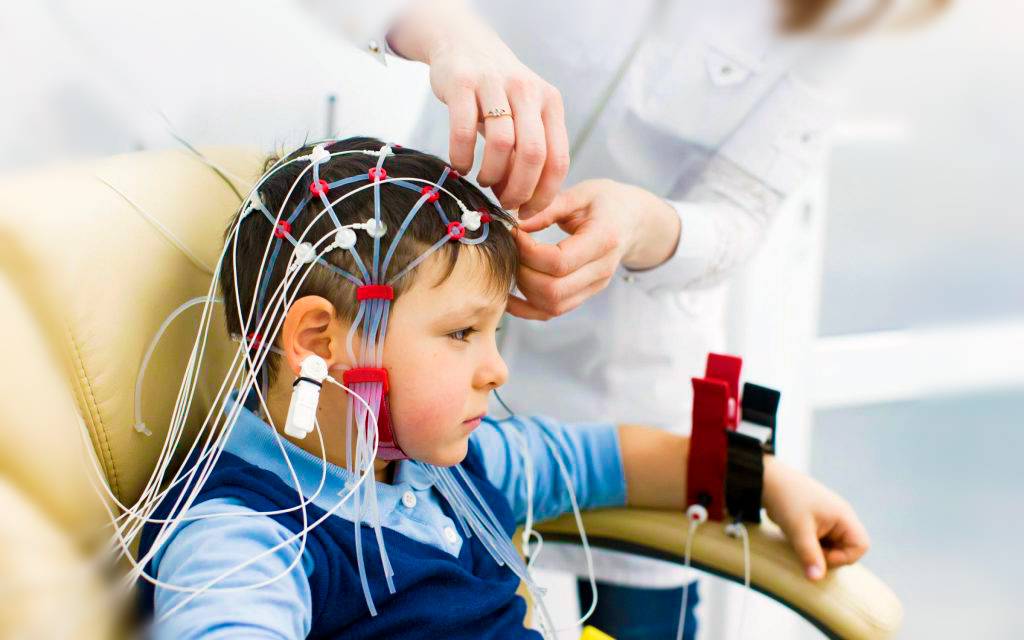
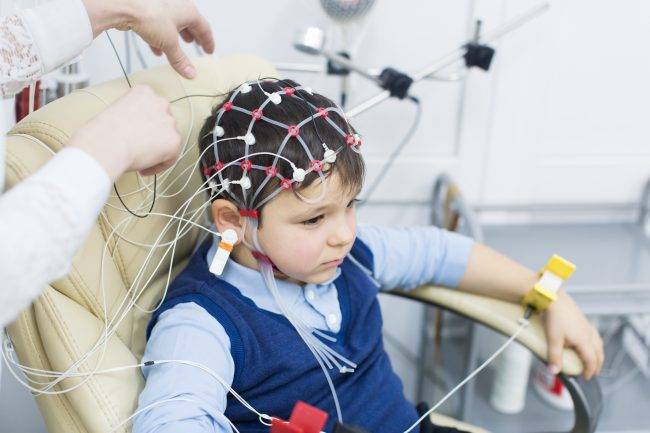
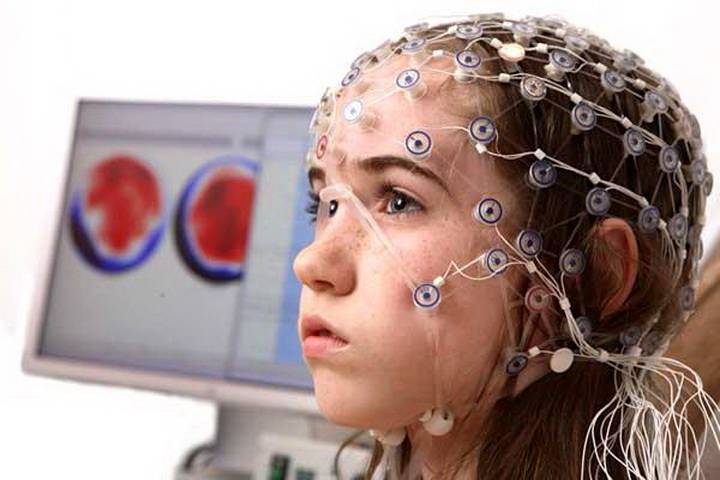
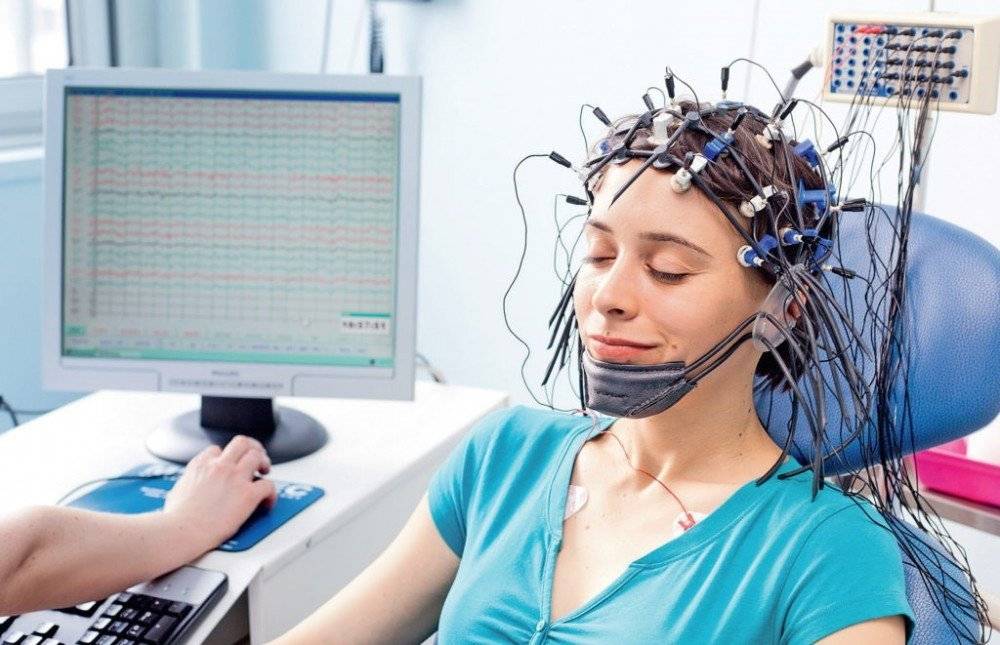
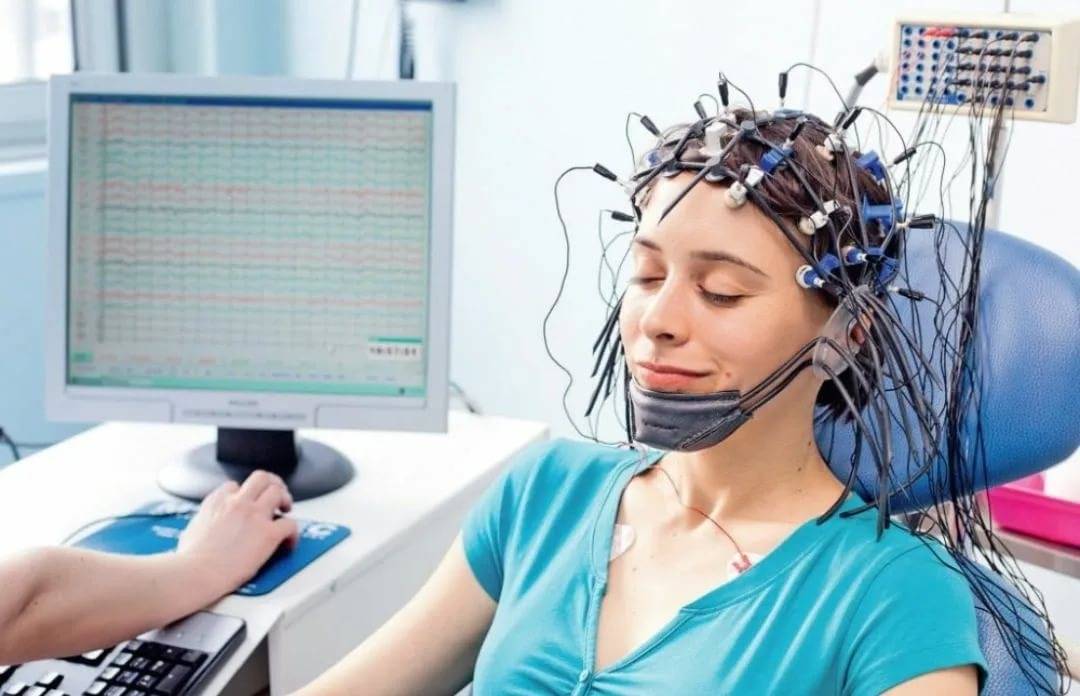
1. На голову ребенка одевается шлем (похожий на шапочку для плавания) со встроенными электродами. Затем, для контакта электродов с кожей, под каждый электрод, заливается небольшое количество ультразвукового геля.
2. Это можно сделать как в состоянии бодрствования, так и вовремя сна малыша. Чтобы процедура одевания шлема и процесс засыпания проходили спокойнее, можно покормить ребенка, взять его любимые игрушки, книжки, планшет.
3. Ребенок может находиться на руках у родителей или на кушетке. Подушка и плед в кабинете имеются, но вы можете принести с собой свои любимые вещи. Кушетка широкая, так что, при желании, можно заснуть вместе с ребенком.
4. Запись бодрствования и функциональные пробы (открывание и закрывание глаз, фотостимуляция и гипервентиляция) проводятся либо в начале, либо в конце исследования, то есть до или после сна.
5. По окончании исследования, происходит распечатка графиков биоэлектрической активности и формируется заключение.
ИМЕЮТСЯ ПРОТИВОПОКАЗАНИЯ, НЕОБХОДИМА КОНСУЛЬТАЦИЯ СПЕЦИАЛИСТА.
Для эффективной подготовки к исследованию рекомендуем получить специальную очную консультацию специалиста.
Запишитесь на исследование по телефону контакт-центра в Москве +7 (495) 775 75 66 через форму on-line записи или в регистратуре клиники.
Кому показана процедура
Исследование актуально при клинически-сложных разновидностях приступов, а также случаев, когда стандартная электроэнцефалография не дает точных достоверных результатов. У ЭЭГ сна ребенку есть несколько показаний:
- эпилептический приступ, возникший впервые;
- ночные судороги;
- контроль эффективности назначенного лечения;
- необходимость исключить эпилепсию при диагностике неэпилептических заболеваний (судорожных состояний, не связанных с эпиактивностью, иных причин головокружений, головных болей, стереотипных движений, рвоты, нарушений сна и пр.);
- в виде записи ЭЭГ и обязательной регистрации приступов.
Специалисты могут направить на ЭЭГ сна ребенка любого возраста. Процедура актуальна для грудничков, которые не могут предъявить жалоб на головные боли. К показаниям также относят беспокойство, нарушения сна, короткие замирания взора, задержку развития.
Видеомониторинг ЭЭГ позволяет распознать характер приступов, скорректировать схему терапии.
Показания к проведению исследования у детей
Назначают исследование для диагностики различных неврологических и психиатрических заболеваний детей. К таким заболеваниям относятся:
- Задержка развития речи: дифференциальный диагноз между дизартрией (нарушение в речевом аппарате) и патологией речевых центров головного мозга.
- Разные виды эпилепсии, начиная с генерализованной, заканчивая миоклониями в отдельных группах мышц.
- Тики: для исключения центрального генеза заболевания и нарушений в электрической активности головного мозга.
- Аутизм, нарушения в поведении ребенка (агрессивность и др.), синдром гиперактивности с дефицитом внимания.
- Энурез или ночное недержание мочи.
- Расстройства сна, в том числе и сомнамбулизм (лунатизм – снохождение): необходимо проведение ЭЭГ во время ночного сна.
- Травмы головного мозга (сотрясения, ушибы и так далее) – для выявления очагов аномальной биоэлектрической активности.
- При подозрении на онкопатологию головного мозга ребенка, очаг будет показывать патологические сигналы, при этом он может быть еще не визуализирован на МРТ.
- Частые головные боли, которым не найдено объяснение.
- Когнитивные нарушения: плохая память, низкая успеваемость в школе, дефицит внимания, чрезмерная рассеянность и так далее.
Несколько слов об “эпи”-признаках и заключении ЭЭГ.
Стандартное заключение ЭЭГ многословно, в нем подробно описываются особенности режима функционирования головного мозга. Большая часть описываемых изменений всего лишь нейрофизиологические особенности Вашего организма в данный момент времени и не требуют какой-либо лечебной коррекции, иными словами и с «легкими» и с «умеренными диффузными изменениями» на ЭЭГ люди живут долго и счастливо. Как правило ЭЭГ заключение должна завершать фраза о наличии или отсутствии «очаговых (локальных)» и «пароксизмальных» изменений/нарушений. Строго говоря и то и другое нормой не являются, но и каким-либо «однозначным приговором» никогда не были, наличие в описании ЭЭГ очаговых или пароксизмальных изменений мотивация посетить врача-невролога, который уже на основании ЭЭГ, других исследований и собственного диагностического мышления подскажет какой лечебной тактики надо придерживаться в каждом конкретном случае.
Даже при наличии типичных – как на картинке в учебнике – ЭЭГ изменений патогномоничных для эпилептических нарушений врач функциональной диагностики не имеет право поставить диагноз эпилепсия. Мало того, нередко за эпилептические пароксизмальные изменения принимают то, что к эпи-активности не имеет никакого отношения – например высокочастотную активность в бета-диапазоне (15 и более Гц). Подобный вид активности описывается как явление ирритации (по-русски: раздражение) и свидетельствует о высоком уровне возбуждения в коре. Он может быть признаком, к примеру, депрессивного расстройства, но никак не свидетельствует в пользу эпилепсии.
Ниже приведены “яркие” примеры пароксизмальных изменений эпилептического характера.

Нестойкая паркосизмальная активность – по типу “острые волны-медленные волны”, искаженная, спровоцирована фотостимуляцией.

А вот такую активность можно назвать стойкой пароксизмальной и добавить “эпиформного характера”, волны настолько высокие что на иллюстрации масштаб уменьшен в два раза.
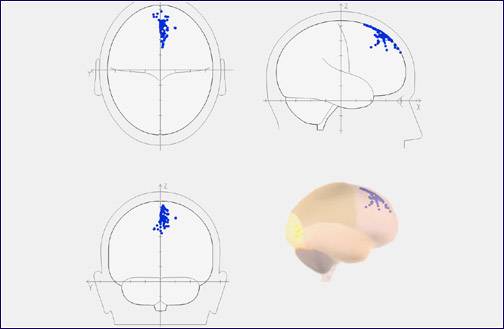
У того же пациента “цифровая достройка” пространственной локализации очага патологической активности с помощью программы BrainLoc 6.0 (программа пространственной локализации источников патологической активности в структурах головного мозга)
Важно отметить что по сравнению с теми методами диагностики которые оказывают побочное «вредное» воздействие на организм – такие как рентген, МРТ, КТ – снятие биопотенциалов с поверхности тела человека при проведении ЭЭГ, ЭКГ – оказывает на самого человека не больше воздействия чем работающий рядом компьютер
Как подготовиться к проведению ЭЭГ
Накануне исследования рекомендуется вымыть (и, конечно, высушить) голову.
Не пользоваться средствами для укладки волос, расплести косы, снять с головы украшения и заколки.
В некоторых случаях лечащий врач может попросить ограничить сон накануне исследования, чаще всего это нужно для того, чтобы пациент смог заснуть при проведении ЭЭГ. Под ограничением сна подразумевается значительное сокращение его длительности — на несколько часов (как минимум на 3-4 часа).
Вводить успокоительные перед исследованием обычно не рекомендуется, так как они меняют картину ЭЭГ.
Если проходить ЭЭГ предстоит ребёнку, то ему лучше преподнести эту процедуру, как увлекательную игру. Нужно заранее описать ему, что будет происходить, уточнить, что это не больно и не страшно, а даже интересно.
Стоит взять с собой на полотенце, чтобы после исследования очистить голову от следов электродного геля. Маленьким детям может потребоваться кормление во время записи.
Продолжительность исследования может отличаться в разных лабораториях в зависимости от диагноза пациента, его состояния, наличия в ходе исследования эпилептических приступов и т.д. Часто удается получить нужную информацию примерно за полчаса, но врач или лаборант могут при необходимости увеличить или уменьшить время записи.
Длительную (обычно многочасовую) запись электроэнцефалографию называют
ЭЭГ-мониторингом. Точного определения времени для этого исследования не существует, его выбирают лечащий врач и персонал лаборатории ЭЭГ в зависимости от конкретной ситуации.
При одновременной записи поведения пациента на видеокамеру исследование будет называться ЭЭГ-видеомониторингом (или видео-ЭЭГ мониторингом). Мониторинг ЭЭГ назначается, если нужно:
- увидеть тревожащие пациента состояния и уточнить их природу
- записать длительную ЭЭГ, если короткая стандартная запись не выявляет специфических изменений
- оценить картину ЭЭГ при бодрствовании и во сне.
Виды ЭЭГ-мониторинга
ЭЭГ сна ребенку проводится для выявления эпилептической активности головного мозга в дневное или ночное время. Выделяют несколько видов процедуры:
- двухчасовой мониторинг – позволяет оценить электрическую активность мозга во время сна и бодрствования;
- 2-часовой мониторинг в дневное время;
- 10-часовой мониторинг, регистрация активности и приступов во время ночного сна;
- суточный мониторинг, который включает в себя непрерывную регистрацию;
- рутинная ЭЭГ в течение 30-60 минут, назначается пациентам без приступов в анамнезе и дает возможность определить фон, на котором проявляются определенные неврологические и иные симптомы болезни или особенности, требующие врачебного внимания.
В клинике «Семейный доктор» ЭЭГ сна проводится в дневное время.
Особенности ЭЭГ-мониторинга
В ряде случаев обычной стандартной процедуры недостаточно. Альтернативой служит ЭЭГ-мониторинг, который занимает больше времени. Он заключается в одновременной регистрации электрической активности и ведения видеозаписи пациента, что позволяет синхронизировать картину функции мозга и поведения человека. Можно оценить работу ЦНС в состоянии сна, бодрствования, пребывания в покое, осуществления интеллектуальной деятельности. Это дает врачу полную развернутую информацию об особенностях электрической активности в разных ситуациях и позволяет составить информативное заключение в сложных случаях (при эпилепсии и пр.).
+7 (495) 775 75 66
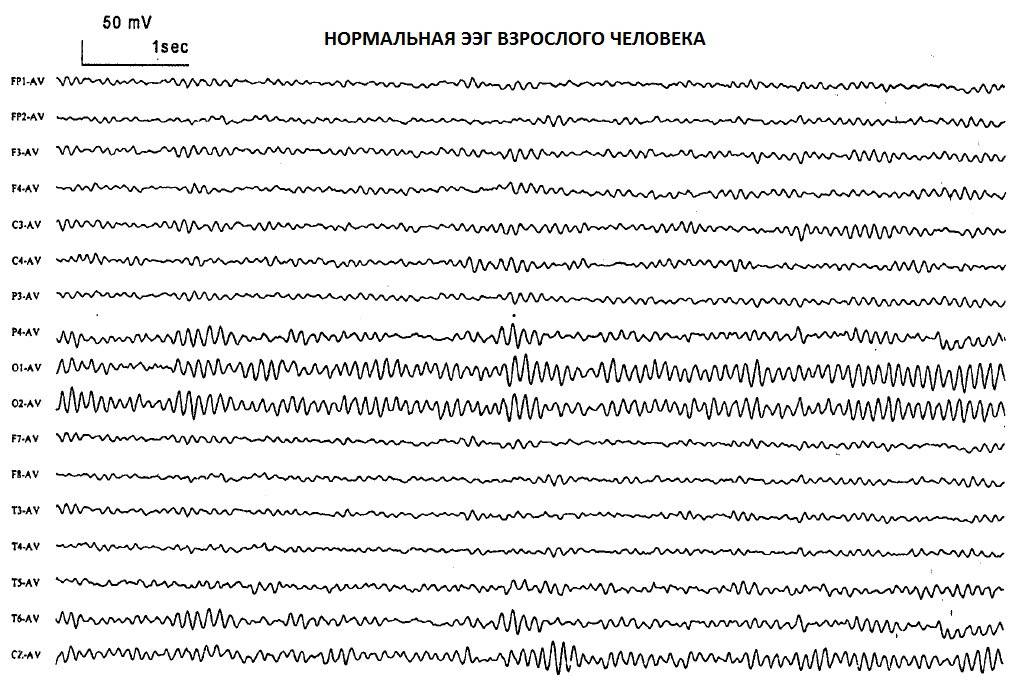
Как выглядят результаты ЭЭГ
Результат ЭЭГ выдается в виде распечаток полученных графиков с заключением специалиста о наличии и характере нарушений. Иногда результат записывается на компакт-диск, особенно, если нужно сохранить данные ЭЭГ-видеомониторинга. Все результаты ЭЭГ необходимо иметь с собой на всех консультациях у неврологов, причем именно «графики», а не только заключения. Хранить распечатки лучше в жестких папках, не нужно их складывать и сворачивать.
Полученное заключение нужно показать лечащему врачу. Надо помнить, что результат ЭЭГ — это еще не диагноз, а лишь часть общей картины, по которой лечащий врач составит впечатление о пациенте. Иногда «ненормальная» ЭЭГ может регистрироваться у здорового человека, а у больного, наоборот, изменения могут отсутствовать.
Расшифровать полученные данные и «перевести» их на общедоступный язык должен лечащий врач.
ЭЭГ головного мозга или МРТ, что лучше?
Каждый метод исследования имеет преимущества и недостатки. Сравнивая ЭЭГ и МРТ нужно отметить, что энцефалография лучше показывает изменения мозговой деятельности в результате психических отклонений.
Анализ активности нейронов помогает выявить:
степень функциональных нарушений при болезни Альцгеймера, шизофрении, деменции, после инсульта и пр.;
эпилепсию, дифференцировать эпиприступ с уточнением вида;
ишемический инсульт;
опухоли, локализованные в коре полушарий и субарахноидальном пространстве;
поражение глубоких отделов головного мозга.
Преимуществом ЭЭГ является возможность оценить динамику медикаментозной терапии. Цель компьютерной энцефалографии – анализ функциональности различных отделов головного мозга. При наличии органических поражений ЭЭГ позволяет предположить характер патологического процесса, но для уточнения диагноза требуется дополнительное обследование.

Атеросклероз брахиоцефальных сосудов на МРТ
Магнитно-резонансную томографию головы используют для выявления:
очагов демиелинизации при рассеянном склерозе, болезни Девика и других патологиях;
злокачественных образований;
области острого нарушения мозгового кровообращения;
воспалительных процессов (менингита, энцефалита, абсцессов и пр.);
доброкачественных объемных новообразований (кист, опухолей, гематом);
патологических состояний интракраниальных кровеносных сосудов (аневризм, тромбозов, стенозов, артерио-венозных мальформаций и др.);
заболеваний гипофиза.
Магнитно-резонансная томография показывает структуру, границы, особенности кровоснабжения патологического очага. Толщина среза при сканировании составляет от 1 мм, что обеспечивает визуализацию малейших изменений мозгового вещества. С помощью трехмерной реконструкции врач может оценить характер взаимодействия пораженных и здоровых тканей, расположение внутричерепных структур, особенности строения изучаемого участка.
К недостаткам МРТ относят наличие противопоказаний, связанных с особенностями влияния магнитного поля на некоторые металлы. Контрастная процедура требует внутривенного введения «окрашивающего» препарата. Ограничением к использованию раствора гадолиния являются беременность и заболевания печени и почек в терминальных стадиях.
Преимущество ЭЭГ перед МРТ – высокое временное разрешение, что позволяет лучше отслеживать изменения в работе головного мозга. К плюсам относят:
доступность метода (невысокая цена исследования, портативность оборудования);
возможность использования у постели пациента;
отсутствие противопоказаний.
Существенным недостатком энцефалографии является низкая информативность метода в отношении этиологии и патогенеза большинства заболеваний ЦНС.
Выбирая ЭЭГ или МРТ головного мозга необходимо учитывать особенности каждого метода. В некоторых случаях магнитно-резонансное сканирование позволяет уточнить причины нарушения функциональности церебральных структур, выявленных с помощью электроэнцефалографии.
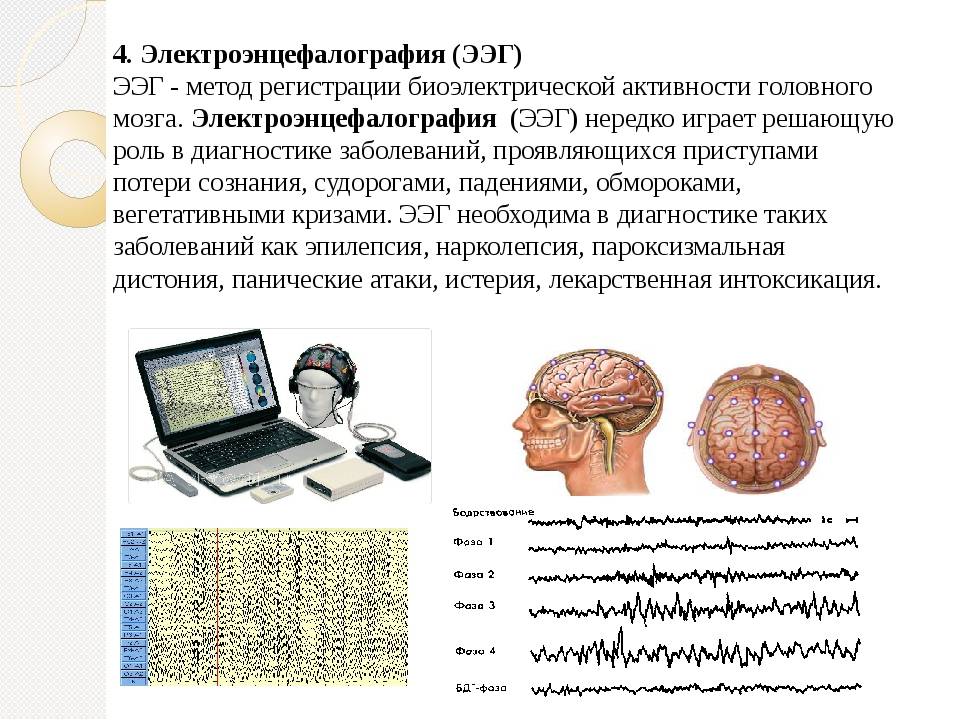
Как проводится ЭЭГ:
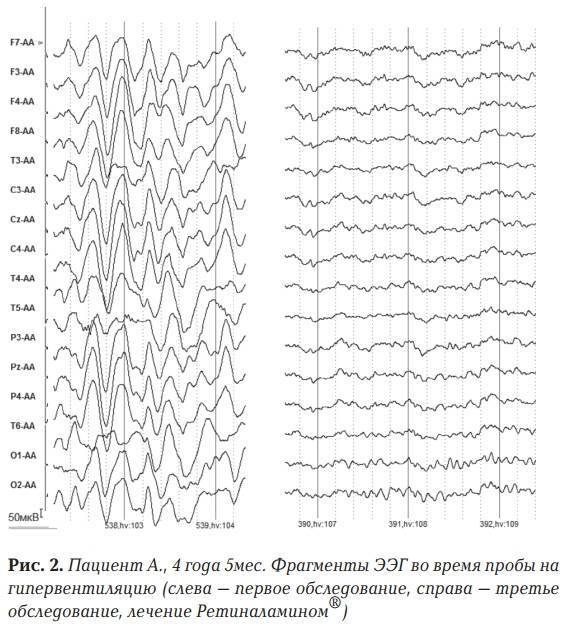
Обычно при снятии ЭЭГ проводятся функциональные нагрузочные пробы (фотостимуляция и гипервентиляция). Для этого пациента просят закрыть и открыть глаза, при этом осуществляются световые вспышки, глубоко подышать, слушать резкие звуковые сигналы. Такие пробы делают исследование более информативным и лучше выявляют патологическую активность головного мозга. Время процедуры зависит от предварительного диагноза невропатолога. Полученные данные учитываются лечащим врачом при постановке диагноза и назначении лечения с учетом клинической картины.
Заключение выдается через 2-3 дня.
Подготовка к процедуре: Проведение электроэнцефалограммы не требует специальной подготовки, однако перед исследованием пациент не должен испытывать чувство голода, так как это может вызывать изменения на ЭЭГ.
Для проведения ЭЭГ и получения достоверных результатов исследования у маленьких детей необходимо создать максимально знакомую и спокойную обстановку. Для этого мы рекомендуем:
– на исследовании желательно присутствие 2-х взрослых близких людей;
– взять с собой любимую игрушку, книжку, планшет или смартфон с домашним видео или любимыми мультфильмами;
– рожок с едой и питьем.
Показания к проведению ЭЭГ:
- Головные боли;
- последствия тяжелой черепно-мозговой травмы;
- сосудистые заболевания головного мозга;
- судорожные припадки, обмороки;
- функциональные нарушения и воспалительные процессы центральной нервной системы
Электроэнцефалограмму в отделениях в СПб можно провести:
- в центральной амбулатории нашего центра по адресу Б. Сампсониевский пр., д. 45. (м. Выборгская)
- в отделении на ул. Ленская, д. 11 (м. Ладожская)
- в отделении на Ст. Петергофском пр., д. 39а (м. Нарвская)
- в отделении на ул. Шаврова, д. 26 (м. Комендантский пр.)
Записаться на консультацию к неврологу и на проведение ЭЭГ можно по телефону круглосуточного координационного центра (812) 38-002-38.
Как подготовится к энцефалографии
Чтобы электроэнцефалография была максимально информативна, пациент должен правильно подготовиться к исследованию. За 2-3 дня необходимо:
- отказаться от напитков и продуктов, стимулирующих нервную систему: алкоголя, кофе, чая, энергетиков, шоколада;
- прекратить прием (после консультации врача) лекарств: противосудорожных и седативных средств, транквилизаторов, чтобы лекарственные препараты не исказили результаты электроэнцефалографии.
Перед электроэнцефалографией головного мозга необходимо вымыть голову и не использовать косметические средства для укладки, чтобы обеспечить тесный контакт датчиков электроэнцефалографа с кожей головы.
В день, когда проводится электроэнцефалография, пациент должен съесть полноценный завтрак, чтобы избежать повышения уровня глюкозы в крови. В день проведения процедуры запрещено курить. При посещении врача для проведения энцефалографии лучше отдать предпочтение свободной, не стесняющей движения, одежде.
Чтобы не исказить результаты энцефалограммы пациент должен снять все металлические украшения.
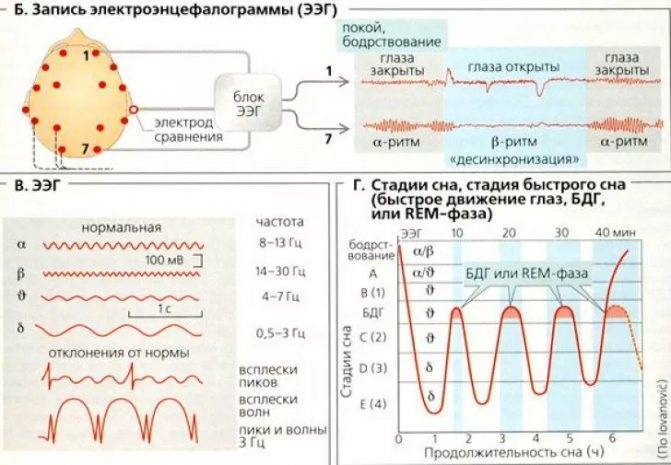
Международная система расположения электродов «10—20 %» при проведении ЭЭГ
➥ Основная статья: Система 10-20
 Схема наложения электродов 10-20
Схема наложения электродов 10-20
Биоэлектрическая активность головного мозга может регистрироваться с любых точек на конвекситальной поверхности. Повторяемость результатов, их сравнимость с данными других исследований достигается только при применении всеми специалистами единой стандартной системы расположения электродов.
В 1958 г. Генри Джаспер предложил оригинальную схему размещения электродов. В основу «системы координат», предложенной Джаспером, положено строгое соотношение расстояний между электродами в «координатной сетке» на конвекситальной поверхности. Система «меридианов и параллелей» строится относительно линии «затылочный бугор — переносица» и интераурикулярного «экватора», проходящего через макушку. Исходя из выбранного соотношения расстояний между электродами, схема Джаспера имеет название «система 10—20 %». В настоящее время система размещения электродов «10—20 %» рекомендована Международной федерацией клинических нейрофизиологов (IFCN) как стандартная.
Буквенные символы обозначают основные области мозга и ориентиры на голове: О — occipitalis, Р — parietalis, С — centralis, F — frontalis, Т — temporalis, А — auricularis. Нечетные цифровые индексы соответствуют электродам над левым, а четные — над правым полушарием мозга. Электродам, расположенным по сагиттальной линии, присваивается индекс «z».
Точки расположения электродов в системе отведений «10—20 %» определяют следующим образом. Измеряют расстояние по сагиттальной линии от затылочного бугра (inion) до переносицы (nasion) и принимают его за 100 %. В 10 % этого расстояния от опорных точек (inion и nasion) устанавливают соответственно нижний лобный (Fpz) и затылочный (Oz) сагиттальные электроды. Остальные сагиттальные электроды (Fz, Cz и Pz) располагают между этими двумя на равных расстояниях, составляющих 20 % от расстояния inion-nasion. Вторая основная линия проходит между двумя слуховыми проходами через vertex (макушку). Нижние височные электроды (ТЗ и Т4) располагают соответственно в 10 % этого расстояния над слуховыми проходами, а остальные электроды этой линии (СЗ, Cz, С4) — на равных расстояниях, составляющих 20 % длины биаурикулярной линии. Через точки ТЗ, СЗ, С4, Т4 от inion к nasion проводят линии и по ним располагают остальные электроды. По средней сагиттальной линии (через Cz) располагают электроды Oz, Pz, Fz. По линиям, проходящим через СЗ и С4, располагают электроды 01, РЗ, F3, Fpl слева и 02, Р4, F4, Fp2 — справа. По нижним линиям, проходящим через электроды ТЗ и Т4, размещают электроды F7 и Т5, F8 и Тб. На мочки ушей помещают клипсы-электроды: А1 — на левое ухо и А2 — на правое.
Преимуществом схемы «10—20 %» является большое количество электродов, что позволяет получить детальную картину распределения потенциалов по конвекситальной поверхности и выполнять процедуры картирования.
Американским нейрофизиологическим сообществом в начале 1990-х гг. (1991) была предложена система отведений «10—10». Дополнительные электроды в этой системе устанавливаются на расстоянии, равном половине расстояния между электродами в системе «10—20». Данная система, как и системы с еще большим количеством электродов (до 64—128), представляют попытку повышения «разрешающей способности ЭЭГ». Под «разрешающей способностью ЭЭГ» условно можно принять возможность определить два источника биоэлектрической активности головного мозга как самостоятельные независимые источники.
Когда назначается
ЭЭГ имеет широкие границы применения. Назначается как диагностический метод в том числе при:
- Опухолях головного мозга;
- Травмах головы;
- Различных энцефалопатиях (перинатальная, посттравматическая);
- Инсульте;
- Расстройствах сна;
- Эпилепсии;
- Ряде иных психо-неврологических диагнозов (синдром дефицита внимания и гиперактивности).
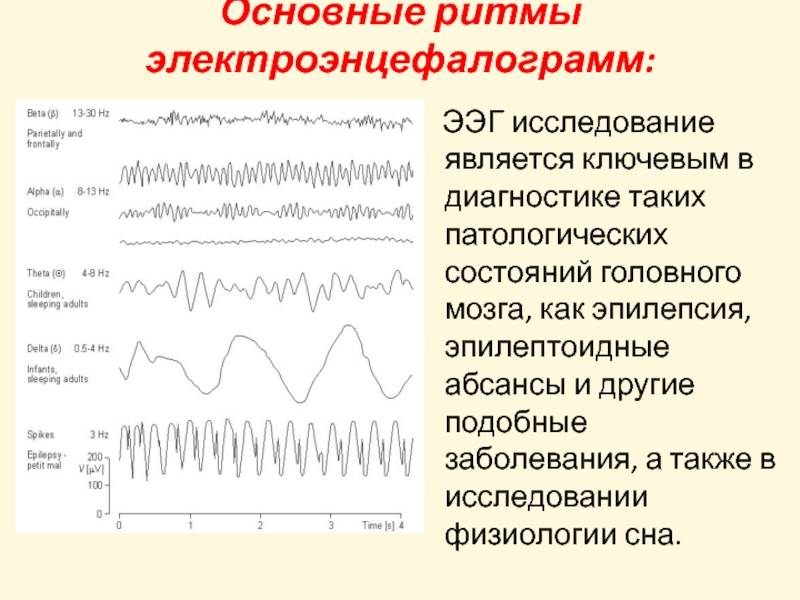
Так исследователями обнаружен ряд значимых в оценке нейротоксичности в онко-практике, специфических ЭЭГ-маркеров. Таким маркером признаётся увеличение значений спектральной мощности в тета- и бета-2-полосах частот, снижение их в альфа-2 диапазоне. Данные изменения наиболее характерны для нарушения функции стволо-диэнцефальных структур, что является прямым следствием метаболических нарушений нейромедиаторного обмена вследствие основной патологии.
Показательным электрофизиологическим признаком перенесенной черепно-мозговой травмы (ЧМТ) (легкой степени) при наличии психовегетативных нарушений считается преобладание гиперсинхронного типа ЭЭГ (повышенная регулярность различных типов волн с потерей их зональных отличий), что также свидетельствует о дисфункции диэнцефальных отделов головного мозга.
Имеются и свои ЭЭГ-маркеры эпилептической активности. Наиболее часто это хорошо различимые спайковые и острые генерализованные (двусторонние, симметричные, синхронные) волны с частотой, кратно превышающей фоновую. Однако, также выделяют условно эпилептиформные паттерны, говорящие о повышении судорожной готовности – гиперсинхронный заостренный альфа-ритм; гиперсинхронный бетта-ритм; различные высокоамплитудные вспышки на фоне нормальной активности. Характерной особенностью данных феноменов является их внезапное появление и исчезновение, а также явная активация в пробах с гипервентиляцией.
Также обнаружены существенные отличия ЭЭГ-картины в локализациях высоко- и низкочастотных ритмов с учетом их пространственных паттернов у больных шизофренией.
Как проводится процедура
Процедура проводится в условиях больницы или физиотерапевтического кабинета поликлиники. В некоторых случаях, при наличии у врачей портативного прибора и отсутствии у больного возможности посещать лечебное учреждение, допускается проведение терапии в домашних условиях. Помещение, в котором проводят данную физиопроцедуру, непременно должно быть затемнённым и с хорошей звукоизоляцией.
 Перед сеансом электросна обязательно следует перекусить, так как при проведении процедуры на голодный желудок возможно возникновение неприятных ощущений, которые не позволят больному полноценно расслабиться. Женщинам перед процедурой необходимо отказаться от нанесения на лицо косметики, которая под воздействием тока может привести к неприятным последствиям. Не стоит забывать и о том, что надо перед наложением электродов вынуть контактные линзы.
Перед сеансом электросна обязательно следует перекусить, так как при проведении процедуры на голодный желудок возможно возникновение неприятных ощущений, которые не позволят больному полноценно расслабиться. Женщинам перед процедурой необходимо отказаться от нанесения на лицо косметики, которая под воздействием тока может привести к неприятным последствиям. Не стоит забывать и о том, что надо перед наложением электродов вынуть контактные линзы.
Во время процедуры человек в комфортной для себя позе располагается на кушетке.
Процедура не должна вызывать у больного человека боль или дискомфорт. Врач до того момента, пока пациент не впадёт в сон, находится рядом и просит сообщать обо всех ощущениях. Если они стали неприятными, подбирается другой режим электрических импульсов. Процедура (сеанс сна), в зависимости от возраста больного и заболевания, от которого он страдает, может длиться от 20 минут до 1,5 часов.
Аппарат для проведения процедуры электросон имеет две фазы работы. В первую фазу, фазу торможения, аппарат генерирует импульсы, приводящие к дремотному состоянию, иногда даже и полноценному сну. При этом снижается артериальное давление, уменьшается биоэлектрическая активность головного мозга. В фазу активации происходит после окончания процедуры и характеризуется повышением тонуса организма, улучшением настроения, повышением работоспособности.
Особенности проведения при беременности и в детском возрасте
 Ответом на вопрос, для чего назначают электросон при беременности, может служить токсикоз– эта процедура мягко и без вреда для малыша помогает будущей матери. Лечебный курс в медицине состоит из 10-15 процедур, в зависимости от интенсивности симптомов токсикоза. В ряде случаев наблюдается не только снижение интенсивности проявлений, но и полное избавление от них.
Ответом на вопрос, для чего назначают электросон при беременности, может служить токсикоз– эта процедура мягко и без вреда для малыша помогает будущей матери. Лечебный курс в медицине состоит из 10-15 процедур, в зависимости от интенсивности симптомов токсикоза. В ряде случаев наблюдается не только снижение интенсивности проявлений, но и полное избавление от них.
Некоторые специалисты назначают такое физиолечение перед экстренными родами. Даже за один сеанс беременная женщина успокаивается, получает «запас» новых сил, стабилизируется эмоциональный фон.
Детям такая физиотерапия назначается после достижения трехлетнего возраста. Электросон показания и противопоказания для детей имеет такие же, как и для взрослых. Несмотря на относительную безвредность, воздействие на ребенка оказывается токами меньшей интенсивности, а общее время каждого сеанса не должно превышать 15 минут. Во время сна в палате присутствуют родители или медицинский персонал.
Детям электросон обычно назначают с 3-5 лет.