Питьевой режим у беременных
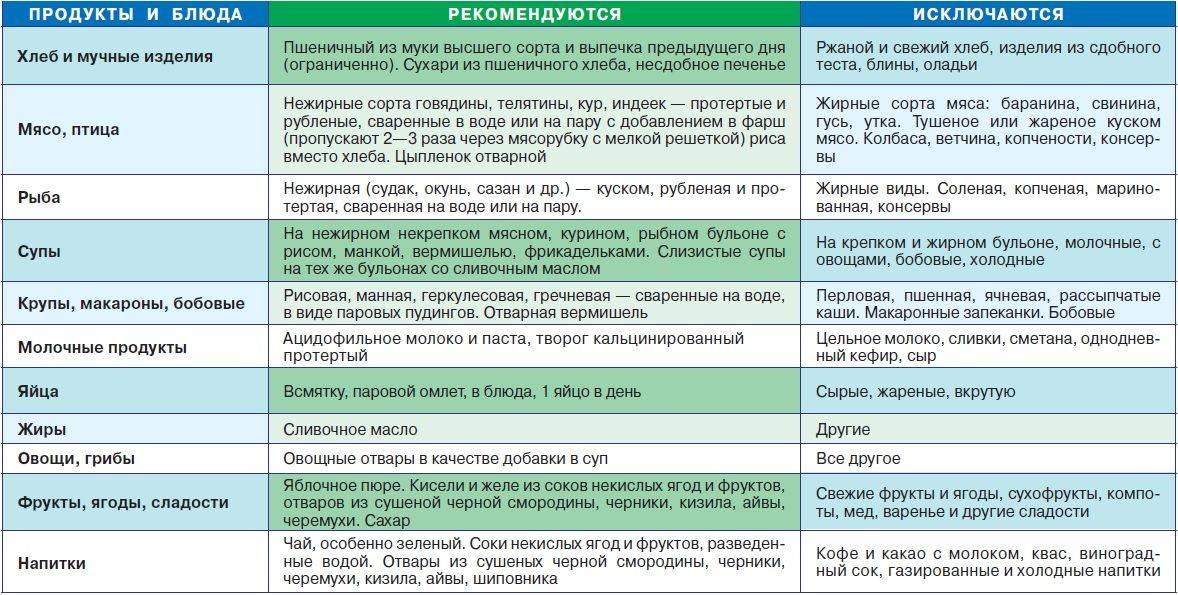
Потребление достаточного количества жидкости — непременное условие для поддержания здоровья кишечника. В тех случаях, когда беременную беспокоят отеки, не вызванные какими-либо заболеваниями, «противоотечное» питание следует формировать с уменьшением количества потребляемой соли, а не жидкости. При этом следует учитывать, что многие готовые продукты питания уже содержат в себе натрий (например, хлеб и хлебобулочные изделия), количество которого нужно включать в дневную норму потребления соли.
Важно понимать, что диета — лишь одна из составляющих лечения запоров у беременных. И если коррекция питания не помогает, следует обратиться к врачу, который назначит слабительный препарат
Например, одним из разрешенных средств является МИКРОЛАКС. Препарат обладает мягким действием, облегчение можно почувствовать уже через 5–15 минут после его применения1.
Информация в данной статье носит справочный характер и не заменяет профессиональной консультации врача. Для постановки диагноза и назначения лечения обратитесь к квалифицированному специалисту.
Причины задержки стула у беременных
Запоры в период беременности могут развиваться по множеству причин. Но самыми распространенными являются следующие:
Снижение двигательной активности. Беременные женщины нередко стараются ограничивать физические нагрузки, чтобы снизить вероятность преждевременного прерывания беременности. Но такая мера оправданна только в том случае, если эти риски существуют в реальности, а не в воображении будущей матери. При отсутствии здоровой физической активности (прогулок на свежем воздухе, выполнения специального комплекса гимнастики и пр.) у беременных происходит достаточно быстрое ослабевание мышц передней брюшной стенки и тазового дна, которые играют не последнюю роль в поддержании нормальной работы кишечника.
Особенности диеты. При беременности нередко наблюдаются такие симптомы, как тошнота, изжога, чувство тяжести в желудке, вызванные гормональными изменениями в организме женщины и давлением, которое оказывает увеличивающаяся матка на органы брюшной полости. Это заставляет женщину корректировать диету в пользу рафинированных продуктов, уменьшать суточное количество пищи так, чтобы желудок не реагировал неприятными симптомами. Как результат, объем кишечного содержимого уменьшается, что нарушает его моторную функцию.
Дефицит жидкости. Профилактика или лечение отеков во время беременности часто предполагает снижение объема потребляемой жидкости. Это приводит к обезвоживанию каловых масс и их затрудненному продвижению по кишечнику.
Другие причины. К ним относятся естественные изменения в организме беременной женщины — гормональная перестройка и увеличение матки, которые сами по себе способны вызвать временные нарушения работы кишечника. Но в присутствии вышеперечисленных обстоятельств эти нарушения могут закрепиться, трансформировавшись в хронические запоры.
Профилактика
Основной метод профилактики любых проблем с желудочно-кишечным трактом — привычка к здоровому образу жизни. Зная о наследственной предрасположенности к язвенному колиту, необходимо правильно питаться, избегая продуктов, раздражающих кишечник. Следует полностью отказаться от алкоголя и сигарет, следить за весом, нормализовать режим труда и отдыха, заниматься спортом, избегать стрессов и эмоционального перенапряжения.
Необходимо внимательно следить за состоянием организма, не игнорировать любые желудочно-кишечные недомогания и регулярно проходить обследование.
Причины отравления (кишечной инфекции)
В большинстве случаев, причиной кишечной инфекции являются вирусы, бактерии и их токсины (яды), также паразиты. А источником заражения — недоброкачественная пища, которую неправильно готовили или хранили.
Например, вы можете заболеть кишечной инфекцией в результате:
- недостаточной термической обработки продуктов (особенно дичи, свинины, котлет и сосисок);
- неправильного хранения быстро портящихся продуктов, которые должны храниться при температуре ниже 5° C;
- хранения готовой пищи вне холодильника более часа;
- употребления пищи, к которой прикасался человек, страдающий поносом или рвотой;
- перекрестного заражения (распространение бактерий, например, кишечной палочки, от зараженных продуктов).
Перекрестное заражение — это причина пищевого отравления, которую часто упускают из виду. Оно происходит, когда болезнетворные бактерии распространяются между продуктами, кухонными поверхностями и бытовой техникой.
Например, вы разделывали сырое куриное мясо на доске и не помыли её, прежде чем использовать для резки продуктов, которые не будут подвергаться термической обработке (например, овощей для салата), таким образом, болезнетворные бактерии могут попасть с доски на продукты.
Перекрестное заражение возможно и в тех случаях, когда сырое мясо хранится над готовой пищей. Капающий сок с мяса пачкает продукты, лежащие ниже. Пища может быть заражена бактериями и их токсинами, вирусами и паразитами. Некоторые из распространенных источников заражения описаны ниже.
Кампилобактер — бактерия, живущая в сыром мясе (особенно в птице), некипяченом молоке и неочищенной воде. Также эту бактерию часто находят в непрожаренной куриной печени и печеночном паштете.
Инкубационный период (время между употреблением зараженной пищи и проявлением симптомов) при отравлении кампилобактерией составляет от двух до пяти дней.
Сальмонелла — бактерия, живущая в сыром мясе, дичи и неочищенной воде. Она также может попадать в молочные продукты, такие как непастеризованное молоко, и яйца.
Инкубационный период при отравлении сальмонеллой составляет 12–48 часов.
Листерия — бактерия, встречающаяся в ряде охлажденных и готовых к употреблению продуктов:
- готовые бутерброды в упаковке;
- паштет;
- масло;
- мягкие сыры, такие как бри, камамбер или другие с такой же коркой;
- мягкий сыр с плесенью;
- мясная нарезка;
- копченый лосось.
Важно употреблять все эти продукты до истечения их срока годности. Инкубационный период при отравлении листерией может сильно колебаться от двух дней до трех месяцев
Кишечная палочка — бактерия, живущая в пищеварительной системе многих животных, а также человека. Большинство штаммов этой бактерии безвредны, но некоторые могут вызывать тяжелую болезнь.
В большинстве случаев кишечная инфекция, вызванная кишечной палочкой, возникает после употребления непрожаренной говядины (особенно фарша, гамбургеров и тефтелей) или непастеризованного молока.
Инкубационный период при отравлении кишечной палочкой обычно составляет три—четыре дня, но симптомы могут проявиться и позже (до двух недель).
Вирус, наиболее часто вызывающий заболевания желудочно-кишечного тракта, — это норовирус. Он легко передается от человека к человеку, а также через пищу и воду. Источником вирусного заражения могут быть сырые ракообразные и моллюски, особенно устрицы.
Пожилым людям, беременным женщинам, маленьким детям и больным людям рекомендуется воздержаться от употребления сырых или недоваренных моллюсков, чтобы снизить риск пищевого отравления.
Паразиты. Случаи кишечной инфекции, вызванной паразитами, гораздо более распространены в развивающихся странах.Одним из распространенных видов кишечной инфекции, вызываемой паразитами, амебная дизентерия. Возбудитель болезни — амеба — одноклеточный паразит, который попадает в пищеварительную систему с загрязненной пищей, водой, плохо вымытыми фруктами и овощами. Переносчиками амеб на продукты питания могут быть домашние мухи, тараканы и другие насекомые.
Когда диета №3 — необходимость
Щадящее питание является неотъемлемой составляющей курса лечения любых заболеваний желудочно-кишечного тракта. Один из самых частых и неприятных симптомов, с которым приходится сталкиваться при сбоях в функционировании ЖКТ, — это запоры. Боль и дискомфорт отрицательно сказываются на работе организма и качестве жизни в целом. Употребление правильных продуктов вкупе с медикаментозной терапией способствуют скорейшему восстановлению моторики и улучшению самочувствия.
Помимо нерегулярного стула, стол номер 3 помогает справиться и с другими проблемами, вызванными трудностями при опорожнении кишечника. Он также может быть назначен для облегчения проявлений геморроя и нарушений целостности слизистой оболочки заднего прохода.
Классификация
Для определения правильной тактики лечения язвенного колита необходимо правильно классифицировать заболевание. Классификация проводится по разным основаниям.
| Тип колита | Характеристика |
| Проктит (дистальный колит) | Воспаление в пределах 18 мм от анального канала, затрагивающее только прямую кишку |
| Левосторонний колит | Затрагивает зону от сигмовидной кишки до левого изгиба прямой кишки |
| Тотальный (паколит) | Включает субтотальный колит с воспалением левого изгиба толстой кишки |
По тяжести заболевания выделяют тяжелое, среднетяжелое и легкое течение в зависимости от выраженности симптомов в период обострения, наличия осложнений, отклика на лекарственную терапию.
При сверхтяжелом или крайне тяжелом язвенном колите диарея наблюдается более 10-15 раз в сутки, гемоглобин заметно понижен, а температура тела поднимается выше 38 °С.
Классифицируют язвенный колит также по наличию кишечных осложнений и внекишечных проявлений, активности и по некоторым специальным индексам. По характеру течения различают острый и хронический колит.
Проявления острой стадии язвенного колита чрезвычайно болезненны: частый стул, примеси гноя и крови в каловых массах, повышение температуры, тошнота, слабость, сильная боль в животе. Тяжелое состояние может усугубиться перитонитом (из-за прободения кишки) и обильным кровотечением.
Хронический язвенный колит
Если колит длится более полугода, его считают хроническим. Различают 2 вида хронического язвенного колита:
- Хронический с непрерывным течением — заболевание протекает без периодов ремиссии. Такая форма колита характеризуется функциональными нарушениями работы кишечника, появлением лимфатических инфильтратов в слизистой и изменениями в метаболических процессах.
- Хронический рецидивирующий — периоды обострения сменяются длительной ремиссией. При этом во время ремиссий симптомы пропадают, а в период обострения — возвращаются. Во время активной фазы температура тела повышается, а в стуле обнаруживают кровь.
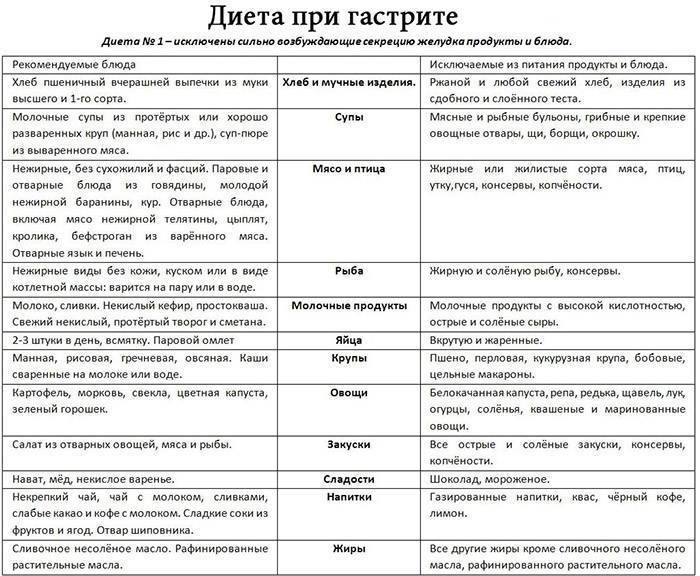
Диета № 3
Общая характеристика
Диета 3 для детей восстанавливает функции органов желудочно-кишечного тракта, в том числе моторику кишечника. По содержанию нутриентов данный стол физиологически полноценный. Из рациона исключают продукты и блюда, которые усиливают процессы гниения и брожения, сильные стимуляторы секреции желудка, желчеотделения, поджелудочной железы.
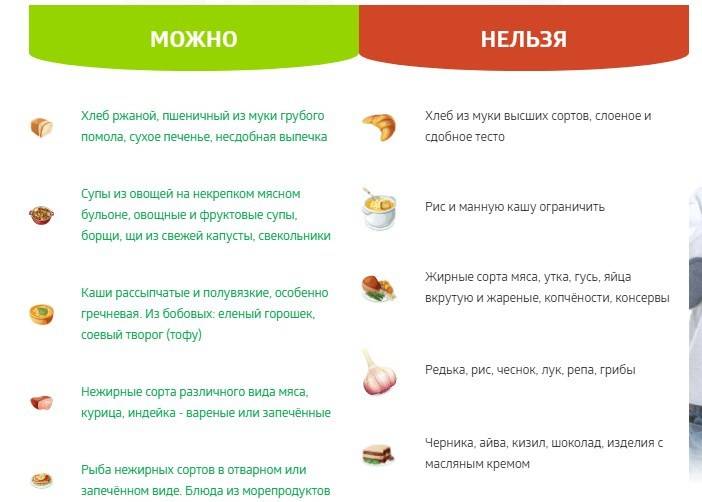
Что можно кушать детям при диете № 3?
- запеканки из всех круп (кроме рисовой)
- каши молочные
- однодневный кефир
- цельное молоко (в составе блюд)
- творожные запеканки и творог в чистом виде
- сметана (в составе блюд)
- неострый сыр
- супы на слабом мясном и рыбном бульоне
- яйца всмятку и паровые омлеты
- вымоченная сельдь
- мясо и рыба куском
- свекла, морковь, тыква, кабачки, огурцы, помидоры (как сырые, так и варенные)
- свежие фрукты и ягоды
- овощные салаты с растительным маслом
- компоты из сухофруктов
- соки
- варенье, мед, мармелад, сахар, пастила, зефир, вафли, сухое печенье
- хлеб ржаной подсушенный
- хлеб пшеничный подсушенный из муки грубого помола или с отрубями
- хлеб подсушенный ржаной
- отруби пшеничные
Что нельзя кушать детям при диете № 3?
1. Грибы
2. Крепкие бульоны
3. Репа
4. Жирные и острые блюда
5. Редис
6. Редька
7. Лук, чеснок
8. Чай, кофе
9. Мягкая выпечка
10. Бобовые без тепловой обработки
11. Зеленый горошек
Следует ограничить такие продукты: легкоусвояемые крупы, в том числе манную, макаронные изделия. Продукты нужно отваривать, готовить на пару, запекать, обжаривать без образования корочки. Измельчать не нужно. Блюда кушают в горячем, теплом и холодном виде. Принимать пищу при диете 3 нужно 4-5 раз в сутки.
Диету назначают на разный срок – обычно, пока не нормализуется регулярный самостоятельный стул у ребенка. При гипомоторной функции кишечника следует увеличить количество клетчатки в рационе. Для этого в рационе ребенка увеличивают количество свежих фруктов и овощей, в также сухофруктов, вводят в рацион пшеничные отруби, заваренные кипятком. Сначала ребенок должен принимать 1/2—1 чайной ложки, потом их количество увеличивают каждые 3—5 дней до 1—2 столовых ложек.
Если в рацион дополнительно вводят отруби, необходимо пить больше жидкости, чем обычно, – 1-1,5 литра свободной жидкости в сутки, иначе каловые массы станут более плотными. Диета с включение отрубей продолжается, как правило, пока стул не размягчится.
Послабляет стул прохладная жидкость, выпитая на голодный желудок: 1/4—3/4 стакана минеральной слабогазированной воды или молока с добавлением меда или кипяченной воды. также подойдут соки или кисломолочные напитки. Натощак для послабления стула детям дают также половинку или 1 столовую ложку растительного масла на голодный желудок и 1-2 раза в день перед употреблением пищи.
Питание детей с неврогенными и воспалительными запорами с гипермоторной дискинезией должно состоять из двух этапов. Первый этап включает назначение диеты с рационом, близким к таковому при диете 46. Нельзя давать ребенку продукты, которые усиливают процессы брожения и гниения в кишечнике.
Фрукты и овощи кушать можно, но только после тепловой обработки. Допустимы кисломолочные напитки, растительное масло, минеральные негазированные воды комнатной температуры. Через 7-10 дней болевой синдром купируется, что позволяет расширить рацион ребенка и перейти на диету 3.
На втором этапе в рацион вводят продукты, в которых содержится негрубая клетчатка, овощные и фруктовые соки. Овощи и фрукты можно давать ребенку без предварительной тепловой обработки. Если оба этапа диеты соблюдены, в большинстве случаев запор проходит без применения медикаментов.
Суть диеты №3
Весь цикл диет, разработанных М. Певзнером направлен на лечение различных групп болезней: гастрита, язвы, панкреатита, инфекционных заболеваний, мочекаменной болезни и т. д. Созданные еще в середине прошлого века лечебные рационы, успешно используются докторами до сих пор. Каждый рацион называется «столом» и имеет свой порядковый номер.
Третья из этого цикла прописывается пациентам при запорах, вызванных хроническими заболеваниями кишечника. Ее назначают в стадии нерезкого или затухающего обострения, или без обострений. Также этот стол можно рекомендовать пациентам с диабетом 2 типа, учитывая ограничения продуктов с высоким содержанием “быстрых” углеводов. Цель диеты – восстановить моторику желудочно-кишечного тракта, улучшить метаболизм, стимулировать восстановление слизистой оболочки желудка и кишечника.
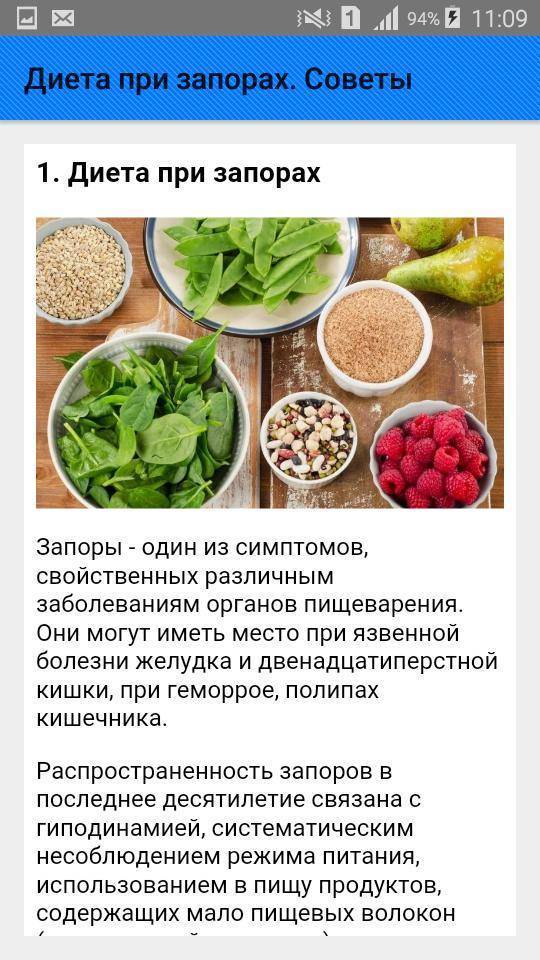
Моторика желудочно-кишечного тракта – это двигательная активность тонкого и толстого кишечника, поэтому если она нарушается, то возникают запоры, вздутие живота. Для стимуляции двигательной активности назначается диета №3, которая содержит достаточное количество клетчатки, полезных бифидо и лактобактерий. Клетчатка – это растительные волокна, которые активизируют моторику кишечника и содержатся в большинстве свежих овощах и фруктах. Лакто и бифидобатерии – полезные микроорганизмы, которые населяют кишечник и способствуют хорошему перевариванию, всасыванию пищи.
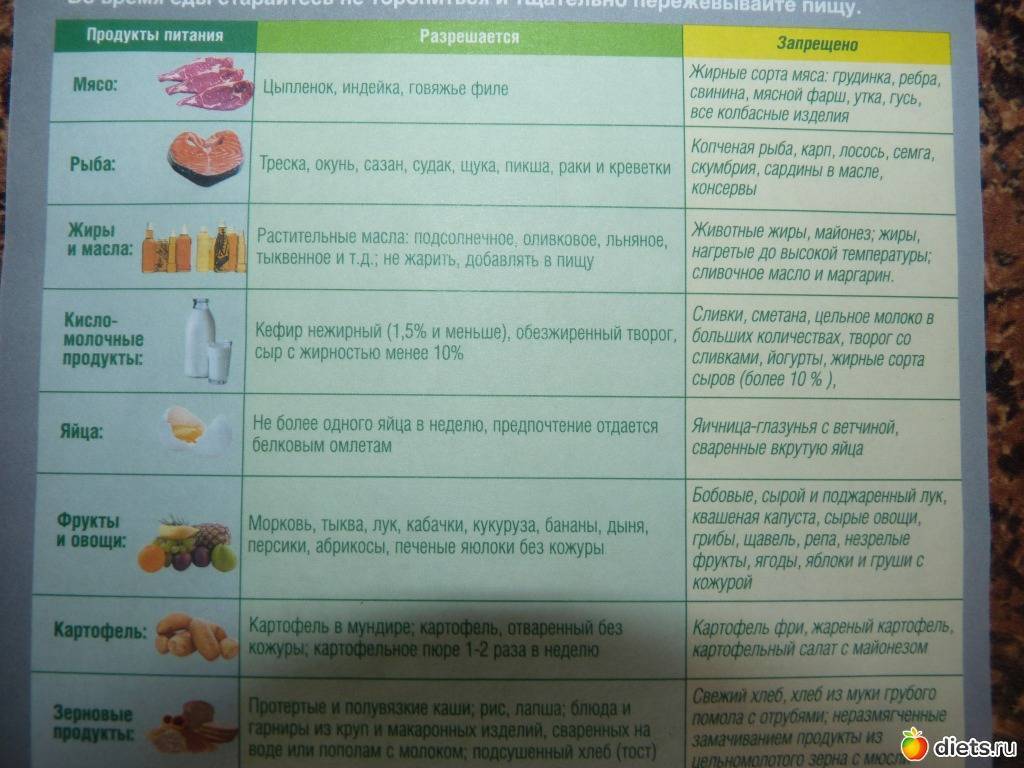
Запрещаются продукты, которые вызывают процессы гниения и брожения в кишечнике. Поэтому стол №3 предусматривает исключение из рациона пациента жаренной, жирной, маринованной пищи, копченостей, цельного молока, газированных напитков. Эти продукты не рекомендуют в больших объемах и здоровым людям, а пациентам на третьей диете они вообще противопоказаны.
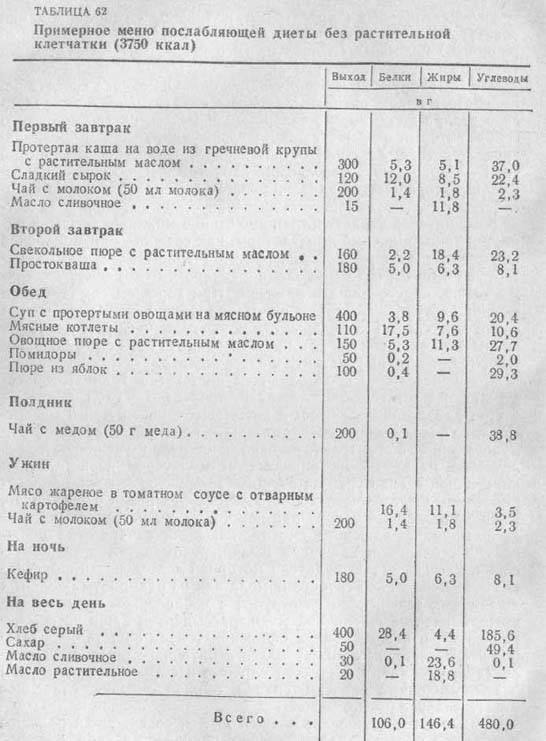
Стол №3 – это полноценный и сбалансированный рацион на 2500 ккал, который включает все необходимые компоненты пищи, витамины и минералы. В нем обязательно должны присутствовать белки (примерно 100 г в сутки), так основу рациона будет составлять клетчатка. Если клетчатки много, а белков нет – ее грубые волокна разбухают и также приводят к брожению. Кроме этого, каждый день нужно употреблять углеводы и жиры (растительные и животные).
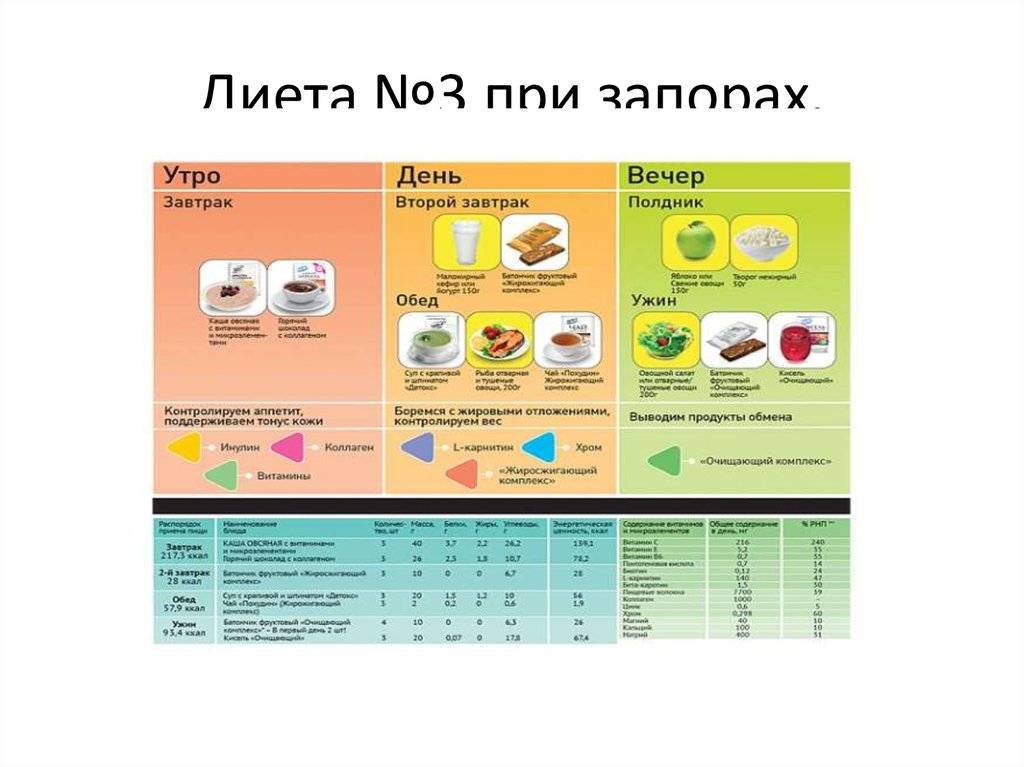
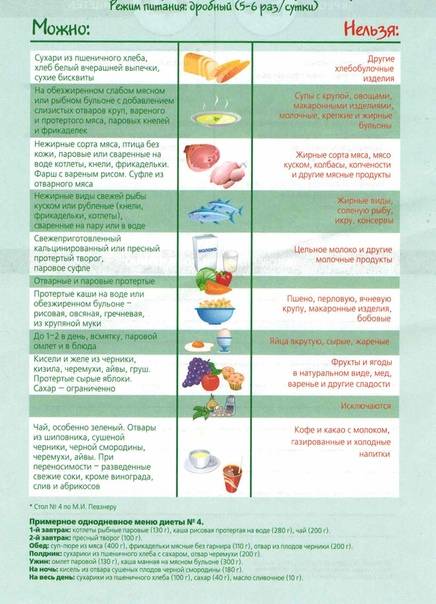
Режим питания характерен для большинства лечебных диет. В сутки нужно потреблять по 4-6 небольших порций
Важно не выдерживать слишком больших пауз между приемами пищи, и есть каждые 3-4 часа. Порции должны быть умеренными, не слишком большими, но и не мизерными
Оптимальный объем одной трапезы должен помещаться в двух ладонях.
Утро рекомендуется начинать со стакана прохладной воды с медом или сока. На ночь полезно выпить кефир, простоквашу или съесть немного сухофруктов, лучше всего подходит чернослив. Кашу можно готовить на молоке, разведенном водой 1:1. Исключается жареная пища и запеченная с корочкой.
Чтобы лучше разобраться в диете, рассмотрим список продуктов: что можно, что нельзя.
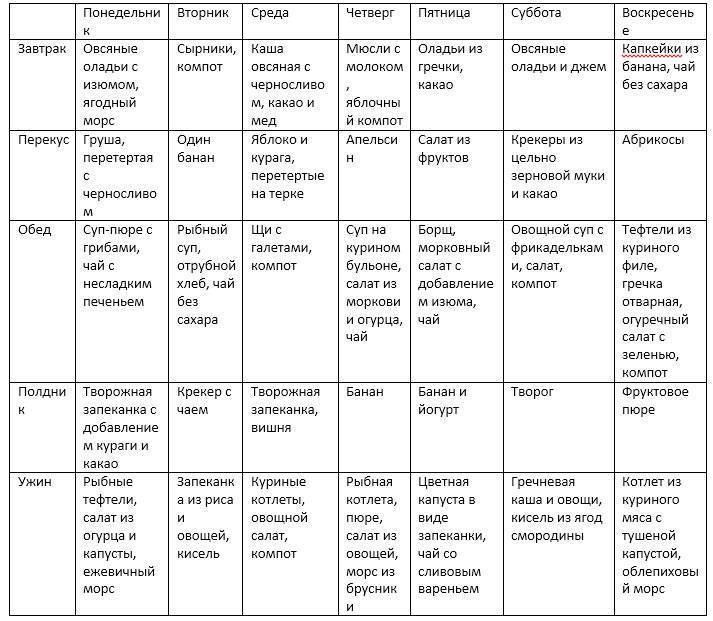
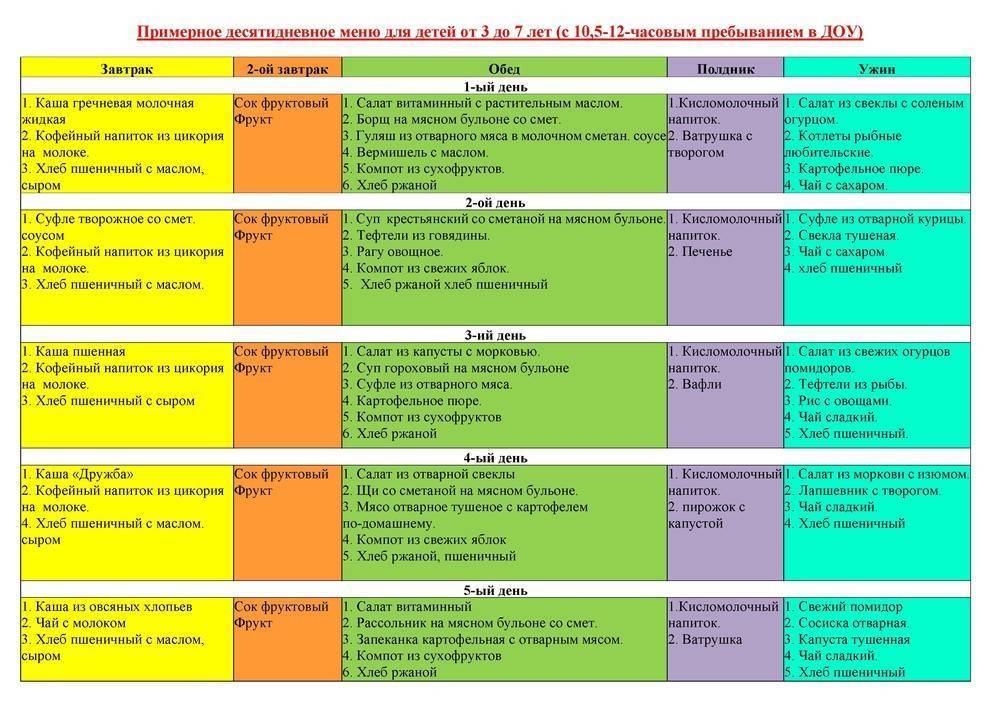
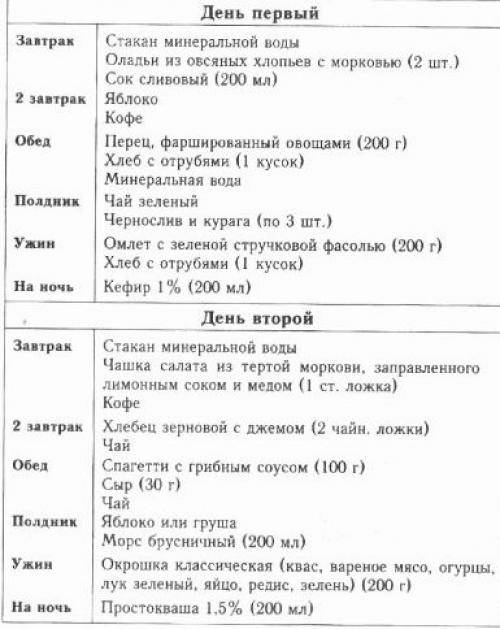
Меню на неделю “Диета Стол 3”
Промежуток времени между приёмами пищи должен быть примерно одинаковым. Калории, белки, жиры, углеводы (КБЖУ) рассчитаны за весь день.
Понедельник
Завтрак: сырники со сметаной и мёдом; Некрепкий сладкий чай.
Перекус: Яблоко, запечённое с творогом; Компот.
Обед: Борщ на курином бульоне; Гречка отварная; Гуляш из нежирной свинины; Винегрет.
Полдник: Запечённые сырники; Компот.
Ужин: Запеканка картофельная со свиным фаршем; Стакан молока.
Перекус: Кефир.
Количество пищи: 2,17 кг. КБЖУ: 2280/106,4/98/264,1.
Вторник
Завтрак: Некрепкий сладкий чай; Ломтик подсушенного хлеба с маслом; Мармелад.
Перекус: Персик; Яблоко.
Обед: Суп с фрикадельками из нежирного свиного фарша; Гречка с мясом и грибами; Свёкла отварная.
Полдник: Сок морковный; Курага абрикосовая.
Ужин: Кабачки, тушенные с морковью; Ломтик подсушенного хлеба.
Перекус: Кефир.
Количество пищи: 1,82 кг. КБЖУ: 1986/80,9/73,2/308,0.
Среда
Завтрак: Яйца варёные всмятку 2 шт.; Некрепкий сладкий чай; Ломтик подсушенного хлеба; Пастила.
Перекус: Яблоко; Компот из сухофруктов.
Обед: Лёгкий суп с кусочками мяса; Лодочки из кабачков, запечённые с фаршем и помидором; Салат из свежего огурца и помидора со сметаной.
Полдник: Яблоко, запечённое с творогом.
Ужин: Бедро куриное отварное; Винегрет овощной.
Перекус: Йогурт питьевой.
Количество пищи: 1,93 кг. КБЖУ: 2142/104,0/78,3/278,1.
Четверг
Завтрак: Омлет; Некрепкий сладкий чай.
Перекус: Чернослив распаренный.
Обед: Борщ на некрепком курином бульоне; Отбивная, запечённая с помидором и кабачком; Компот.
Полдник: Творог.
Ужин: Каша пшённая; компот; Мармелад.
Перекус: Кефир.
Количество пищи: 2,17 кг. КБЖУ: 2038/118,1/78,3/292,5.
Пятница
Завтрак: каша пшённая на молоке сладкая; Компот яблочный.
Перекус: Яблоко, запечённое с творогом.
Обед: Суп-пюре овощной с сухариками; Курица, тушенная с овощами; Огурец свежий.
Полдник: Персик; Клубника с сахаром.
Ужин: Рыба, запечённая с помидорами, под сыром; Салат из отварной свёклы.
Перекус: Кефир; Сухофрукты распаренные.
Количество пищи: 1,98 кг. КБЖУ: 1957/103,9/72,8/266,0.
Суббота
Завтрак: Запеканка творожная со сметаной; Компот из чернослива; Пастила.
Перекус: Сок сливовый.
Обед: Уха из морской рыбы некрепкая; Говядина; Рагу овощное тушёное.
Полдник: Персик; Сок сливовый.
Ужин: Котлета куриная рубленная на пару; Винегрет овощной.
Перекус: Кефир.
Количество пищи: 1,9 кг. КБЖУ: 2014/107,2/71,2/252,7.
Воскресенье
Завтрак: Яйцо варёное всмятку 2 шт.; Некрепкий сладкий чай; Ломтик посушенного хлеба со сливочным маслом.
Перекус: Стакан морковного сока; Запеканка творожная со сметаной.
Обед: Куриный бульон некрепкий; Курица тушенная; Гречка отварная; Салат из свежего огурца и помидора.
Полдник: Стакан морковного сока; Яблоко; Мармелад.
Ужин: Кабачки, тушенные с морковью; Ломтик подсушенного хлеба.
Перекус: Чернослив распаренный.
Количество пищи: 2,03 кг. КБЖУ: 2003/83,5/75,6/288,5.
Данное меню является ориентировочным. Перед составлением собственного меню целесообразно посоветоваться с лечащим врачом. Приятного аппетита и крепкого здоровья!
Диета после колоректальной хирургии при установке кишечной стомы
Кишечная стома, представляет собой хирургически созданный кишечник, выведенный на поверхность тела. Благодаря этой комбинации при удаленном кишечнике возможно выделение кишечного содержимого
Часто установка стомы является жизненно важной процедурой или приносит значительное улучшение здоровья.
Кишечная стома
Стома может иметь временный характер, например, в течение времени, необходимого для заживления кишечника после операции. Затем после заживления желудочно-кишечный тракт восстанавливается. Однако бывают ситуации, когда стома устанавливается на всю оставшуюся жизнь.
Операции не требует соблюдения строгих диетических принципов. Часто через некоторое время больной может определить, какие продукты он хорошо переносит, а какие – нет. Сразу после операции диета пациента зависит от длины резекции кишечника, а также от того, в каком отделе кишечника поставлена стома. Диета после операции на тонкой кишке будет отличаться от диеты, используемой при колоректальной хирургии.
В начале, чтобы избежать неприятных симптомов, рекомендуется постепенно вводить в рацион отдельные продукты в небольших количествах и наблюдать за реакцией организма. Спустя всего несколько недель после процедуры, можно вернуться к нормальному питанию с принципами здорового питания.
Наиболее важные рекомендации по питанию для пациентов со стомой заключаются в следующем:
- Прием пищи не менее 3 раз в день. Пищу следует принимать через равные промежутки времени, примерно в одно и то же время, не рекомендуется есть поздно вечером;
- Медленное и тщательное пережевывание пищи. Порции не должны быть слишком большими;
- Разнообразная диета, богатая витаминами и минералами;
- Употребление в основном свежих продуктов и блюд. Рекомендуется избегать консервантов и искусственных красителей;
- Ограничение потребления жира. Жирные продукты следует заменять продуктами, содержащими меньшие количества этого ингредиента, например, вместо жирного сыра лучше выбирать нежирный сыр;
- Умеренное количество клетчатки из цельного зерна, овощей и фруктов. Продукты, богатые клетчаткой, следует употреблять, главным образом пациентам, страдающим запорами. В случае диареи или чрезмерного выделения газа рекомендуется ограничить потребление цельнозерновых злаков, сырых фруктов и овощей, производящих газ;
- Пить 2 литра жидкости в день, предпочтительно воду – во время еды и между приемами пищи;
- Блюда, приготовленные по традиции или приготовленные на пару и по желанию запеченные в фольге. Избегайте жареной пищи;
- Избегание потребления или потребления в ограниченных количествах алкоголя, сладостей, газированных напитков, чрезмерного количества яиц, соли и острых специй. Пиво строго запрещено.
Разнообразная диета
Употребление большого количества жидкости
В случае стомы, выходящей из тонкой кишки, необходимо исключить продукты, которые не полностью перевариваются, поскольку они могут блокировать стому.
Диета после колоректальной хирургии – это индивидуальная диета. Стомия может вызывать различные недомогания, в основном запоры, диарею и повышенное количество газа с неприятным запахом.
В случае диареи, то есть когда в день отмечается более 4-6 водянистых испражнений, пациент должен употреблять:
- хлеб, сухарики, мучные блюда, лапшу;
- бананы, изюм, шоколад, какао на воде;
- белый рис, картофель, рисовую кашу;
- большее количество жидкости – горький чай, настой из сушеных ягод.
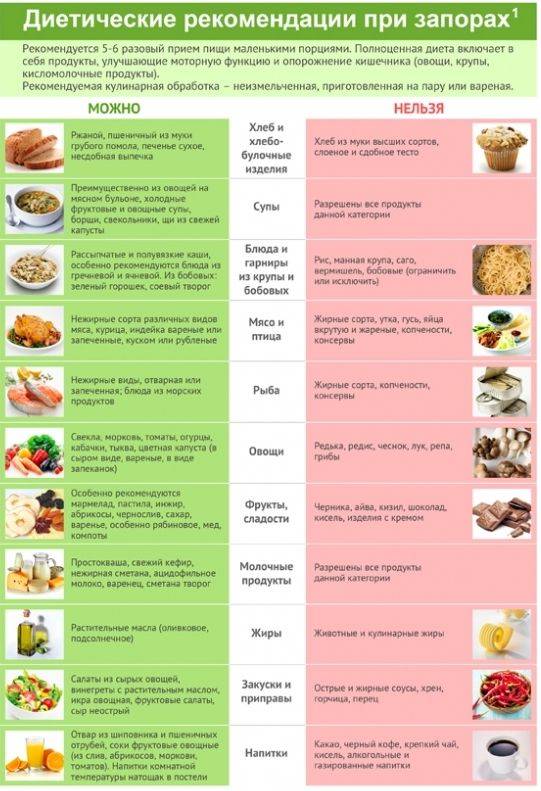
При запоре можно есть:
- свежие и сушеные фрукты и орехи;
- овощи, салаты, свеклу;
- пшеничные отруби и хлеб грубого помола;
- грубого помола льняное семя;
- фруктовые соки и кофе.
Когда пациента беспокоит повышенное количество газов и неприятный запах, стоит исключить из рациона:
- бобовые, спаржу, брюссельскую капусту, лук, чеснок, лук-порей, цветную капусту и грибы;
- яйца и яичные продукты;
- некоторые виды сыра, например, голубой сыр;
- рыбу;
- острые специи;
- газированные и алкогольные напитки;
- кофе и кофейные напитки.
В поглощении неприятного запаха могут помочь йогурт, шпинат, салат, петрушка, а также черничный сок.
Питание при запорах у пожилых людей
Перед началом терапии запоров у пожилых людей необходимо проконсультироваться со специалистом, который выявит причину этого состояния, назначит необходимые препараты и подходящую диету с учетом индивидуальных особенностей пациента.
Основные рекомендации при составлении меню
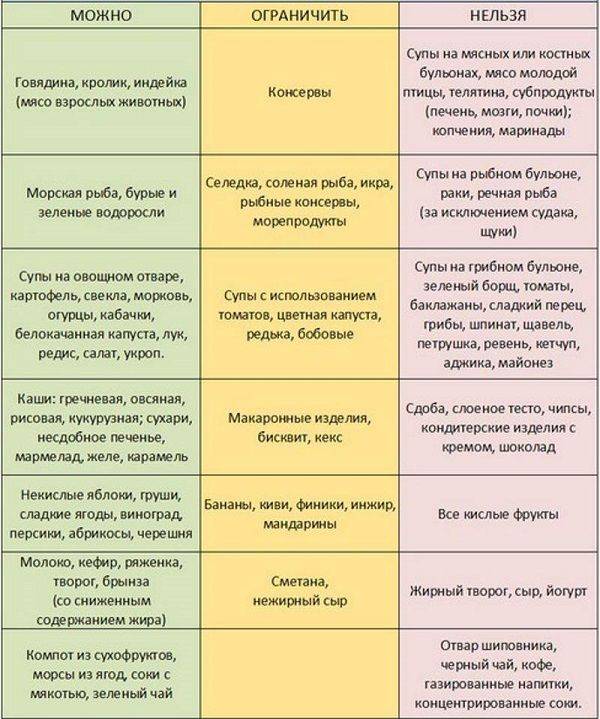
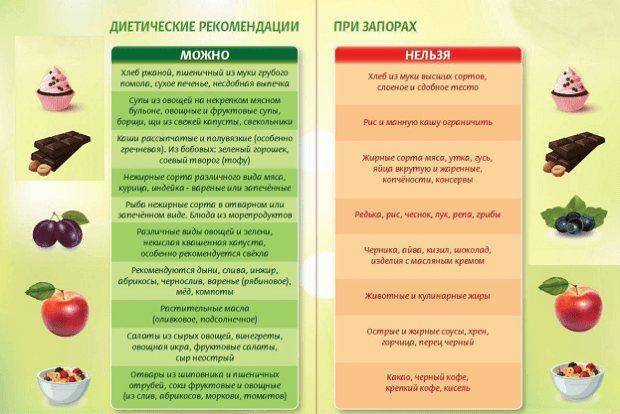
- Включить в диету при запоре у пожилых фрукты и овощи (они должны составлять до 40 % от дневного рациона), преимущественно в запеченном, отварном или свежем виде, кисломолочные продукты (натуральный йогурт, кефир, молочная сыворотка с пониженным содержанием жира), нежирное мясо и рыба, сухофрукты, ржаной хлеб и цельнозерновые крупы.
- Исключить из меню диеты при запорах у пожилых людей: сладкие газированные напитки, кофе, крепкий чай, кисели, жирные сорта мяса и рыбы, сдобную выпечку, торты, пирожные, соленья и маринады, острую, копченую, жирную пищу, продукты, содержащие грубую клетчатку (бобы, белокочанную капусту, горох, и пр.).
Общие рекомендации
- Принимать пищу нужно как можно чаще – питание при запорах у пожилых людей должно быть 4–6 раз в день, есть следует небольшими порциями.
- Готовить еду рекомендуется порционно и не измельчать ее.
- Есть нужно не спеша, тщательно пережевывая пищу.
- Температура блюд должна быть 15–60 °С.
Чем кормить ребенка?
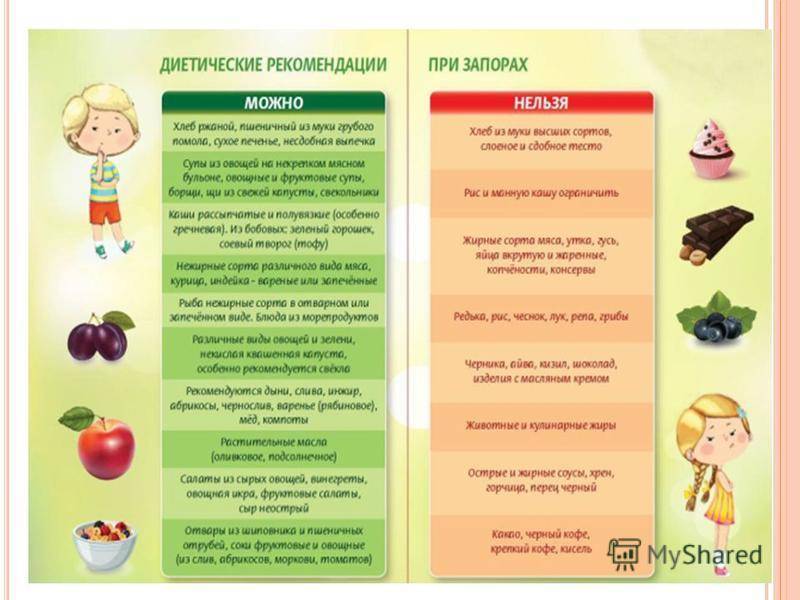
Диета при запорах у детей назначается в соответствии с возрастом. Именно от этого критерия зависит, какие именно продукты будут включены в рацион.
Груднички. При запорах у малышей во время грудного вскармливания соблюдать диету придется маме. В меню должны входить овощи, фрукты, кисломолочные продукты, легкие супы, каши, нежирное мясо и рыба
Также крайне важно соблюдать питьевой режим. Среди общих рекомендаций – больше двигаться и гулять
Дети от 2 до 7 лет. В этом возрасте детская диета при запорах должна включать салаты, винегреты и другие овощные блюда. Также стоит давать ребенку в больших количествах свежие фрукты, отварное мясо и рыбу, кисломолочные продукты с добавлением сахара или меда. Приветствуются блюда с размягченными сухофруктами, где в обязательном порядке должен присутствовать чернослив. При запорах можно принимать смесь из яблок и моркови, пропущенную через терку.
Дети старше 7 лет. Школьники начинают потихоньку питаться наравне с взрослыми, поэтому в их диетическое меню могут входить овощные салаты с высоким содержанием клетчатки, свежие фрукты, нежирная рыба и крупноволокнистое мясо. Питание при запорах у детей разрешает употребление перед сном кефира или простокваши без сахара. К продуктам с послабляющим действием можно отнести сливы, свеклу, чернослив, курагу, бобовые и т. д. В рамках правильного питания при запорах у детей полезными также будут каши из злаков с оболочкой (пшеничная, гречневая, овсяная и др.) и хлеб из муки грубого помола.