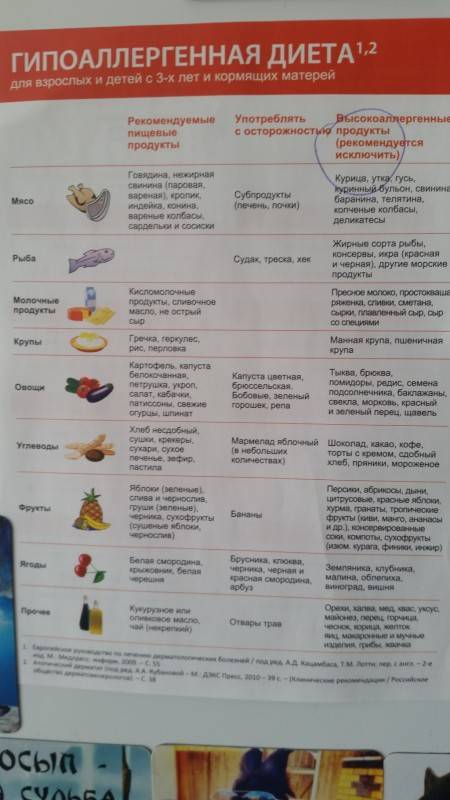
Особенности меню для кормящих мам
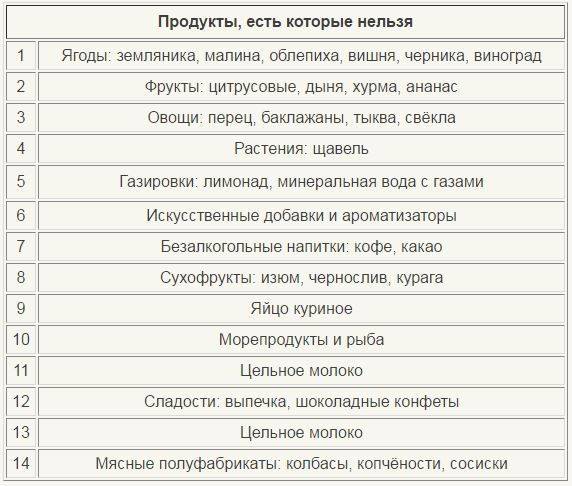
В период лактации важно следить за питанием кормящей матери, так как пища напрямую влияет на качество грудного молока и его состав. Так, при употреблении шоколада, цитрусовых, слишком жирной пищи или продуктов, содержащих красители, ароматизаторы или другие синтетические добавки (стабилизаторы, эмульгаторы) неокрепшая иммунная система малыша может реагировать слишком бурно: появляются высыпания на щечках, колики, вздутие живота, запоры или поносы
Особенное внимание питанию должны уделять мамы, которые сами страдают от аллергии. Доказано, что склонность к повышенной пищевой чувствительности передается по наследству, а значит, вероятность проявления аллергии у детей, один (или оба) из родителей которых страдают от аллергии, намного выше
В таком случае основой рациона кормящей матери должны стать безмолочные каши, вегетарианские супы из разрешенных овощей и круп, фрукты и ягоды неярких цветов, сухофрукты.
Диета при крапивнице у детей: разрешенные и запрещенные продукты
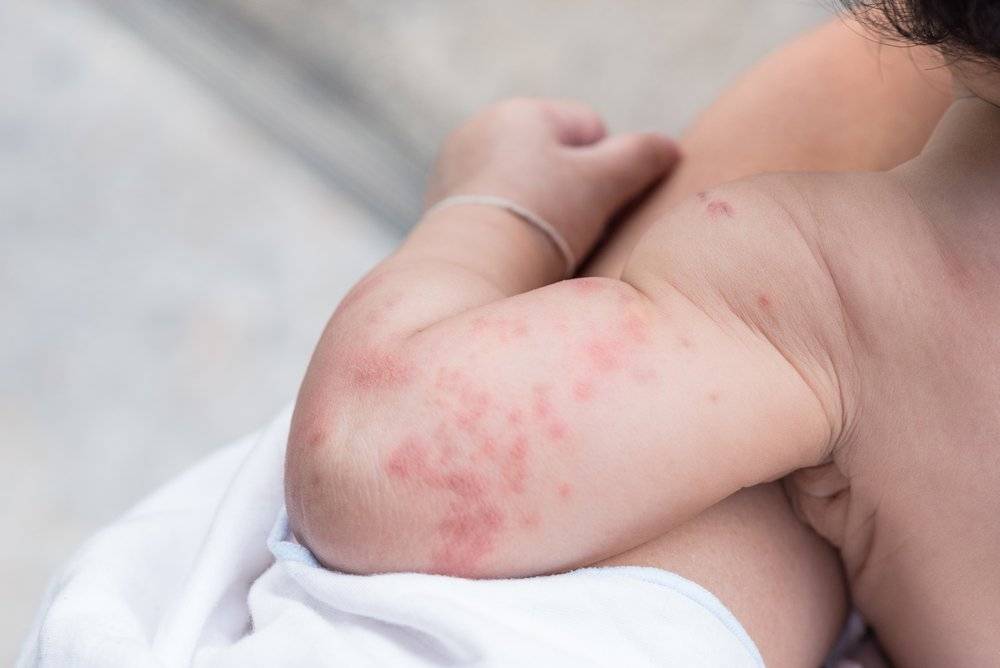
В том случае, если крапивница у ребенка возникла после введения прикорма, необходимо незамедлительного его отменить. Чаще всего малышам на искусственном вскармливании рекомендуется гипоаллергенная смесь. Возобновить прикорм можно только после исчезновения всех симптомов и с обязательным исключением того продукта, который ранее спровоцировал сыпь.
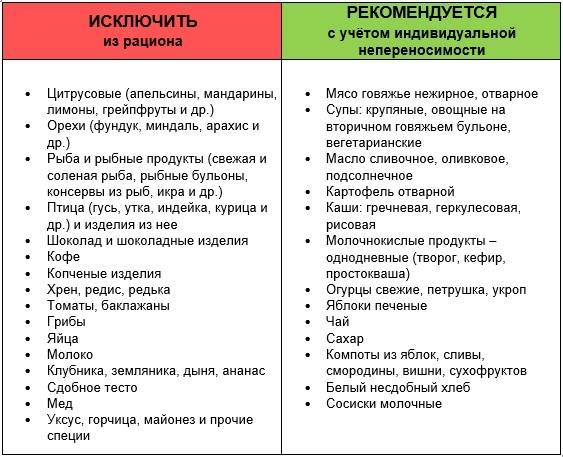
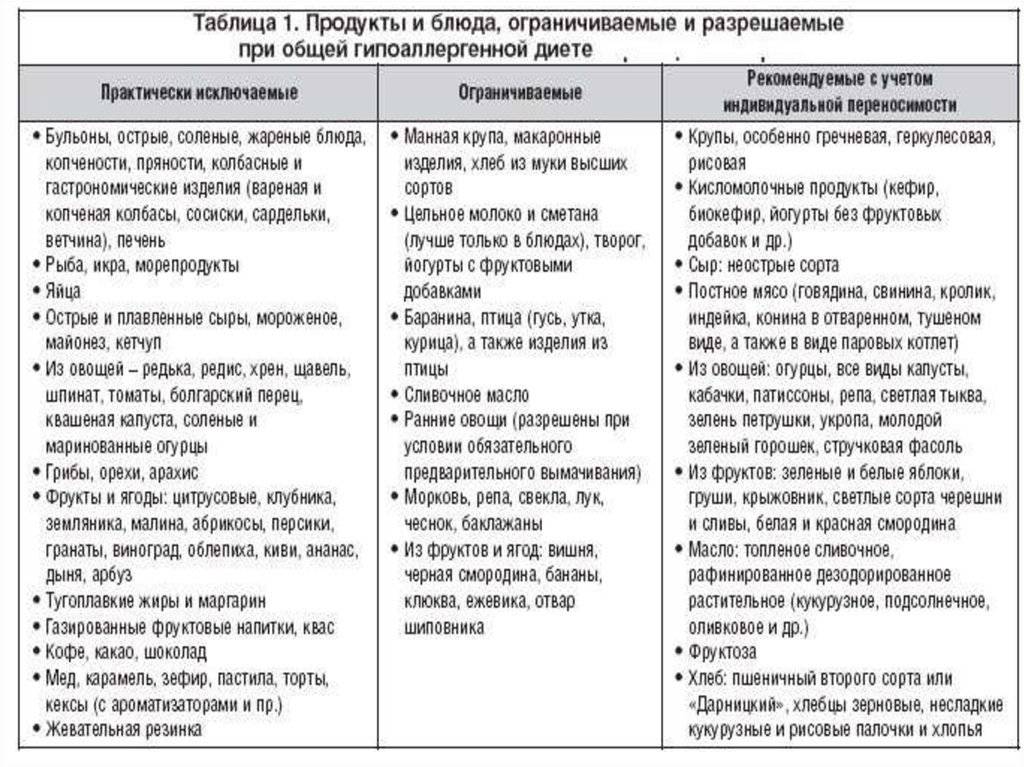
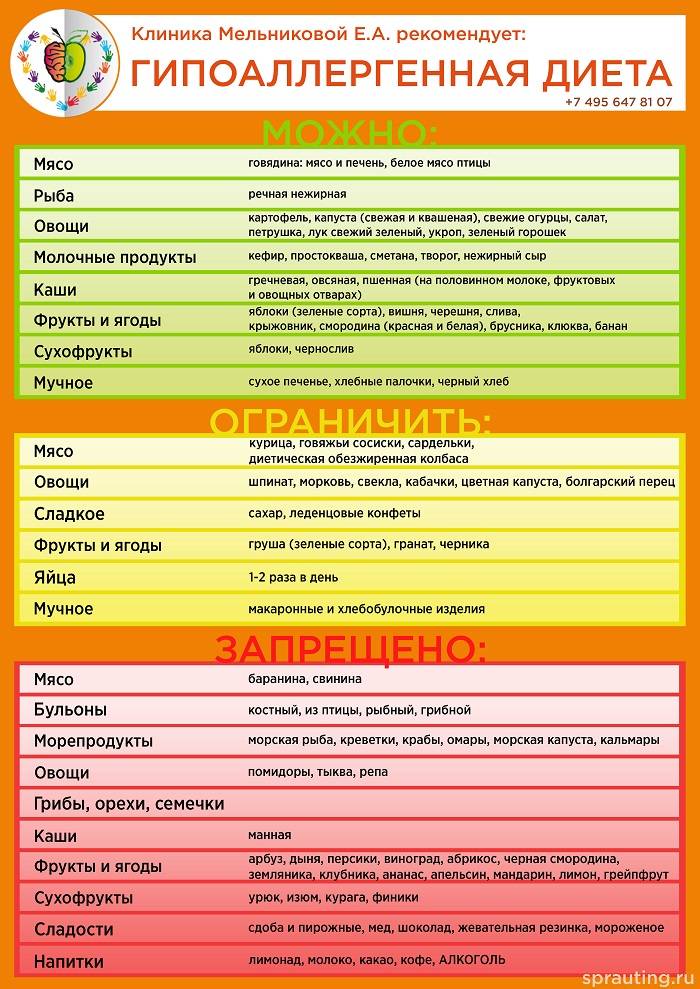
В более старшем возрасте также важно своевременно выявить аллерген и исключить его употребление. В том случае, если однозначно сказать о том, какой именно продукт спровоцировал аллергическую реакцию невозможно, назначается гипоаллергенная диета.. К запрещенным продуктам относятся:
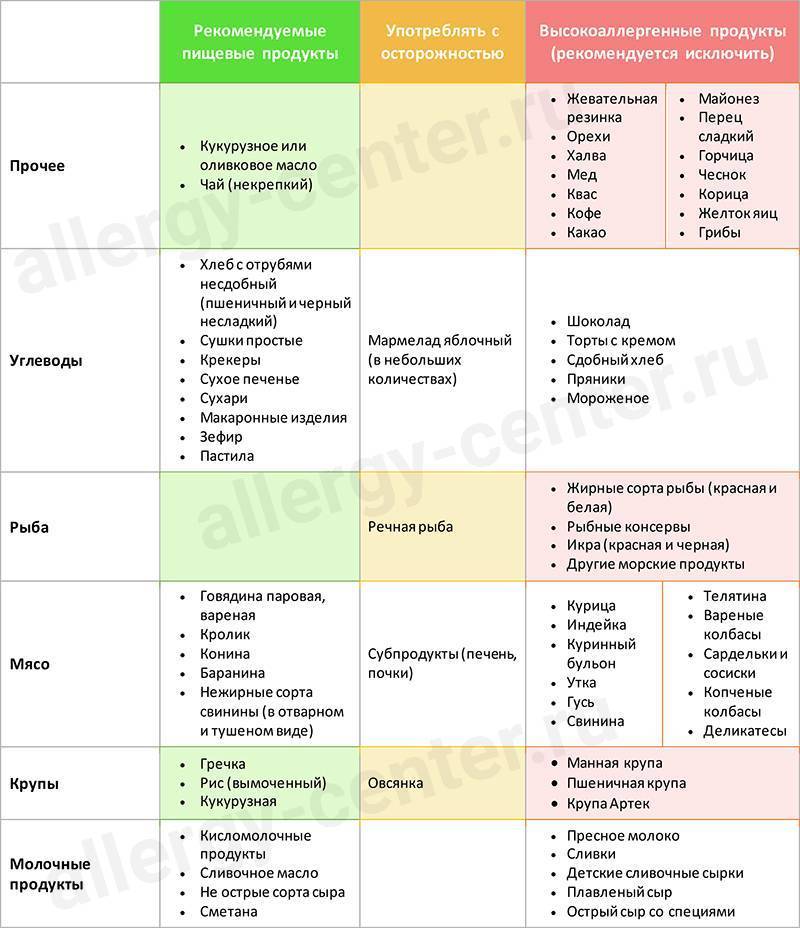
К запрещенным продуктам относятся:
- овощи, фрукты и ягоды, имеющие красную или оранжевую окраску;
- рыбные блюда;
- яйца;
- любые виды орехов и грибов;
- мед, шоколад;
- цельное молоко;
- продукты, содержащие в себе красители;
- колбасные и копченые изделия;
- любые виды приправ и специй.
В рацион ребенка можно включить различные виды круп, за исключением манной, кисломолочную продукцию, овощи и фрукты зеленой и белой окраски. Кроме этого, разрешены нежирные сорта мяса в отварном виде, вегетарианские супы, макароны из твердых сортов пшеницы, детское сухое печенье, сушки, несдобный белый хлеб.
Что касается напитков, при возникновении аллергической реакции необходимо отказаться от фруктовых соков, кофе, какао, а также любых видов газированных напитков. Предпочтение следует отдать некрепко заваренному чаю, компотам из сухофруктов.
Пройдите тестТревожность ребенка
Ребенок проявляет беспокойство и жалуется на страшные сны? Не может сосредоточиться на занятии, волнуется и часто жалуется на больной живот? Наш тест поможет определить уровень тревожности у ребенка и подскажет дальнейшую тактику поведения.
Использованы фотоматериалы Shutterstock
Какая диета при гастродуодените?
Больной на гастродуоденит должен четко усвоить, что единственный путь, который приведет его к выздоровлению, он «протаптывает» самостоятельно.
Следование диеты – четкий прием пищи в условленное время, но не менее 6 раз в день. Из этих шести приемов пищи, больной должен разнообразить свой рацион таким образом, чтобы получить максимальное количество полезных веществ. Это поможет поскорее выздороветь, а также улучшить свое состояние на долгое время. Необходимо ввести в рацион как можно больше творога и творожных продуктов, а также кисломолочных продуктов. Именно эти продукты должны составлять наибольшее соотношение. Следом за ними следует употреблять мясо и рыбу нежирных сортов, которая проходит термическую обработку, то есть жарку, приготовление на пару или варение
Важно помнить, что пищу нельзя тушить
Супы – суп-пюре, молочник или овощной суп – находка для больных гастродуоденитом. Можно есть пшеничный и ржаной хлеб. Из круп отдавать предпочтение – рису и гречке. Не увлекаться картофелем.
Диета 5 при гастродуодените
Диета при гастродуодените имеет несколько вариаций.
Гастродуоденит нуждается в сопроводительном лечении не только непосредственно двенадцатиперстной кишки и желудка, но и печени и желчных путей. Помимо основной диеты №1, нужно придерживаться и диеты №5.
При гастродуодените, как правило, прописывается стол №1 и 5. Последний предназначен для химической пощады печени, нормализации работы печени и желчных путей, улучшения желчеотделения при полноценном питании. Сама диета при гастродуодените предполагает уменьшение тугоплавких жиров, при нормальном потреблении белков и углеводов. Все продукты готовятся путем варки и затекания, а жилистое мясо и крахмалосодержащие овощи – протирают.
Лечебная диета №5 при гастродуодените исключает потребление свиного и говяжьего мяса, баранины и утятины, сала и кулинарных жиров. Так же не рекомендуют, есть мясо гуся, субпродукты, копчености и колбасы, консервы, соленую рыбу.
Диета №5 предполагает готовку нежирного мяса и рыбы – молодую говядину, кролика, мясную нежирную свинину, а также кролика, курицы и индейки. Из рыбы – все нежирные, постные сорта.
Можно использовать в чистом виде и в приготовлении сливочное и рафинированное масло, добавлять корицу и ванилин.
Из хлебобулочных изделий исключить свежий хлеб, жареные пирожки или слоенные, сдобные изделия. Из сладостей можно сухофрукты и желе, муссы и компоты, меренги и мармелад, пастилу, мед. Сахар заменить сорбитом.
При диете №5 нельзя сливки и молоко, ряженку и домашнюю сметану, соленый и жирный сыр, а вот кефир и ацидофилин, простоквашу и творог и нежирный сыр – можно. В еду можно добавлять половину желтка в день.
Необходимо отдавать предпочтение супам и крупам. Причем при приготовлении супов следует отказаться от крутых бульонов.
[], [], []
Диета 1 при гастродуодените
Диета стол №1 рекомендуется при болезнях желудка и двенадцатиперстной кишки, как в период обострения, так и на стадии выздоровления. Помимо этого, ее могут рекомендовать больным при обострении хронического гастрита или при остром гастрите.
Эта диета при гастродуодените чаще применяется уже на последнем этапе лечения обострения, ведь в ней отсутствуют продукты, которые возбуждают секрецию желудка. При соблюдении данной диеты, сохраняется нормальное полноценное питание, однако желудочно-кишечный тракт более щадится, лучше заживают язвочки, секреция желудка нормализуется, уменьшается воспаление.
[], []
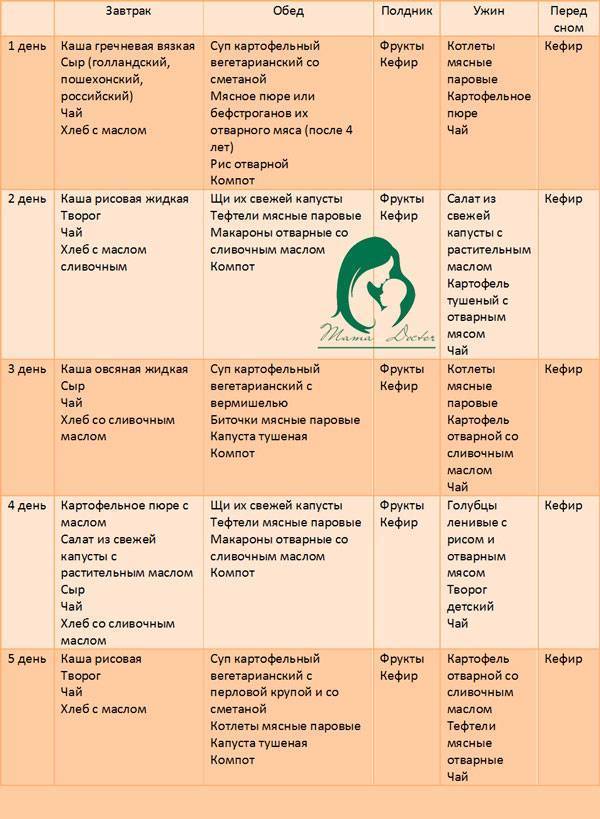
Примерное меню диеты на неделю
Понедельник:
- завтрак: овсянка на воде и чашка зеленого чая;
- обед: суп-пюре из цветной капусты, стакан натурального киселя;
- ужин: тушеный с овощами рис, говядина на пару, зеленый чай.
Вторник:
- завтрак: салат из зелени и огурцов, травяной напиток, сухарики;
- обед: картофельное пюре и куриная котлета на пару, зеленый чай;
- ужин: гречка на воде, стакан кефира, зеленое яблоко.
Среда:
- завтрак: овсянка на воде, запеченное с небольшим количеством сахара яблоко, зеленый чай;
- обед: овощной суп на воде, нежирный кефир с галетным печеньем;
- ужин: пшенная каша, приготовленная на пару телятина, травяной напиток.
Четверг:
- завтрак: салат из огурцов, редиса и листового салата, заправленный небольшим количеством оливкового масла, кусочек отварного куриного филе;
- обед: суп с фрикадельками, ломтик хлеба с отрубями, кисель;
- ужин: овощная запеканка, стакан кефира, сухарики.
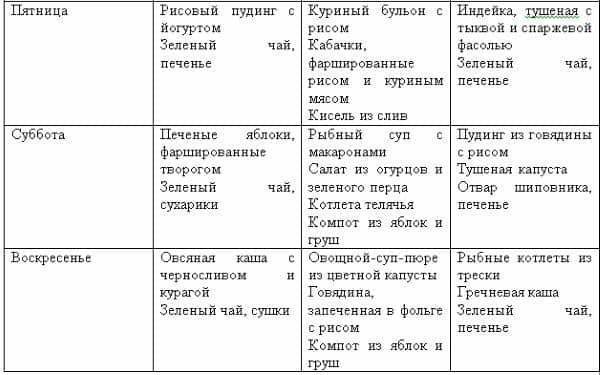
Пятница:
- завтрак: овсянка на воде, салат из огурцов и зелени, зеленый чай;
- обед: суп-пюре со шпинатом, ломтик хлеба с отрубями, кефир;
- ужин: отварная телятина, цветная капуста на пару с небольшим количеством соли, травяной напиток.
Суббота:
- завтрак: салат из огурцов, редиса и листового салата, заправленный небольшим количеством оливкового масла, печеное яблоко, зеленый чай;
- обед: рис на воде, отварная крольчатина, свежие огурцы, стакан кефира;
- ужин: фруктовый салат, галетное печенье, зеленый чай.
Воскресенье:
- завтрак: запеканка из нежирного творога с изюмом, зеленый чай;
- обед: картофельное пюре, нежирные куриные котлеты на пару, травяной напиток;
- ужин: фаршированные сладкие перцы, галетное печенье и стакан кефира.
Нюансы питания
- не готовить из полуфабрикатов;
- выпивать за сутки не менее 1,5-2 л воды;
- принимать пищу небольшими порциями без переедания;
- готовить блюда из вареных овощей и мяса;
- вести дневник питания;
- составлять комбинированное меню из разрешенных продуктов.
При остром течении заболевания
- исключить из меню все копченое, соленое, сладкое;
- включить в рацион большое количество белковых продуктов и полезных жиров;
- выбирать легкоусвояемые продукты;
- готовить блюда методом варки или на пару;
- мясо варить в двух водах;
- крупы подлежат замачиванию на несколько часов в холодной воде до их приготовления.
Диета при крапивнице у взрослых: меню, рецепты
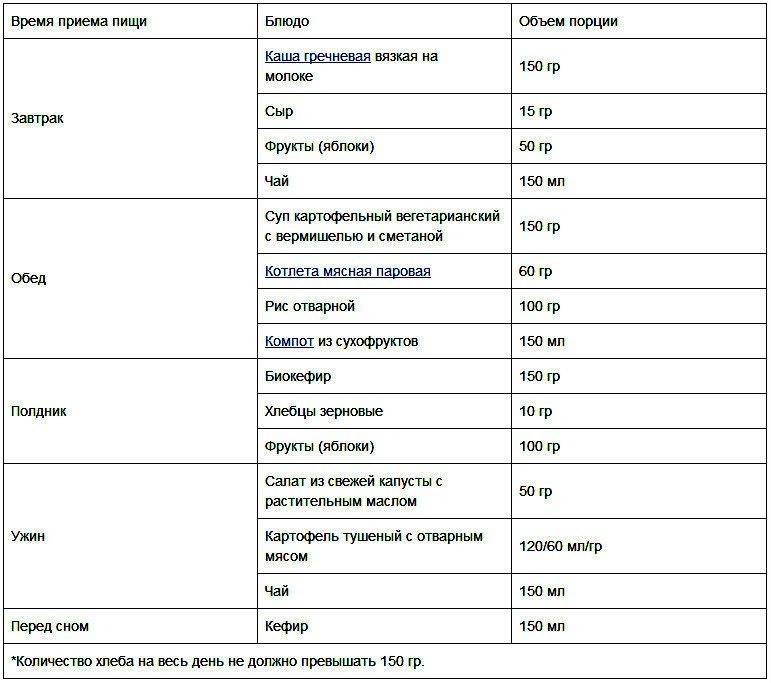
Вот примерное меню, которого можно придерживаться во время диеты.
День первый
 Завтрак: овсяная каша, галеты, яблоко, чай.
Завтрак: овсяная каша, галеты, яблоко, чай.
Обед: суп из курятины, овощное рагу с курицей, чай.
Ужин: филе индейки с рисом, кефир, груша.
День второй
 Завтрак: кукурузная каша, бутерброд с нежирным сыром, отвар шиповника.
Завтрак: кукурузная каша, бутерброд с нежирным сыром, отвар шиповника.
Обед: овощной суп, картофельное пюре (на воде), котлета из индейки, чай.
Ужин: рыба с овощным рагу, яблоко, чай с несладким печеньем.
День третий
Завтрак: овощной салат, кефир, груша.
Обед: капуста брокколи тушеная, рыбная котлета, яблоко, печенье, чай.
Ужин: нежирный творог с фруктами.
День четвертый
 Завтрак: гречневая каша (варить на молоке пополам с водой), йогурт, цикорий.
Завтрак: гречневая каша (варить на молоке пополам с водой), йогурт, цикорий.
Обед: суп из курятины, тушеное филе кролика с овощами, чай.
Ужин: тушеные овощи, груша, кефир.
А далее можно снова начинать с первого дня. Не пренебрегайте такой диетой, ведь она станет одним из методов лечения крапивницы, наравне с лекарственными препаратами.
Аллергические заболевания – настоящий бич нашего времени. Крапивница – это кожная реакция, возникающая после контакта с определенными веществами. Это заболевание может возникнуть в любом возрасте, да и причины появления высыпаний на коже могут быть самыми разными. Одним из условий успешного лечения является гипоаллергенная диета при крапивнице.

Что можно кушать?
После столкновения с такой проблемой, как крапивница, мамочки часто задумываются: «Что можно есть моему ребенку?» Диета при таком заболевании должна содержать:
- Крупы и каши: овсяную, гречневую, кукурузную, рисовую, пшеничную. Все они варятся на воде. Исключить употребление манной каши, так как она только усиливает аллергию и появление сыпи.
- Овощи – свежие, отваренные или тушеные. Отдайте предпочтение брокколи, кабачкам, огурцам, свежей зелени. Запрещаются морковь, помидоры и свекла.
- Кисломолочные продукты – нежирный творог, кефир, йогурт без добавок.
- Из выпечки разрешается бездрожжевой хлеб из цельного зерна или с отрубями. Лучше, если он будет подсушенный.
- Нежирное мясо (индейки, курицы, постной говядины) в отварном виде.
- Из фруктов можно: зеленые яблоки, абрикосы, груши, бананы. Последние очень полезны для микрофлоры кишечника, так что обязательно надо включить их в ежедневный рацион.
Нечасто и с ограничением разрешается употреблять:
- отварной картофель (перед варкой замочите его на пару часов в воде);
- соль и сахар;
- хлеб;
- сливочное масло.

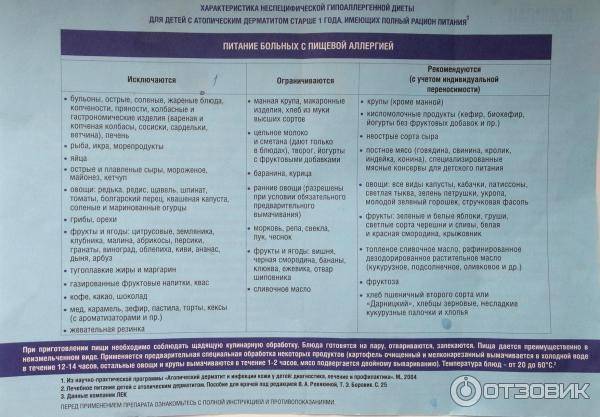
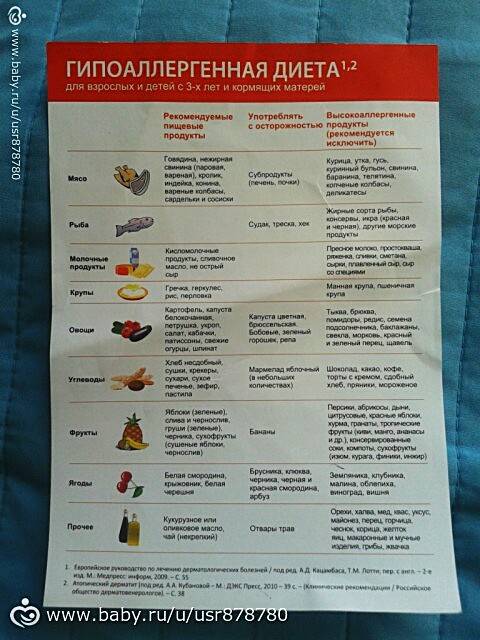
Диета при атопическом дерматите
Хроническая форма аллергии — атопический дерматит — требует максимального внимания к питанию. Все рецепты должны быть максимально простыми, а качество продуктов не вызывать ни малейшего сомнения.
При атопическом дерматите следует исключить из меню пшеницу, бананы, мед и сахар, красные и оранжевые овощи, фрукты или ягоды, молоко и молочные продукты, яйца, жирные сорта мяса и рыбы, шоколад, приправы и специи, кофе, уксус, орехи, сладости, острые блюда.
Готовьте супы из вымоченных овощей и круп, паровые котлеты из индейки или нежирного мяса, запеканки, овощные пюре с добавлением растительного масла, каши из разрешенных круп, компоты из сухофруктов.
Виды подагры
Подагра может быть первичной и вторичной.
Первичная подагра передается по наследству и связана с недостаточной функцией ферментов, участвующих в регуляции уровня мочевой кислоты.
Вторичная подагра развивается на фоне уже имеющегося заболевания, при котором в силу тех или иных причин отмечается повышенное образование мочевой кислоты, например, при заболеваниях крови или хронических болезнях почек. В таких случаях лечение должно быть направлено на лечение болезни, приведшей к развитию вторичной подагры.
Нормальными считаются следующие показатели уровня мочевой кислоты в крови:
- у мужчин моложе 60 лет – 250-450 мкмоль /л; старше 60 лет – 250-480 мкмоль /л;
- у женщин до 60 лет – 240-340 мкмоль /л; в более старшем возрасте – 210-430 мкмоль /л;
- у детей до 12 лет – 120-330 мкмоль /л.
Превышение этих показателей указывает на нарушение обмена мочевой кислоты и повышенный риск развития симптомов, свойственных подагре. В такой ситуации необходимо пройти обследование для уточнения причины такого нарушения, а также своевременного выявления заболеваний, ведущих к повышению уровня мочевой кислоты. Раннее выявление таких фоновых заболеваний в ряде случаев позволяет своевременно начать лечение и избежать опасных для жизни осложнений. При длительном нарушении обмена мочевой кислоты с повышенным выведением ее с мочой неизбежно развивается мочекаменная болезнь и в конечном итоге почечная недостаточность.
Последствия несоблюдения диеты при аллергии
Заметив у себя или ребенка проявления аллергии, не откладывайте визит к врачу и сразу же начните соблюдать гипоаллергенную диету.
Кроме того, на фоне постоянного несоблюдения диеты при аллергии возможны развития колитов, метеоризма, присоединения вторичных кожных инфекций (в том числе грибковых) и даже развитие депрессивных состояний.
Больше свежей и актуальной информации о здоровье на нашем канале в Telegram. Подписывайтесь: https://t.me/foodandhealthru
Автор статьи:
Фурманова Елена Александровна
Специальность: врач педиатр, инфекционист, аллерголог-иммунолог.
Общий стаж: 7 лет.
Образование: 2010, СибГМУ, педиатрический, педиатрия.
Другие статьи автора
Будем признательны, если воспользуетесь кнопочками:
Диета при мочекаменной болезни у женщин
Мочекаменная болезнь поражает пациентов всех возрастов и пола. Патология возникает из-за нарушений оттока урины и изменения ее состава. Диета при мочекаменной болезни у женщин – это консервативный метод лечения и профилактики, который применяют на всех стадиях и при всех формах поражения. Очень часто у женщин недуг развивается из-за повышенной плотности мочи и ее застоя. Основными симптомами выступают сильные боли при мочеиспускании, кровь в моче, плохое самочувствие. Признаки болезни зависят от того, где расположены камни, сколько их, какое они имеют строение и размер.
Лечебное питание входит в программу выздоровления. Соблюдение диеты предупреждает дальнейшее образование камней и уменьшает размер уже существующих.
Рекомендации по составлению сбалансированного и полноценного рациона:
- Продукты должны содержать витамины и аминокислоты, а их калорийность соответствовать затратам энергии в течение дня.
- Кушать необходимо часто, но небольшими порциями. Переедание категорически противопоказано. Должны быть систематические приемы пищи, то есть режим.
- В течение дня следует поддерживать водный баланс. В день рекомендуется выпивать не менее двух литров воды. Такой объем необходим для нормального выделения мочи.
Отсутствие диеты приводит к серьезным осложнениям. Чаще всего это гидронефроз, нефросклероз, почечная недостаточность. Питание назначается индивидуально для каждого пациента. Та как при составлении диеты учитывается химический состав конкремента и рН урины.
[], [], [], [], [], [], []
Клиническая картина
Классический острый приступ подагры возникает внезапно, как правило, ночью на фоне хорошего общего здоровья. Развитию приступа обычно предшествуют события, предрасполагающие к резкому повышению уровня мочевой кислоты к крови – фуршеты, дни рождения, застолья с обильным употреблением мясных продуктов. Последние, как известно, нередко используются в качестве закуски после приема алкогольных напитков. Сочетание этих факторов крайне неблагоприятно, поскольку алкоголь ухудшает выведение мочевой кислоты с мочой, что быстро приводит к «скачку» мочевой кислоты в крови и созданию необходимых условий для развития подагрического артрита. Еще одним фактором, предрасполагающим к обострению или возникновению приступа суставной подагры, является обезвоживание организма, что нередко случается при обильном потоотделении после посещения бани или сауны. Спровоцировать начало обострения подагры могут также переохлаждение и травма, в том числе незначительная травма, например, ношение тесной обуви. Приступ подагры достаточно однотипен: возникает чрезвычайно интенсивная боль в 1 плюснефланговом суставе (сустав большого пальца), он резко опухает, становится горячим и красным, а затем сине-багрового цвета. Функция сустава нарушается, больной не может даже пошевелить пальцем.
Приступы подагры обычно продолжаются в течение 3-10 дней, затем боли постепенно исчезают, кожа приобретает нормальный цвет, сустав вновь начинает действовать. Следующий приступ подагры может появиться через несколько месяцев или даже лет. Однако со временем «светлые» периоды становятся все короче и короче.
Если подагрический артрит переходит в хроническую форму, то это приводит к деформации суставов и нарушению их функции.
1
Общий анализ крови
2
3
Диагностика подагры в МедикСити
Рецепты при диете
Кукурузная каша в мультиварке (пароварке)
Промытую кукурузную крупу (200 грамм) засыпьте в чашку для варки риса на пару и залейте водой в соотношении 1 к 4 (4 чашки воды на каждую чашку крупы). Поставьте таймер пароварки на 30 минут.
По окончанию цикла кашу нужно немного посолить, добавить пару столовых ложек растительного масла и хорошо перемешать. При необходимости можно добавить немного горячей воды. Включаем пароварку еще на 5 минут. Выключенную пароварку с кашей оставляем закрытой на 10-15 минут, чтобы она хорошо распарилась. При подаче к столу кашу можно дополнить тушеными овощами, мясными тефтелями или натуральным йогуртом.
Если вы хотите приготовить сразу большую порцию каши, учитывайте, что для ее прогревания и готовки потребуется больше времени.
Ужин в мультиварке
Очищенную, вымытую и нарезанную на кусочки картошку и цветную капусту залейте водой на час. Вымоченные овощи разделите: картофель сложите в чашу мультиварки, а цветную капусту в накладную пароварку (верхний отсек). Сверху капусту накройте ломтиками индюшиного филе (мясо порежьте на кусочки среднего размера, можно слегка отбить). Посыпьте небольшим количеством морской соли и готовьте на протяжении часа в режиме «Пароварка».
Подавать готовое блюдо лучше с натуральным йогуртом или нежирной сметаной.
Диета при хроническом гастродуодените
Своевременность определения заболевания, а также устранения основных симптомов – залог, который способствует нормализации состояния здоровья человека. Однако не следует забывать, что с того самого момента, как пациенту ставят этот диагноз, возможности вернуться к привычному, но вредному образу жизни и системе питания, невозможно.
Во-первых, потому что само заболевание – это итог неправильного и несбалансированного питания, в котором преобладала вредная пища, несоблюдение режима питания и т.д.
Во-вторых, неполадки в организме со стороны ЖКТ, поджелудочной, желудка и т.д., редко проходят без следа. Как правило, гастродуоденит, если его не лечить и пренебрегать рекомендациями врача, возвращается вновь.
При хронической форме болезни, необходимо обильное питье, небольшими порциями, исключить продукты, которые могут раздражать слизистую оболочки, то есть табу на приправы и специи, соусы, копчености и консервы, грибы. Табу касается жареной пищи, а также круп – пшеничной, перловки, пшенки, на сыре овощи.
Рекомендуется, есть овощи прошедшие термическую обработку
[], [], []
Рекомендации экспертов после выздоровления
- Обязательно обогащайте организм витамином С, чтобы нормализовать работу иммунной системы.
- Вводите в пищу продукты с повышенным содержанием кверцетина, который является противовоспалительным и антигистаминным веществом (содержится в каперсах, луке, яблоках, цитрусовых, вишнях, чае, ягодах).
А также предупреждайте всех врачей, к которым обращаетесь, о том, что вы болели крапивницей, чтобы избежать приема тех лекарственных средств, вызывающих аллергические реакции вашего организма.
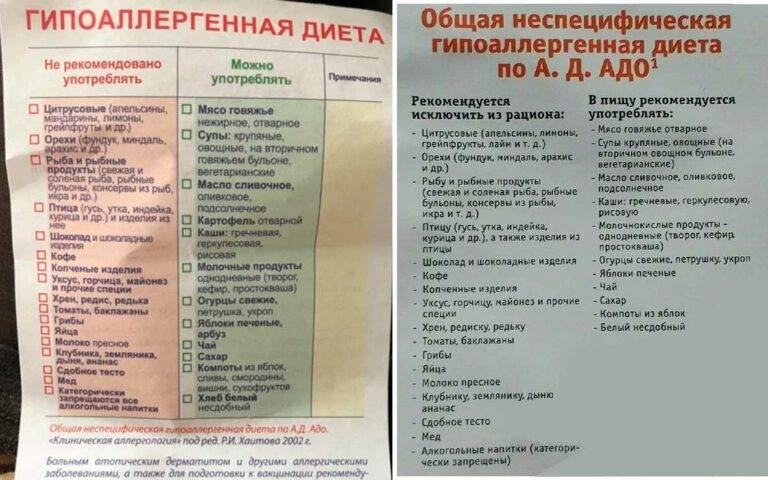
Крапивница – это разновидность аллергической реакции, которая проявляется в виде небольших прыщиков красного цвета на коже. Может осыпать поверхность шеи, рук, ног и все тело, включая область внутри рта. Диета при крапивнице у взрослых – это основная терапия, суть которой состоит в нахождении аллергена и удалении его из рациона
В данном вопросе важно консультироваться с диетологом, так как невозможно самостоятельно разработать правильную диету
Симптомы гастродуоденита
В клинике гастродуоденита у детей доминируют два основных синдрома: болевой и диспепсический.
1.Болевой синдром. Поражение антрального отдела желудка и ДПК сопровождается возникновением боли в животе, имеющей следующие характеристики:
- локализация: в основном в эпигастрии и пилородуоденальной зоне, реже – в левом подреберье, вокруг пупка;
- время возникновения: через 0,5-2 часа после приема пищи, физической нагрузки, во время сна («голодные» боли);
- купирование боли: сразу после приема пищи или употребления антацидных препаратов;
- характер симптома: ноющие боли средней и высокой интенсивности.
2.Гастродуоденит сопровождается нарушением функции пищеварительной системы и проявляется диспепсическим синдромом, который включает в себя следующие симптомы:
- тошнота, иногда – рвота;
- повышение саливации;
- изжога;
- отрыжка с кислым привкусом;
- ощущение переполнения желудка;
- желтый налет на языке с отпечатками зубов на краях;
- нарушение стула (чаще запор, но бывает и диарея).
3.Общесоматические признаки:
- сонливость;
- вялость;
- снижение аппетита;
- потеря веса;
- бледность кожи;
- раздражительность;
- головная боль;
- усталость.
Бледность кожи у детей с хроническим гастродуоденитом ассоциирована с гиповитаминозом и анемией, которая возникает из-за нарушения всасывания железа в двенадцатиперстной кишке.
Для хронического гастродуоденита характерна весенне-осенняя сезонность.
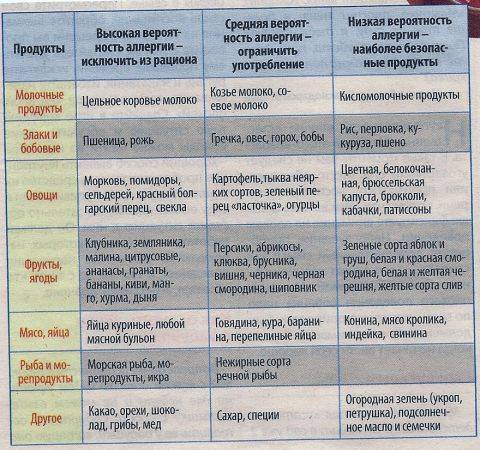
Основные особенности диеты при аллергии на коже у взрослых и детей
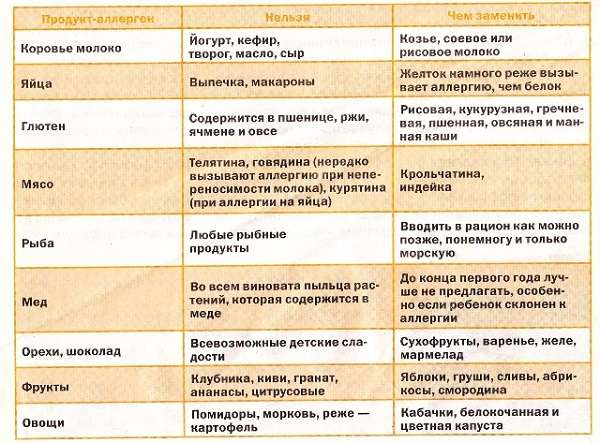
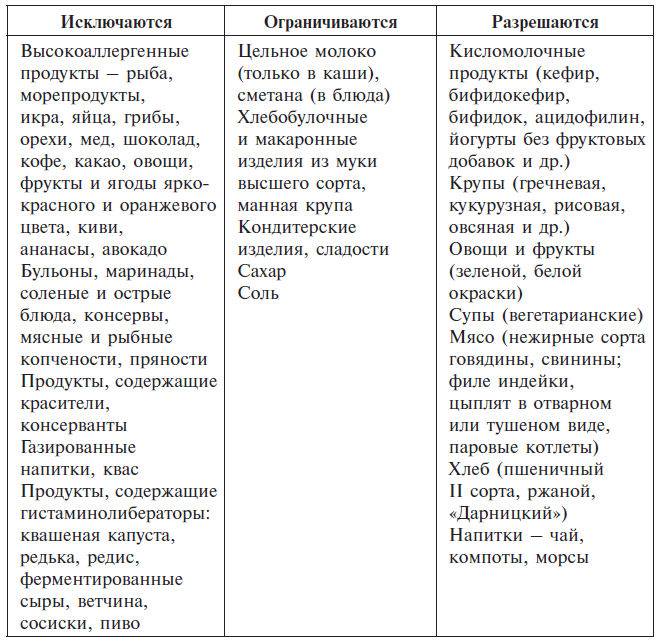
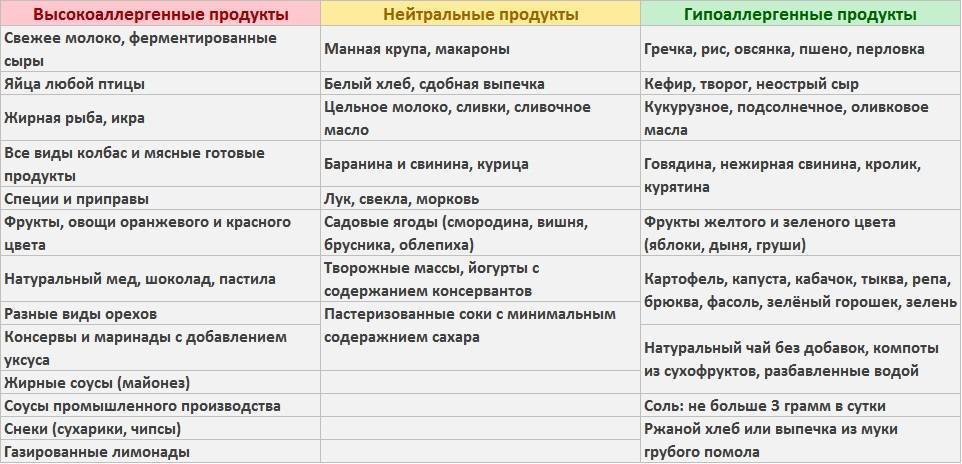
Составлением сбалансированного рациона, исключающего употребление продуктов-триггеров, должен заниматься специалист. На основе проведенных лабораторных исследований и специализированных проб аллерголог (или дерматолог) сможет определить не только аллерген, провоцирующий сенсибилизацию, но и вещества, сходные с ним по строению и также способные стать причиной неприятных симптомов. Только врач может составить список разрешенных и запрещенных продуктов, учитывая индивидуальные особенности пациента – такие, как интенсивность нетипичной реакции, возраст, пол, общее состояние здоровья и наличие сопутствующих заболеваний.
Если же в данный момент у вас нет возможности посетить врача, вы можете воспользоваться некоторыми общими рекомендациями относительно составления диеты при кожной аллергии у взрослых и детей:
Питание должно быть дробным. Если употреблять пищу небольшими порциями 5-6 раз в день вместо привычных 3 (завтрака, обеда и ужина), ее переваривание будет происходить быстрее и качественнее. В результате снизится нагрузка на органы ЖКТ
Важно правильно готовить пищу. Вместо того чтобы жарить продукты (тем более – во фритюре), желательно отдавать предпочтение тушению, варке, приготовлению на пару, запеканию в жарочном шкафу
Также обязательно нужно употреблять разрешенные овощи и фрукты в сыром свежем виде.
Диета при аллергии на коже у детей и взрослых должна быть сбалансированной. Несмотря на то, что виновником нетипичной реакции организма обычно становится белок, полностью исключать его из рациона нецелесообразно. Также не стоит забывать о насыщении организма витаминами и минералами. Если какие-то полезные вещества поступают в организм с пищей в недостаточном количестве, можно обсудить с лечащим врачом целесообразность приема витаминно-минеральных комплексов.
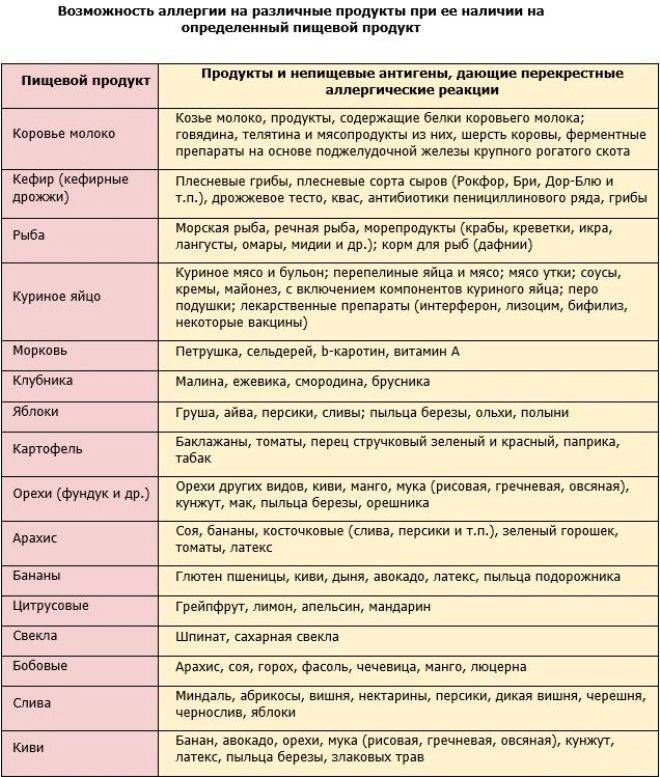
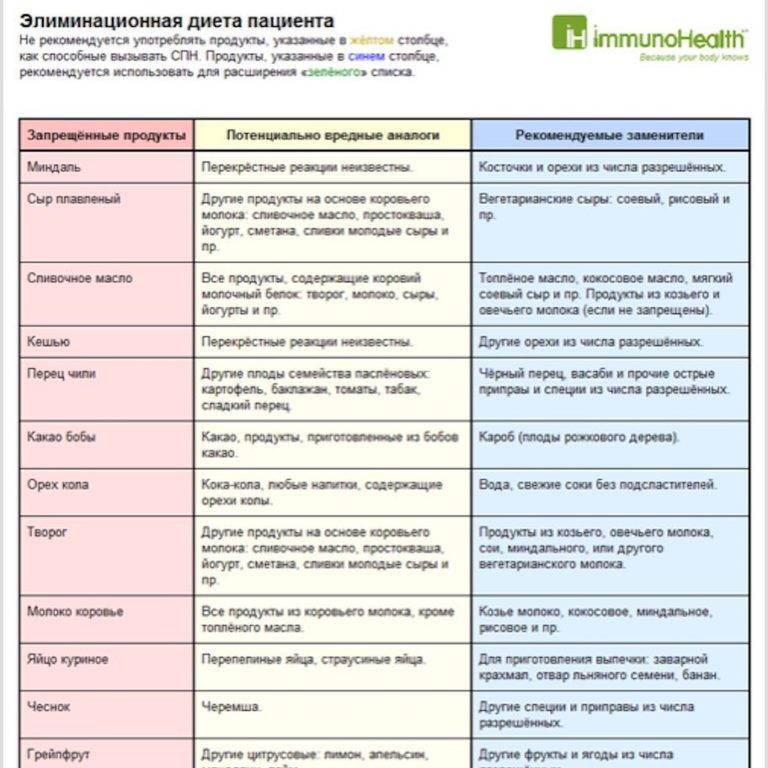
При составлении диетического меню при аллергии на коже нужно учитывать возможность развития перекрестной реакции. Некоторые вещества имеют схожую структуру аминокислот, в результате чего иммунная система ошибочно реагирует на них так же, как на вещество-аллерген. При этом перекрестная реакция может распространяться не только на продукты питания, но и на другие группы аллергенов (бытовые, пыльцевые, медикаментозные и пр.) Чтобы исключить возможность появления перекрестных реакций, при составлении меню рекомендуется ознакомиться с таблицами, в которых приводится перечень веществ, имеющих схожую структуру. Например, диета при аллергии на злаковые травы и пыльцу подразумевает отказ от хлебобулочных изделий, пшеничного и солодового пива, хлебного кваса, цикория, подсолнечного масла и семечек.
Чтобы уменьшить интенсивность аллергической реакции, желательно исключить употребление алкоголя и рафинированного сахара.
Для оценки безопасности продуктов питания при аллергии на коже рекомендуется вести пищевой дневник. Он должен включать в себя следующие графы: дату и время приема пищи, название, состав, количество и способ приготовления съеденного блюда, описание реакции кожных покровов. Записи в дневнике желательно вести на постоянной основе в течение 1-2 месяцев, по истечении которых нужно проанализировать реакцию организма на определенные продукты. Также рекомендуется делать соответствующие пометки после введения в диетический рацион новых блюд.
Диета при мочекаменной болезни с оксалатами
Оксалаты – это еще один вид камней, поражающий мочеполовую систему. Они формируются из-за действия солей щавельной кислоты, которые выделяются почками. Проникают в организм в результате биохимических реакций, происходящих с растительной пищей. В норме за сутки выделяется около 20-40 мг оксалатов с мочой. Выделение большего количества солей называется оксалурией и выступает признаком патологических процессов.
Болезнь возникает из-за употребления в пищу большого количества таких растительных продуктов, как: спаржа, томаты, щавель, какао, шпинат, свекла. Недуг может быть спровоцирован сахарным диабетом и его неправильным лечением. Отравление этиленгликолем, повышенное употребление витамина D и аскорбиновой кислоты, также вызывают болезнь.
Диета при мочекаменной болезни с оксалатами основана на ограничении употребления щавельной кислоты. Уменьшение концентрации данного вещества в моче останавливает выпадение солей в осадок. Рекомендации по питанию:
- Нельзя кушать шпинат, листовой салат, щавель, инжир, ревень, какао, шоколад и продукты с желатином. Под ограничение попадает витамин С и продукты его содержащие. В период обострения стоит отказаться от молочных продуктов и блюд.
- Из рациона следует исключить копчености, субпродукты, различные бульоны и пряности. Ограничить употребление помидоров, зелени, кислых фруктов и ягод, мяса курицы и говядины, крепкого чая и кофе.
- Рацион должен состоять из молочных продуктов, каш и цельных злаков. Из овощей можно кушать картофель, тыкву, красную фасоль, баклажаны, цветную капусту, горох. Можно употреблять различные сухофрукты, груши, яблоки, виноград, бананы, арбузы, сливы и абрикосы.

Если недуг имеет не тяжелую форму, то корректировочная диета не используется. Длительное течение провоцирует вторичное воспаление – пиелонефрит, который вызывает ощелачивание мочи и образование фосфатных камней. В этом случае питание строится на комбинации двух лечебных диет.
[], [], [], [], [], [], []
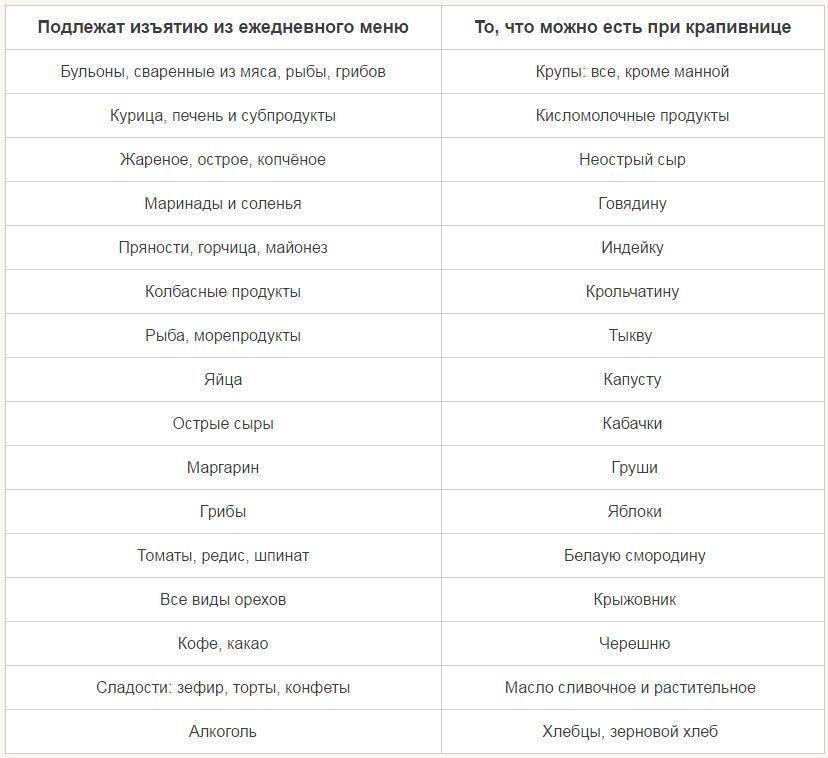
Диета при крапивнице
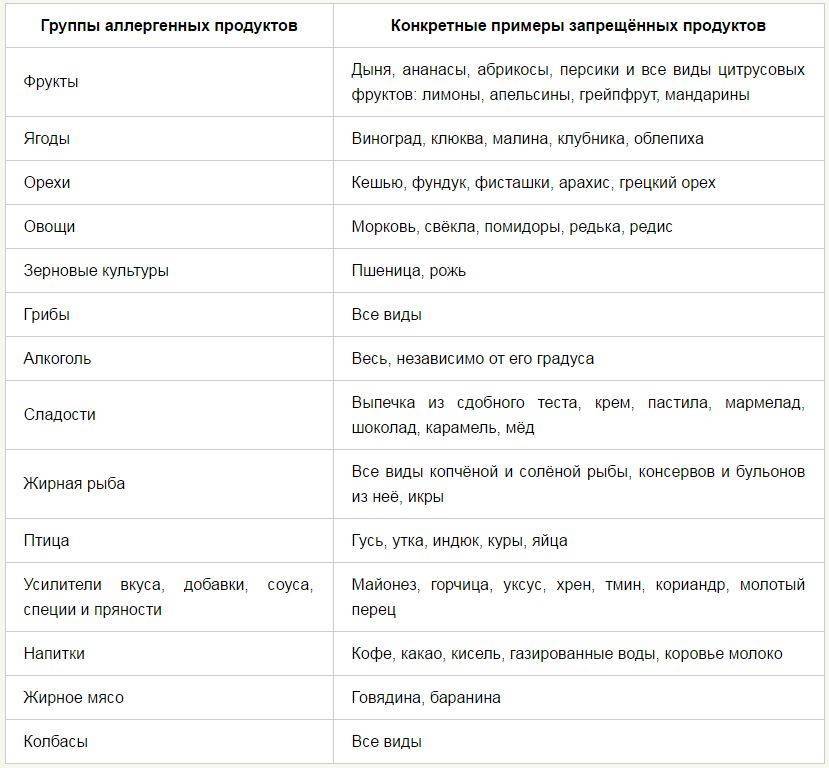
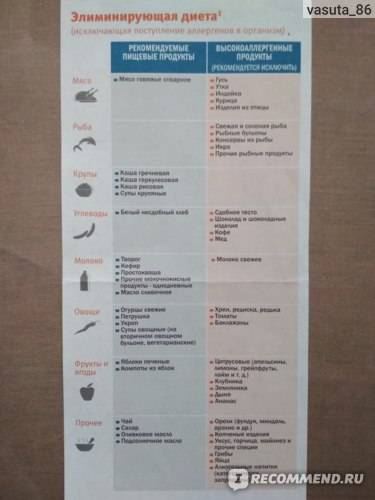
Любая сыпь – это повод изменить свой рацион. Не исключение и крапивница. Что можно кушать при крапивнице, чтобы уменьшить ее проявления? И что включить в питание, чтобы не навредить своему организму? Ведь часто, излечивая одно, можно получить побочный эффект в другом месте.  Гипоаллергенная диета при крапивнице направлена на исключение аллергенов и, таким образом, исключение источника сыпи и зуда. Из рациона удаляют все продукты, которые считаются традиционными аллергенами:
Гипоаллергенная диета при крапивнице направлена на исключение аллергенов и, таким образом, исключение источника сыпи и зуда. Из рациона удаляют все продукты, которые считаются традиционными аллергенами:
- мясо жирное,
- рыбу жирную,
- икру,
- яйца,
- цитрусовые,
- ягоды (клубнику, малину, смородину),
- некоторые овощи (болгарский перец, помидоры),
- бобовые,
- алкоголь,
- сыр высокой жирности,
- молочные продукты высокой жирности,
- орехи,
- шоколад и кондитерские изделия,
- мед.
А также запрещены все готовые блюда и продукты:
- жареные,
- консервированные,
- острые,
- копченые.
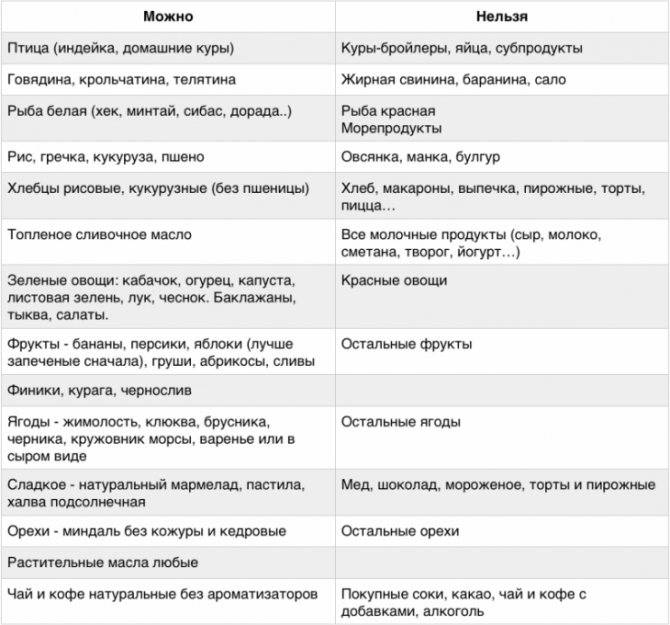
Как видно из вышеперечисленного перечня, ограничений очень много. Поэтому остается составлять свой рацион из:
- круп (особо полезны дикий рис, овсянка, гречка, кукуруза),
- нежирных молочных продуктов (кроме молока, его лучше совсем исключить),
- овощей (капусты брокколи, тыквы, огурцов, кабачков, картофеля),
- фруктов (яблок и груш, лучше зеленых),
- нежирного мяса (идеально: индейка и кролик),
- нежирной рыбы (судака, щуки),
- печенья в виде галет или подобного,
- бездрожжевого хлеба (лучше с отрубями),
- сухарей,
- чая и отваров (не очень крепких).
Придерживаться такой диеты нужно три недели, даже если сыпь исчезнет раньше. А если крапивница не исчезает, подобный рацион питания продляют на долгое время, вплоть до излечения.
Как питаться после выздоровления
Когда состояние здоровья ребенка улучшится, и все симптомы аллергии пропадут, не спешите снова возвращать его на прежний план питания. Новые продукты добавляйте в меню постепенно, тщательно следя за реакцией организма.
Избегайте красителей и консервантов. Отдавайте предпочтение только натуральным продуктам. В питание можно включать:
- овощи и фрукты: тыкву, морковь, чуть позже — клубнику, томаты, малину;
- основными блюдами должны стать крупы (гречневая, рисовая или кукурузная), сваренные на воде, а не на бульоне или молоке;
- мясо нежирное: домашняя курица или крольчатина;
- нежирные кисломолочные продукты;
- хлеб вчерашний, подсушенный, а также галетное печенье, сушки, сухарики без сахара, специй и соли;
- небольшие порции свежевыжатых соков, пюре.
Помните, что даже во время ремиссии не стоит кушать продукты, которые первоначально вызвали аллергию. Ребенку нельзя давать ни шоколад, ни цитрусовые.
Важность соблюдения диеты при пищевой аллергии
Чтобы понять взаимосвязь питания и кожных проявлений аллергической реакции, необходимо разобраться в механизме возникновения сенсибилизации. Аллергия не может в полной мере считаться заболеванием. Она представляет собой нетипичный ответ иммунной системы в результате контакта с определенным веществом, которое в норме не должно вызывать чувствительности. В роли аллергена может выступать пища, пыльца растений, продукты жизнедеятельности животных, бытовая химия, даже солнечный свет и вода.
Кожные покровы являются своеобразным индикатором, отражающим общее состояние организма. Если у человека имеется нетипичный иммунный ответ на то или иное вещество, именно кожа в первую очередь страдает от подобной сенсибилизации. Симптомами аллергии на коже становятся мелкие и крупные высыпания, сопровождающиеся зудом, жжением и болезненностью, отечность и покраснение кожных покровов.
Употребление в пищу определенных продуктов может как спровоцировать начало аллергической реакции, так и усугубить течение уже имеющихся симптомов сенсибилизации. По этой причине в период обострения аллергии желательно полностью исключить из рациона продукты-триггеры и придерживаться некоторых правил обработки и употребления пищи. Соблюдение диеты при аллергии на коже, а также следование врачебным рекомендациям и прием назначенных медикаментов – это реальная возможность справиться с неприятными проявлениями сенсибилизации и укрепить защитные силы организма.