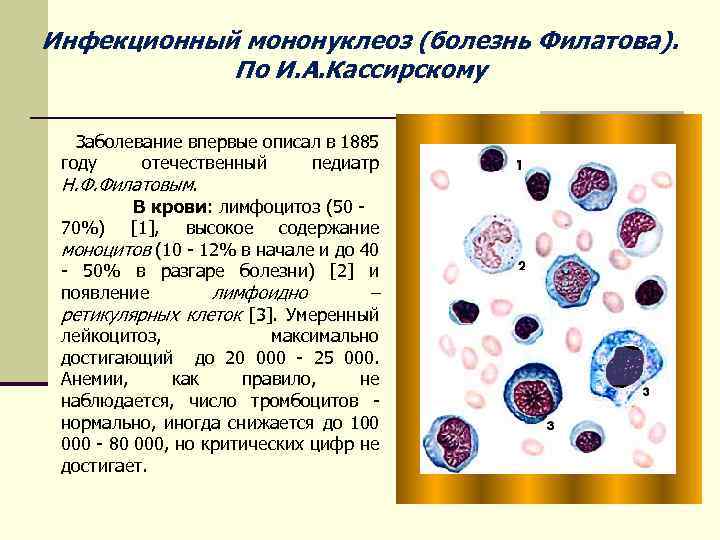
Чем опасна хроническая форма инфекционного мононуклеоза?
Эпштейна-Барра – причина развития каждой сотой злокачественной лимфомы, потому что живущие внутри В-лимфоцитов два его штамма перепрограммируют клетки крови на злокачественную трансформацию. Как все его герпетические собратья, вирус пожизненно обитает в человеке, он настраивает В-лимфоциты крови на неконтролируемое размножение, выключая программу естественной смерти клетки после завершения нормального жизненного цикла. При снижении иммунитета, реализуемого уже Т-лимфоцитами, в чём Эпштейна-Барра тоже участвует, препятствия для ракового перерождения устраняются.
Острый инфекционный мононуклеоз у большинства проходит. Чтобы болезнь не стала хронической, необходима помощь высококвалифицированного и владеющего клинической проблемой инфекциониста. В клинике Медицина 24/7 есть необходимое оборудование и, главное, заинтересованные в выздоровлении пациентов врачи всех специальностей. Получите консультацию врача московской клиники инфекционных заболеваний, запишитесь на приём по телефону +7 (495) 230-00-01
Инфекционный мононуклеоз имеет яркую и специфичную картину, но под него способны маскироваться ВИЧ, токсоплазмоз и цитомегаловирусная инфекция, поэтому лабораторная диагностика обязательна. По выявлению антител к вирусу Эпштейн-Барр отслеживают течение острого процесса, выявляют хроническое заболевание и скрытную инфекцию.
Лечение
Специфического лечения не найдено. Антибиотики и сульфаниламидные препараты заметного влияния на течение Мононуклеоза инфекционного не оказывают, в т. ч. не предупреждают развития тяжелой ангины. Показаны постельный режим, диета, десенсибилизирующие средства, витамины, при тяжелой ангине — полоскание зева антисептическими р-рами. Показания к назначению антибиотиков относительны — лишь в целях профилактики вторичной инфекции при наличии абсолютной гранулоцитопении и распространенном поражении зева, особенно у детей раннего возраста. Имеются единичные сообщения о лечении ДНК-азой, метронидазолом. Показаниями к применению стероидных препаратов являются гепатит с наличием выраженной интоксикации, резкая лимфаденопатия и выраженный аллергический компонент со сдавлением и отеком в области шеи и резкой гиперплазией миндалин, затрудняющими дыхание, редкие тяжелые неврологический или геморрагический синдромы. Преднизолон назначается коротким курсом, не более 7—8 дней (1,5 мг на 1 кг веса) в утренние часы.
Что такое Инфекционный мононуклеоз у детей –
Инфекционный мононуклеоз — многопричинная болезнь, которую вызывают вирусы семейства Herpesviridae. Течение сопровождается ангиной, лихорадкой, увеличением печени и селезенки, полиадепитом. В периферической крови появляются аптипичные мононуклеары.
Согласно международной классификации, бывают такие виды инфекционного мононуклеоза:
- цитомегаловирусный мнононуклеоз;
- мононуклеоз, вызванный гамма-герпетическим вирусом (вирус Эпштейна—Барр);
- инфекционный мононуклеоз другой этиологии;
- инфекционный мононуклеоз неуточненный.
В 50% случаях заболевание вызывается вирусом Эпштейна—Барр, в 25% — цитомегаповирусом, в остальных случаях – герпес-вирусом IV типа. Проявления болезни имеют слабую зависимость от этиологии.
Эпидемиология
Источник инфекции – больные, у которых болезнь проявляется в манифестной или бессимптомной форме, а также вирусовыделители. 70—90% перенесших инфекционный мононуклеоз периодически выделяют вирусы с орофарингеальным секретом.
Вирус находится в носоглотке на протяжении от 2 до 16 месяцев после перенесения болезни. Его можно выявить с помощью смывов. Вирус передается в основном воздушно-капельным путем. Инфекция легко передается через слюну больного человека, потому инфекционный мононуклеоз часто называют «болезнью поцелуев». Дети могут заразиться через игрушки, если на них находится зараженная слюна. Также инфекция передается с донорской кровью, если вирус в ней не был выявлен, и половым путем. Маловероятна, но не исключена передача через воду и еду. Вирус также переходит от матери к плоду.
Инфекция передается быстро и широко благодаря скученности, пользованию общей посудой, постельным бельем. Передавая предметы изо рта в рот, также можно заразиться. Инфекция быстро поселяется в организме, когда снижен общий и шестой иммунитет.
Заболевание циклично, длительность каждой эпидемической волны составляет от 6 до 7 лет. Всплески наблюдаются весной, незначительный подъем уровня заболеваемости припадает на октябрь. Эпидемический процесс прогрессирует в основном за счет стертых и бессимптомных форм болезни. Инфекция поражает в основном мужчин и мальчиков. Самый высокий уровень заболеваемости наблюдается среди дошкольников в детсадах и яслях.
Чаще всего болезнь выражена несвязанными между собой случаями, но эпидемии, как уже было сказано выше, случаются. Стертыми и бессимптомными формами болеют до 40-45% заразившихся.
Классификация
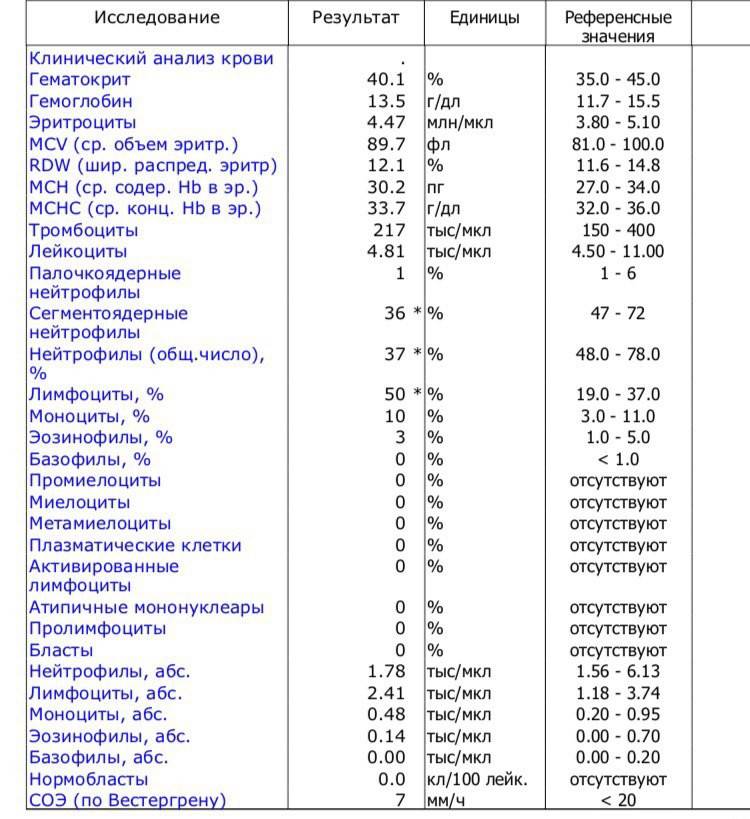
Деление инфекционного мононуклеоза проводят по тяжести, типу и течению. Типичный мононуклеоз сопровождается основными симптомами, такими как увеличение лимфатических узлов, селезенки, печени, атипичные мононуклеары, ангина.
Атипичные формы объединяют стертыe, бессимптомные и висцеральные формы заболевания. По тяжести типичные формы классифицируют на легкие, среднетяжелые и тяжелые. Тяжесть определяют по выраженности интоксикации, увеличению лимфоузлов, характеру поражения ротоглотки и носоглотки, увеличению селезенки и печени. Также берут в учет количество атипичных мононуклеаров в периферической крови. Атипичные формы всегда относят к легким, а висцеральные — к тяжелым. Течение инфекционного мононуклеоза может быть гладким, неосложненным, осложненным и затяжным.
Что происходит во время инфекционного мононуклеоза?
Проникновение вируса в верхние отделы дыхательных путей приводит к поражению эпителия и лимфоидной ткани рото- и носоглотки. Отмечают отёк слизистой оболочки, увеличение миндалин и регионарных лимфатических узлов. Вирус распространяется по всему организму, происходит гиперплазия(увеличение) лимфоидной и ретикулярной тканей, в связи с чем в периферической крови появляются атипичные клетки (мононуклеары). Развиваются лимфаденопатия (увеличение миндалин, аденоидов, печени, селезенки, лимфатических узлов). Иммунные клетки(Т-лимфоциты) уничтожают вирусные клетки.
Однако вирус остаётся в организме и может персистировать в нём в течение всей последующей жизни, обусловливая хроническое течение заболевания с реактивацией инфекции при снижении иммунитета.
Выраженность иммунологических реакций при инфекционном мононуклеозе позволяет считать его болезнью иммунной системы, поэтому его относят к группе заболеваний СПИД-ассоциированного комплекса.
К каким докторам следует обращаться если у Вас Инфекционный мононуклеоз у детей:
Педиатр
Инфекционист
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Инфекционного мононуклеоза у детей, ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору – клиника Eurolab всегда к Вашим услугам! Лучшие врачи осмотрят Вас, изучат внешние признаки и помогут определить болезнь по симптомам, проконсультируют Вас и окажут необходимую помощь и поставят диагноз. Вы также можете вызвать врача на дом. Клиника Eurolab открыта для Вас круглосуточно.
Как обратиться в клинику:
Телефон нашей клиники в Киеве: (+38 044) 206-20-00 (многоканальный). Секретарь клиники подберет Вам удобный день и час визита к врачу. Наши координаты и схема проезда указаны здесь. Посмотрите детальнее о всех услугах клиники на ее персональной странице.
Патогенез (что происходит?) во время Инфекционного мононуклеоза у детей:
Вирус проникает в организм через лимфоидные образования ротоглотки. Там же он начинает размножаться и накапливаться. Через кровь (возможно также – через лимфу) вирус перемещается в различные органы и периферические лимфатические узлы, в первую очередь также в печень и селезенку. В этих органах процесс поражения начинается практически одновременно.
Воспаление в ротоглотке приводит к гиперемии и отеку слизистой оболочки, гиперплазии всех лимфоидных образований. Вследствие этого резко увеличиваются небные и носоглоточные миндалины и лимфоидные скопления на задней стенке глотки. Аналогичные изменения происходят во всех органах, содержащих лимфоидно-ретикулярную ткань, но особенно характерно поражение лимфатических узлов, а также печени и селезенки.
Вирус содержится в В-лимфоцитах и репродуцируется в них. Под влиянием вируса они становятся крупными атипичными лимфоцитами. Но в бластные клетки они не трансформируются, поскольку активизируются механизмы антителозависимого клеточного цитолиза. Вследствие поликлональной активации В-лимфоцитов в остром периоде инфекционного мононуклеоза под действием вируса Эпштейна—Барр повышается образование гетерофильных антител против различных антигенов, нарушается антителообразование, не происходит переключения синтеза IgM на IgG, что приводит к повышению в периферической крови IgM. Большая часть образовавшихся иммунных комплексов циркулирует в кровяном русле, что поддерживает нахождение там возбудителя.
При инфекционном мононуклеозе на миндалинах возникают наложения, в этом «вина» не только вируса, но и бактериальной или грибковой инфекции.
Патологический процесс при тяжелых формах заболевания развивается также в ЦНС, мышцах сердца, поджелудочной железе и проч. После перенесенной болезни формируется стойкий иммунитет. Повторные случаи заболевания случаются очень редко.
Патоморфология
В «разгар» болезни клеточная инфильтрация максимально выражены. В лимфатических узлах при тяжелых случаях находят некрозы и явления клеточной дистрофии. Такие же изменения могут быть в небных и носоглоточной миндалинах. В селезенке отмечается гиперплазия фолликулов в результате обильной инфильтрации широкопротоплазменными клетками и явления отека. В печени по ходу портальных трактов, реже внутри долек имеются лимфоидно-клеточная инфильтрация, гиперплазия ретикулоэндотелиальной стромы, но без нарушения долькового строения печени.
Течение
Болезнь чаще всего протекает без осложнений. Длительность заболевания – от 2 до 4 недель в большинстве случаев. Не исключено сохранение остаточных явлений. Рецидивов практически не бывает. Ложные рецидивы и осложнения ожидаются при присоединении ОРВИ.
Осложнения (отит, синусит, бронхит, стоматит, пневмония) вызывает вторичная микробная флора, что случается лишь в 9% случаев, в основном таким процессам подвержены маленькие дети.
Летальные случаи при инфекционном мононуклеозе у детей крайне редки.
Показания к обследованию
Пациент обращается в больницу с определенными жалобами и существующими симптомами, учитывая которые врач педиатр или терапевт назначает обследование.
Существуют следующие показания для проведения диагностики:
- инфекционные и вирусные заболевания;
- отравление едой или медикаментами;
- заболевание крови;
- милиарный туберкулез;
- аппластическая анемия;
- печеночная недостаточность;
- лечение цитостатиками;
- пиогенные инфекции;
- шоковое состояние.
В период вынашивания малыша уровень мононуклеаров может измениться. То же самое касается вакцинации, опухолей, аутоиммунных патологий, ВИЧ-инфекции. Анализ крови на мононуклеары также назначают пациентам перед оперативным вмешательством или перед вакцинацией. Исследования помогут убедиться в отсутствии скрытой инфекции и контролировать проводимое лечение.
Генерализованная форма ЦМВ-инфекции
Развивается у зараженных с крайне ослабленным иммунитетом. Отличается серьезным повреждением печени, нервной системы, ЖКТ, легких. Степень тяжести патологии зависит от состояния иммунной системы, особенно тяжелые проявления наблюдаются у принимающих иммуносупрессоры и больных СПИДом.
Основные клинические проявления при генерализованной ЦМВ-инфекции:
- Подострое начало. Для него характерны: выраженный упадок сил, лихорадка, повышенное потоотделение в ночное время суток, больные жалуются на боль в суставах, мышцах.
- Язвы желудка, кишечника и пищевода, проявляются в виде болей в животе, диспепсических явлениях. Могут привести к внутренним кровотечениям и прободениям в стенках ЖКТ.
- Гепатит. Наблюдается желтуха, болезненность и увеличение печени.
- Пневмония. Появляется боль в груди, кашель, увеличивается ЧДД.
- Энцефалит. Основные проявления: нистагм (ритмичные подергивания глаз), сонливость, поражение одной либо нескольких пар черепных нервов, дезориентация. У ВИЧ-положительных может развиться СПИД-дементный синдром.
- Ретинит. Приводит к полной либо частичной слепоте.
- Полиорганная недостаточность. Самая часто встречающаяся причина смерти при генерализованном инфекционном процессе. Проявляется в виде дисфункции всех органов и систем пораженного вирусом организма.
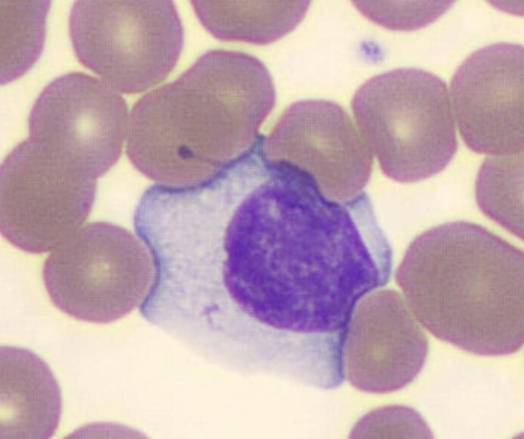
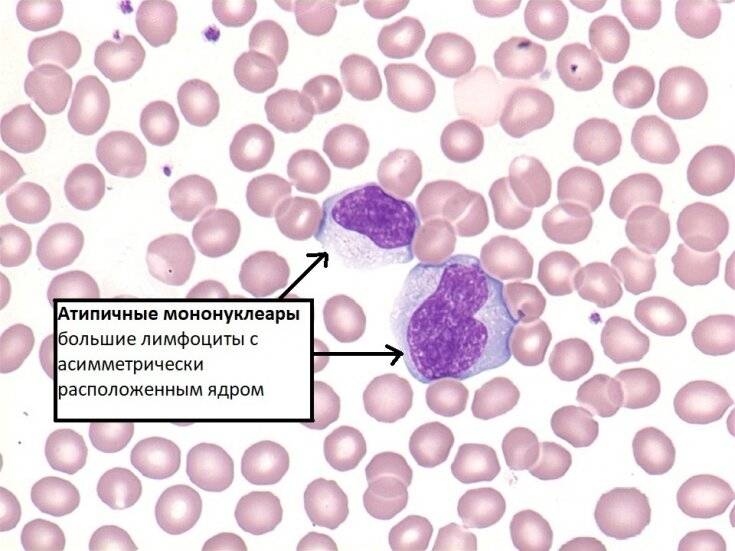
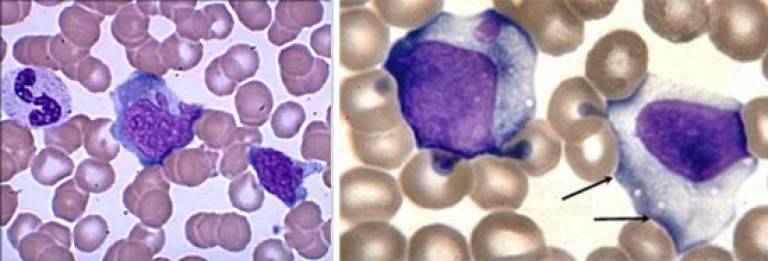
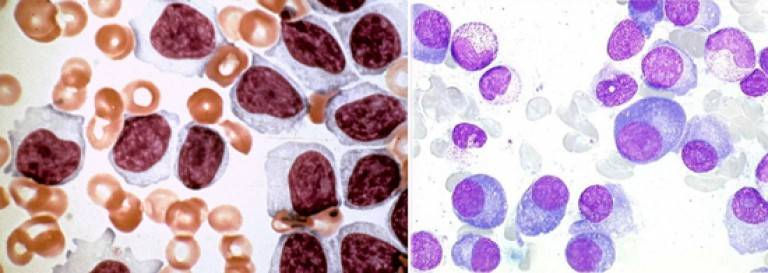
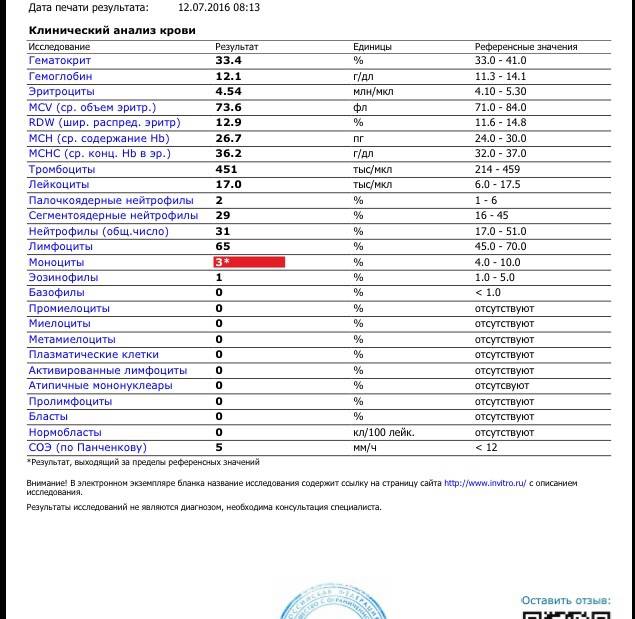
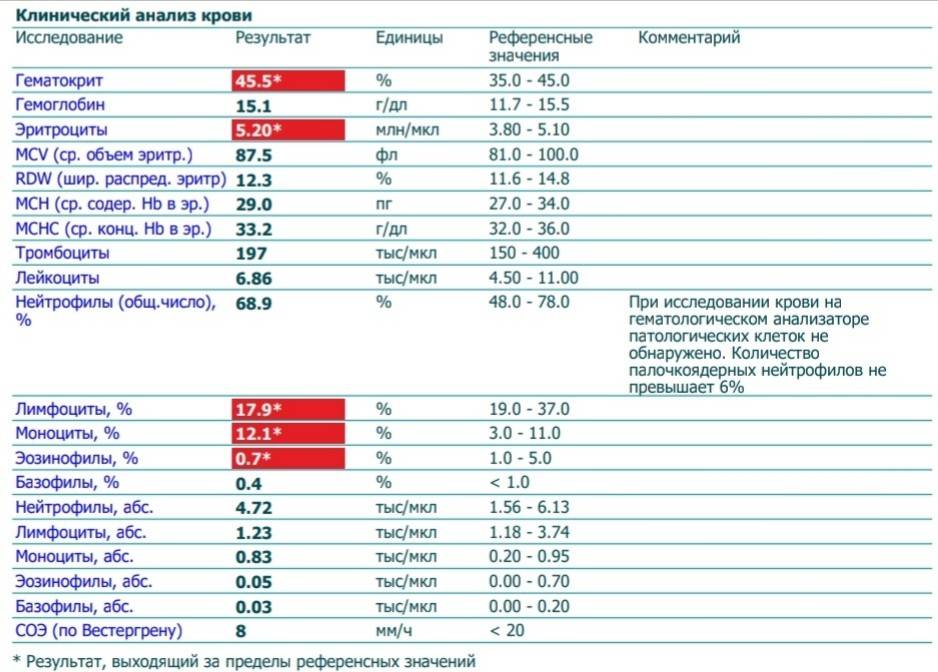
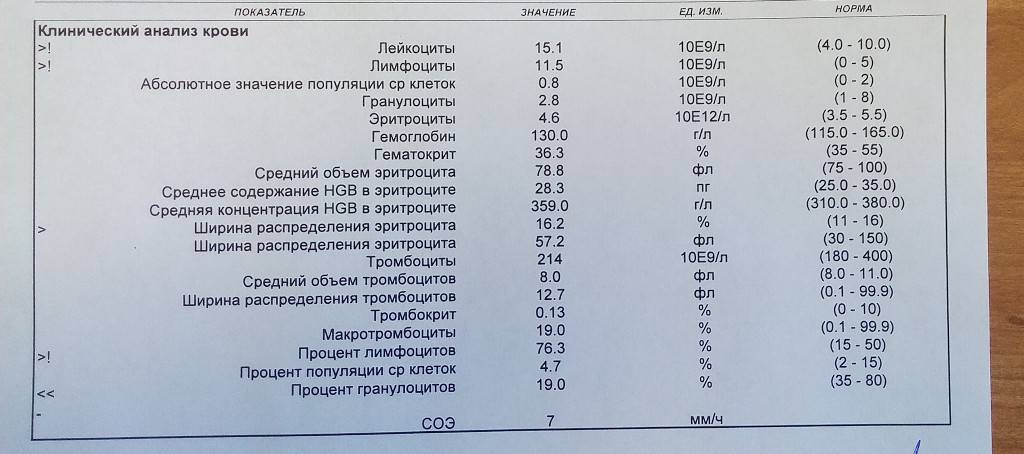
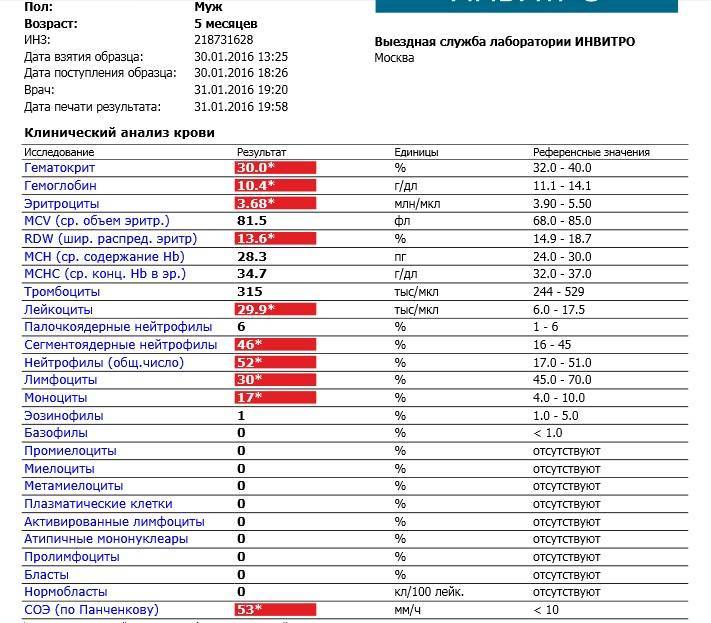
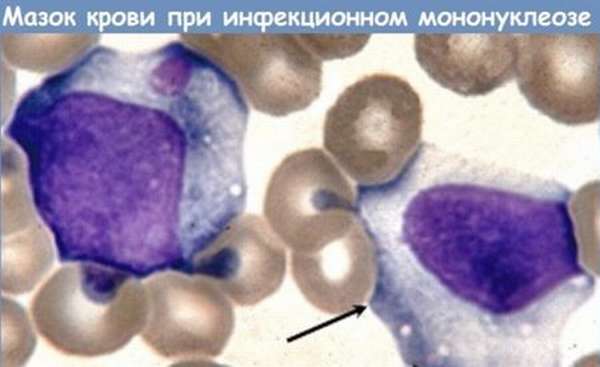
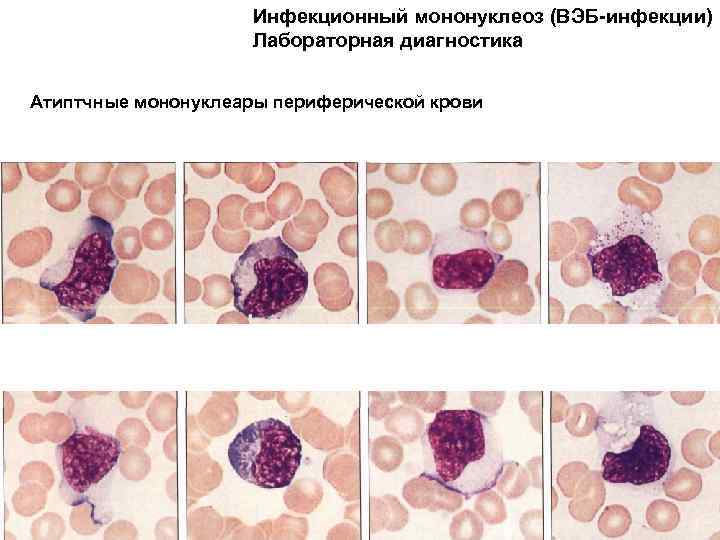
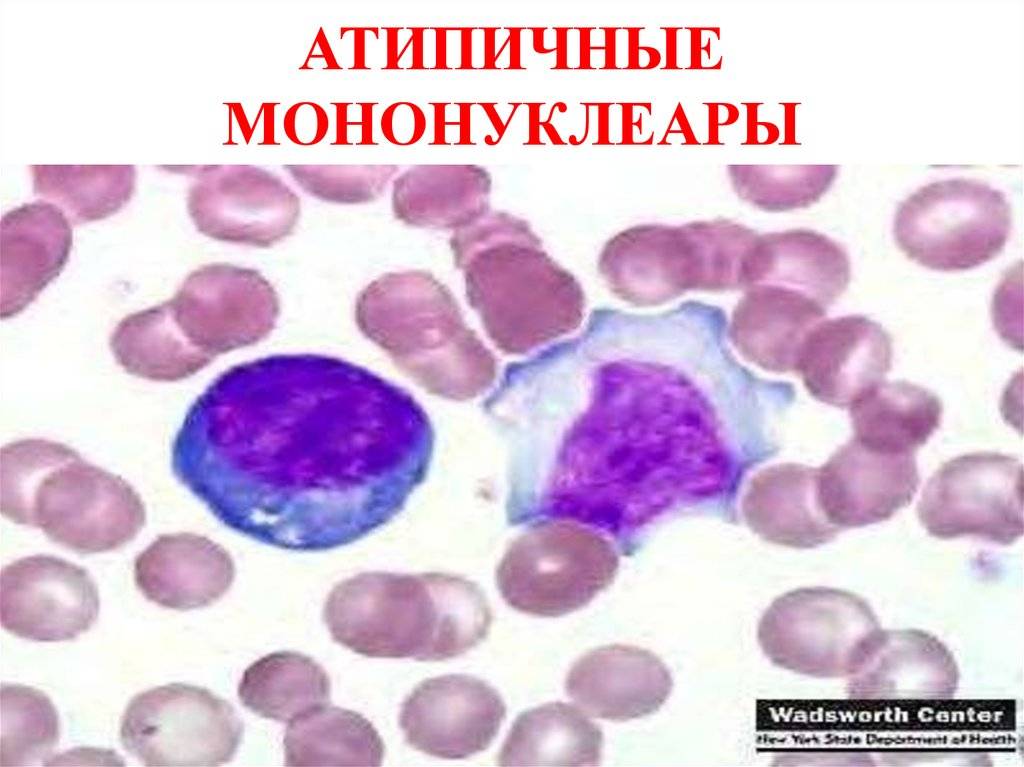
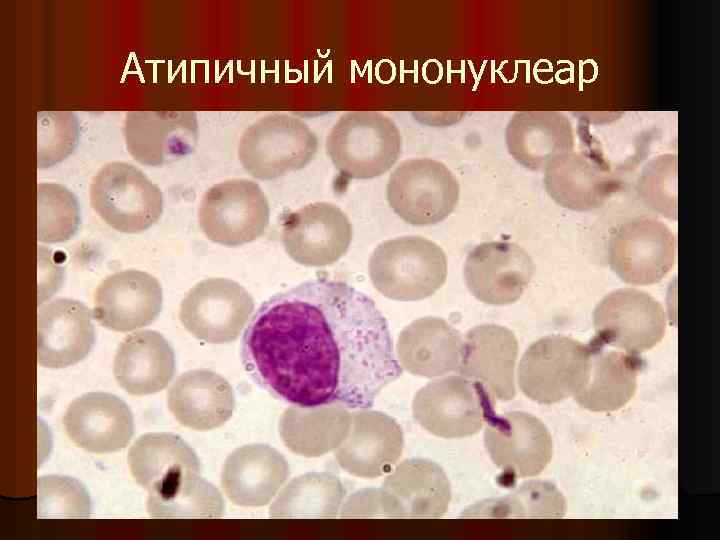
Атипичные мононуклеары при мононуклеозе
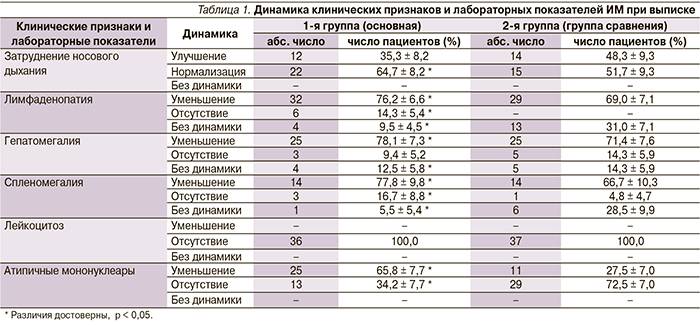
Присутствие вироцитов в крови указывает на инфекционное заболевание, вызванное вирусом Эпштейна-Барр. Атипичные мононуклеары при мононуклеозе, как правило, превышают порог в 10%. Инкубационный период точно не установлен, он варьируется от 5 до 21 дня, а в некоторых случаях до 1-2 месяцев. Болезнь начинается с резкого повышения температуры, воспаления шейных лимфоузлов, затруднения носового дыхания. Позже у больных можно пропальпировать увеличенную селезенку и печень.
Если мононуклеоз имеет атипичную форму, то клиническая симптоматика смазана, поэтому недуг удается распознать только с помощью лабораторных анализов. Затяжные и хронические формы характеризуются гематологическими изменениями и лимфаденопатией, которые могут сохраняться в течение 4-6 месяцев. Критерием тяжести является выраженность синдрома интоксикации, длительность болезни и наличие осложнений.
Атипичные мононуклеары в крови, требуют специфического лечения. Для терапии используют глюкокортикостероиды и витаминные комплексы. Антибиотики не применяются, так как они не оказывают воздейтсивя на вирус. Если в патологический процесс вовлечена печень, то больному назначают диетический стол №5а/№5. При отсутствии должного лечения, болезнь имеет плохой прогноз и грозит осложнениями. Чаще всего это неврологические нарушения, протекающие как асептический менингит, энцефалит и другие патологии.
Профилактика ЦМВ
Специфическая профилактика ЦМВ инфекции отсутствует.
Эффективной и безопасной вакцины против ЦМВ пока не существует.
Вирус передается при половых контактах, поцелуях, совместном использовании столовых приборов, игрушек, зубных щеток. Поэтому соблюдение общих правил гигиены, мытье рук с мылом перед приготовлением еды, после похода в туалет или смены подгузника поможет предотвратить заражение. При контакте с биологическими жидкостями (спермой, мочой) необходимо использовать резиновые перчатки.
Уязвимым группам пациентов — например, принимающим иммунодепрессанты после пересадки органов или беременным — нужно более тщательно соблюдать гигиенические правила.
По возможности нужно избегать контакта с маленькими детьми (особенно до 5 лет) и тем более не целовать их, не есть с ними из одной посуды.
Профилактические мероприятия
Единственное, что может сделать человек, чтобы уберечься от заражения болезнетворными вирусами, – это регулярно проводить профилактические мероприятия
Очень важно позаботиться о нормальном функционировании иммунной системы, что позволит предупредить развитие болезни, если возбудителю удастся проникнуть в организм
Для этого следует выработать привычку сбалансированно и вовремя питаться, заниматься спортом, закаливанием, что значит вести активный образ жизни. Дополнительно рекомендуется принимать различные витаминные комплексы, которые помогут поддерживать организм в нормальном состоянии.
Также необходимо при самых первых признаках вирусной инфекции обращаться за медицинской помощью, обследоваться и проводить назначенную терапию. Это позволит избежать развития серьезных осложнений и сохранить здоровье до глубокой старости.
Приобретенная Цитомегаловирусная инфекция у новорожденных
Развивается в результате инфицирования новорожденного при прохождении родовых путей либо на начальных этапах жизни – при вскармливании грудью, контактах с носителями вируса. У большинства детей бессимптомно преобразуется в форму носительства.
Клинические симптомы проявляются в случае тяжелой недоношенности либо маловесности ребенка. Инфекция протекает в виде длительной пневмонии, часто присоединяется бактериальное поражение дыхательной системы. Не исключено развитие гепатита, увеличение лимфоузлов, задержки в умственном, физическом развитии. При беременности необходимо сдавать массу анализов, которые помогают выявить наличие не только ЦМВ-инфекции, но и токсоплазмоза.
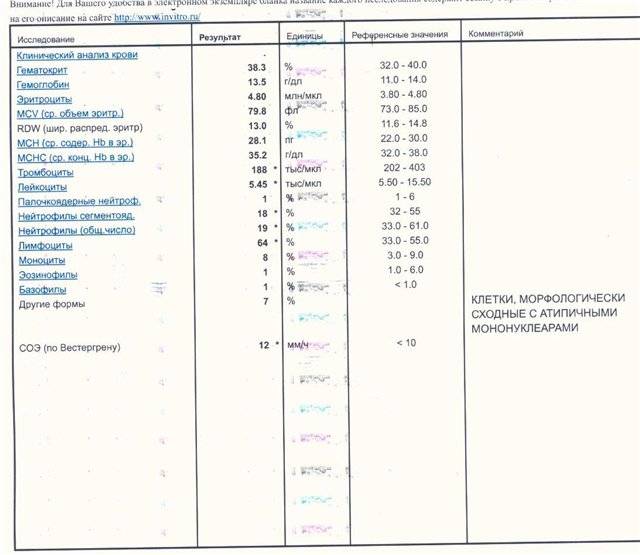
Клетки морфологически сходные с атипичными мононуклеарами
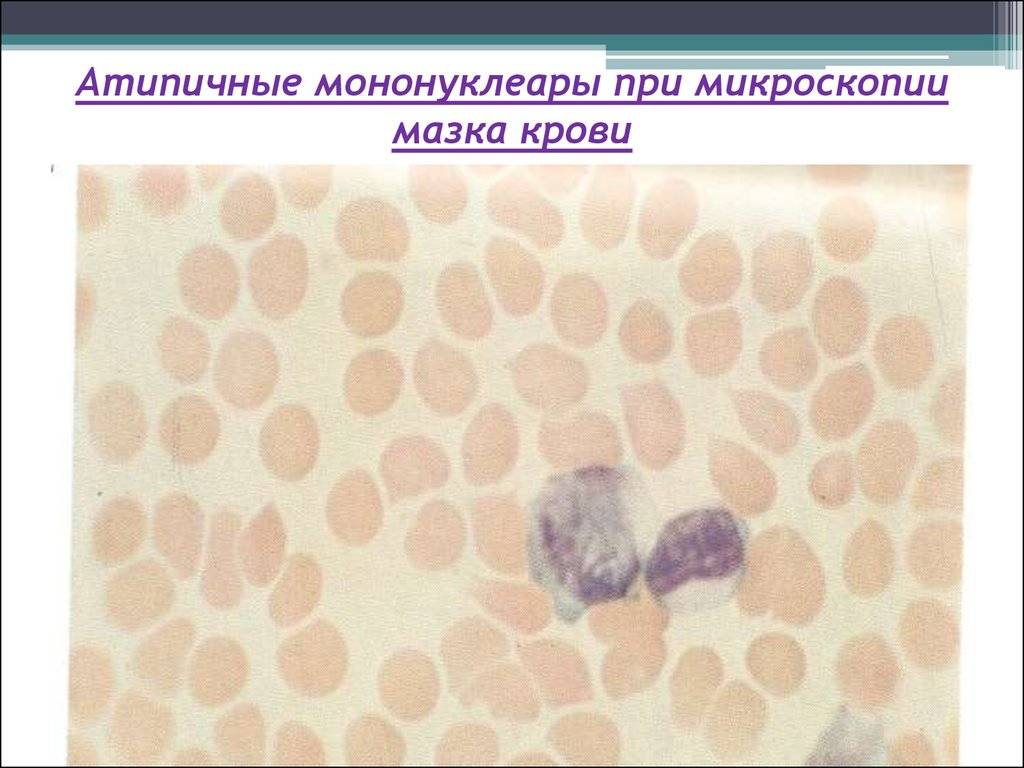
Поскольку вироциты указывают на наличие инфекции в организме, то существуют и другие клеточные структуры с ними схожие. Лимфоциты являются клетками, морфологически сходными с атипичными мононуклеарами. Они подобны по форме и размеру ядра, цитоплазме. Их обнаруживают в крови при различных вирусных заболеваниях (краснуха, грипп, корь, ветряная оспа), аутоиммунных заболеваниях, аллергических реакциях, вакцинации и различных опухолях.
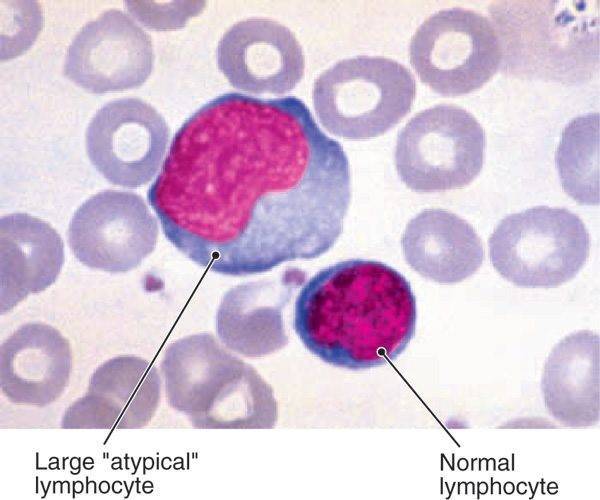
Исходя из этого, различают два типа атипичных мононуклеаров: моноцитоподобные и лимфоцитоподобные. Лимфоцитоподобные отличаются от лимфоцитов тем, что имеют пенистую цитоплазму, им характерен полиморфизм ядра с губчатой структуры. То есть вироциты являются видоизмененными Т-лимфоцитами. В редких случаях обнаруживают клетки с гранулярной а-нафтилацетат зстеразой, не ингибируемой NaF. Вироциты имеют высокую активность кислой фосфатазы, лактата, а-глицерофоефата и дегидрогеназ сукцината.
На что может указывать появление мононуклеаров
Атипичные мононуклеары в крови – это один из диагностических показателей при подозрении на ряд вирусных заболеваний. Количество этих элементов повышается при остром течении инфекции, а затем снижается при уменьшении концентрации возбудителя. Расшифровку показателей проводит лечащий врач, и на основании полученных данных назначает либо корректирует схему терапии
Важно понимать, что для постановки точного диагноза общего анализа крови с подсчетом мононуклеаров недостаточно, а для получения полной картины понадобятся дополнительные обследования

Инфекционный мононуклеоз необходимо отличать от гриппа, ОРВИ и других вирусных заболеваний, которые протекают со схожими симптомами
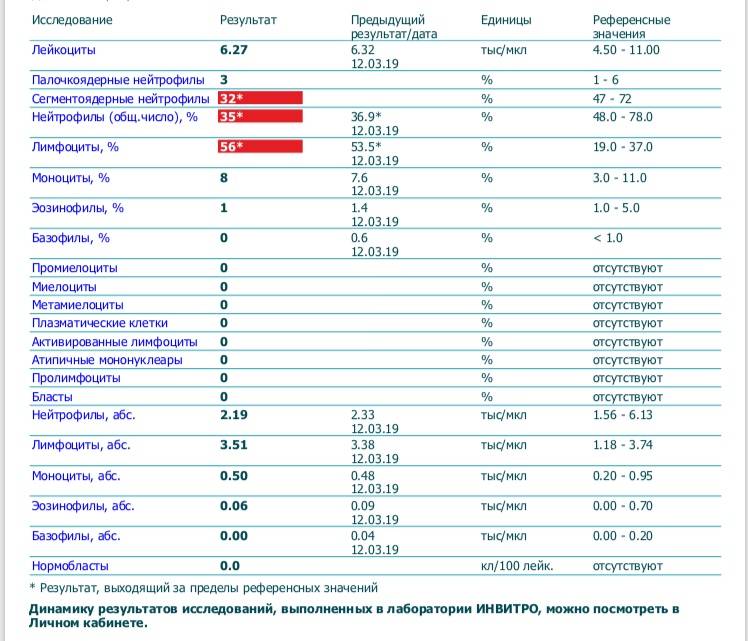
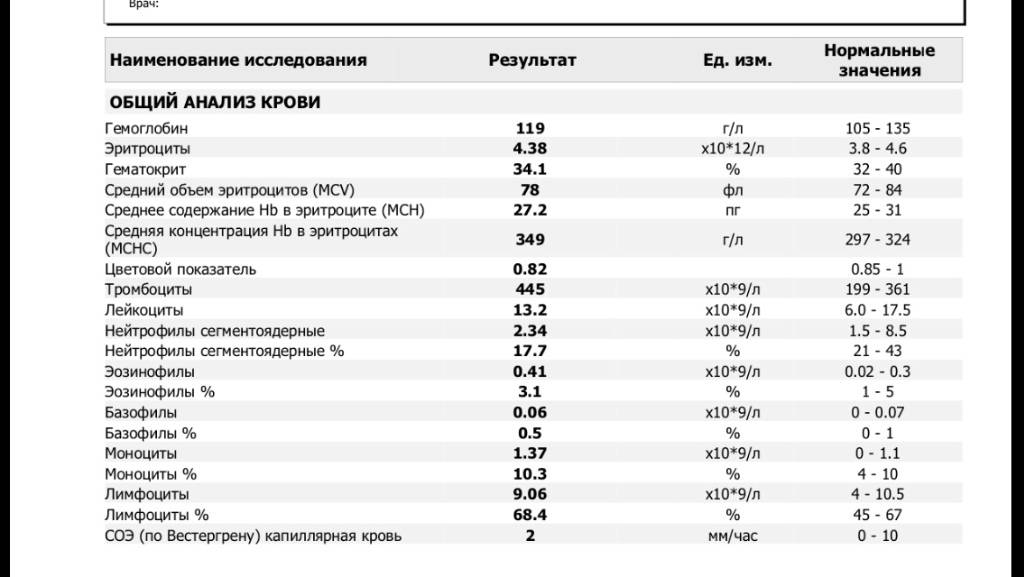
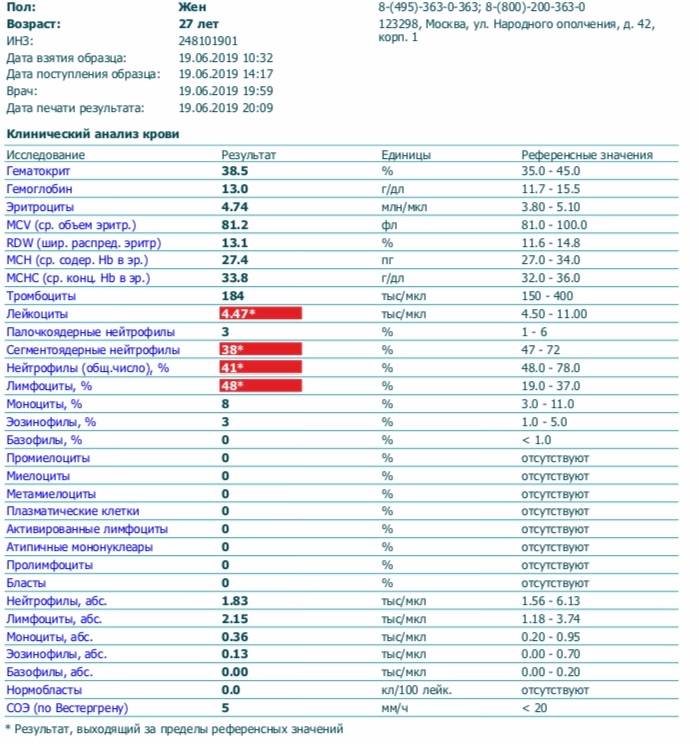
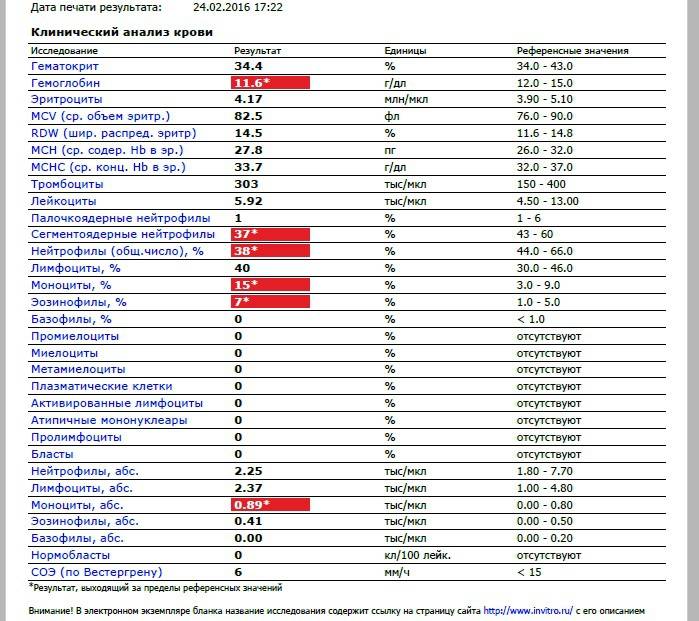
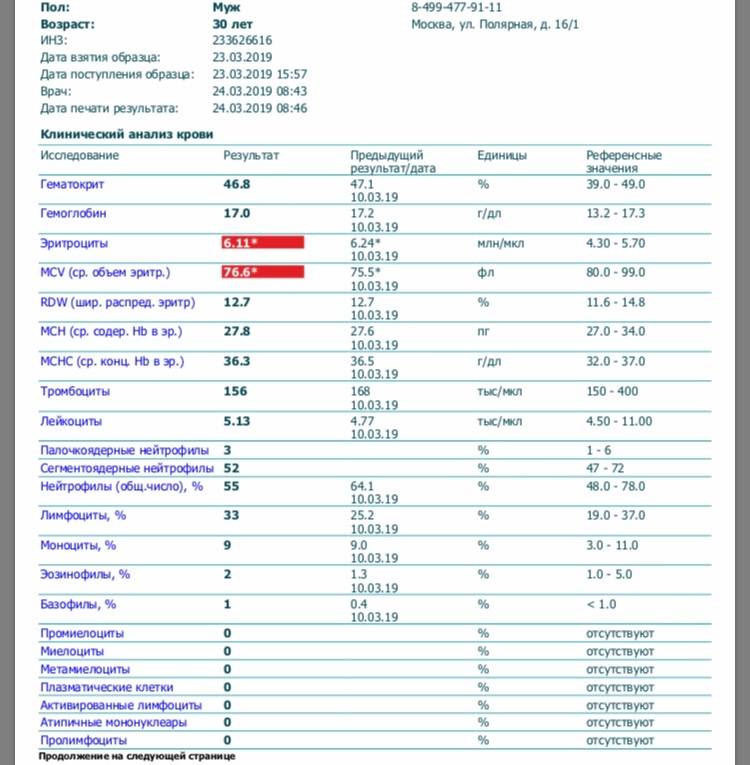
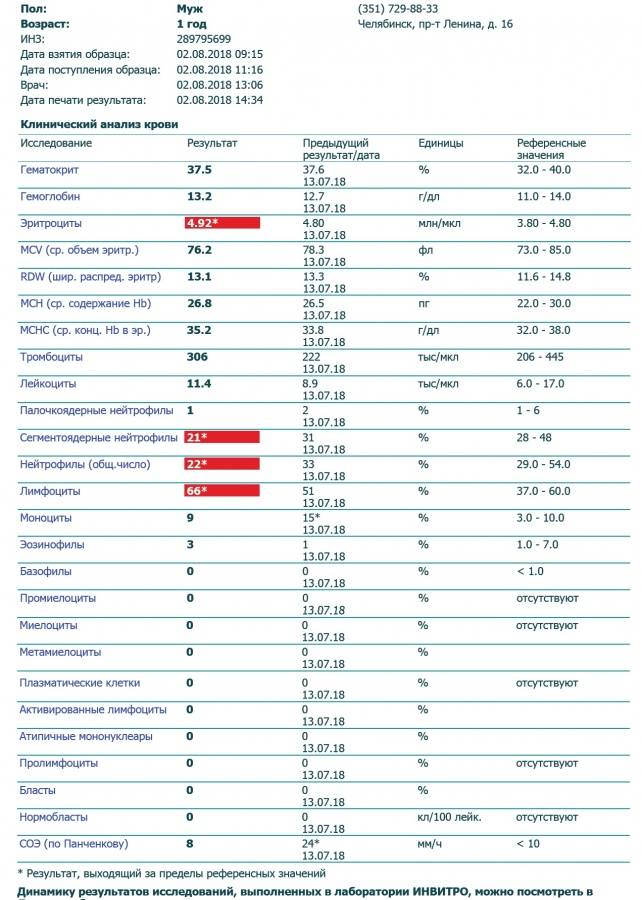
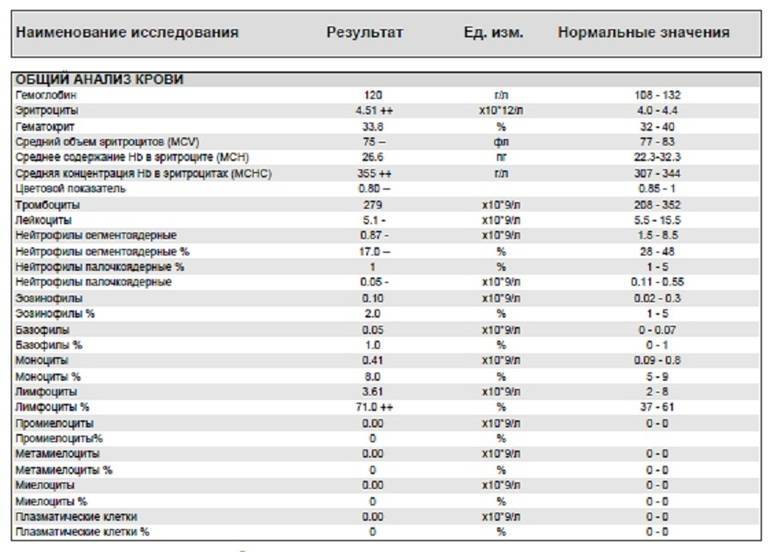
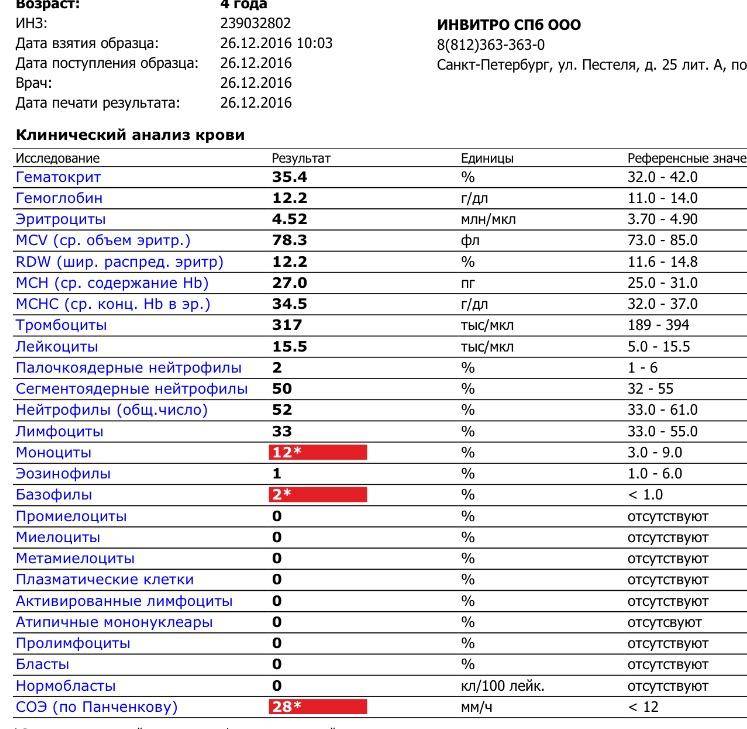
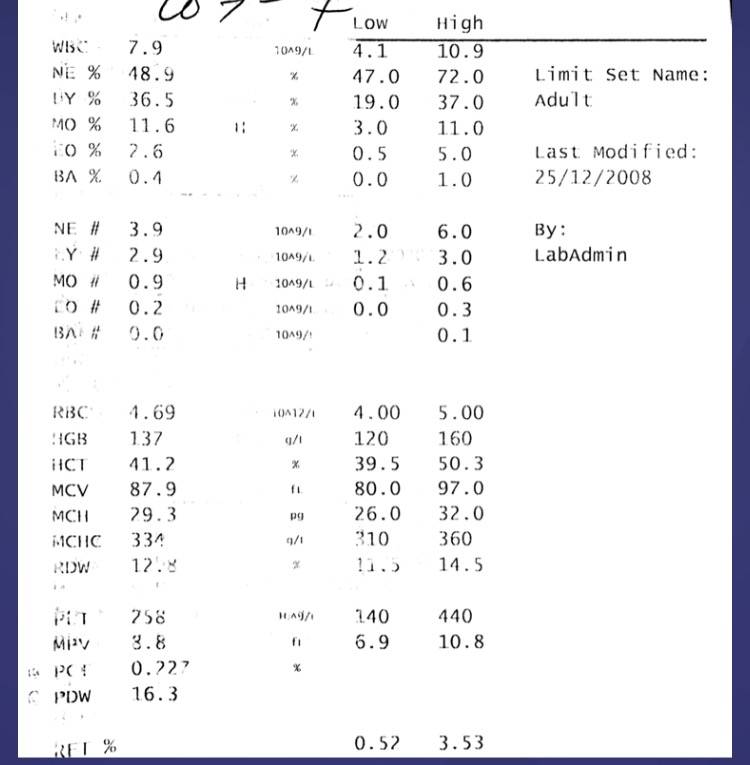
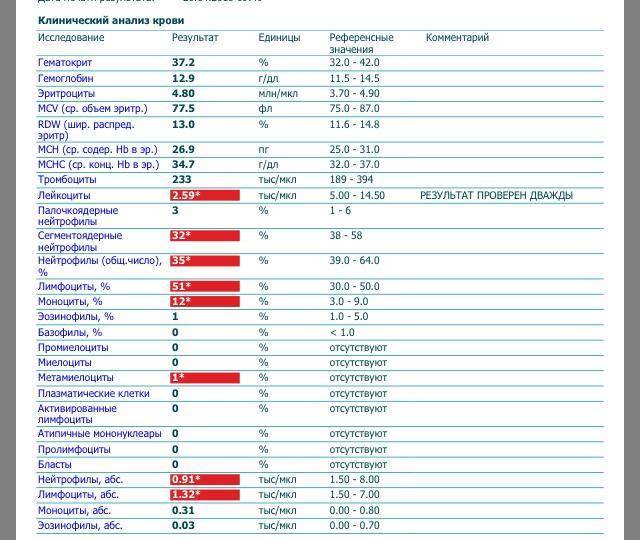
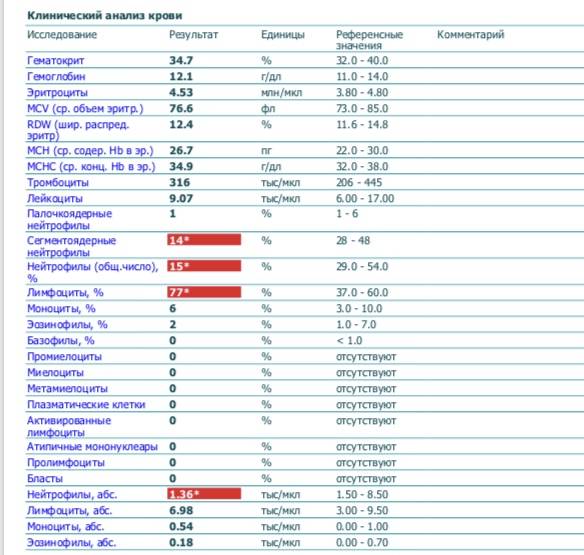
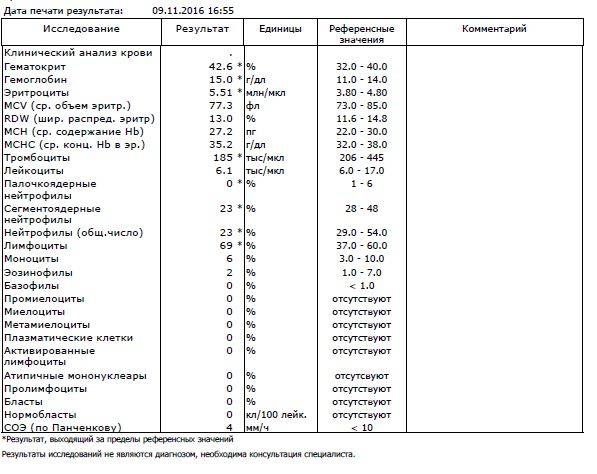
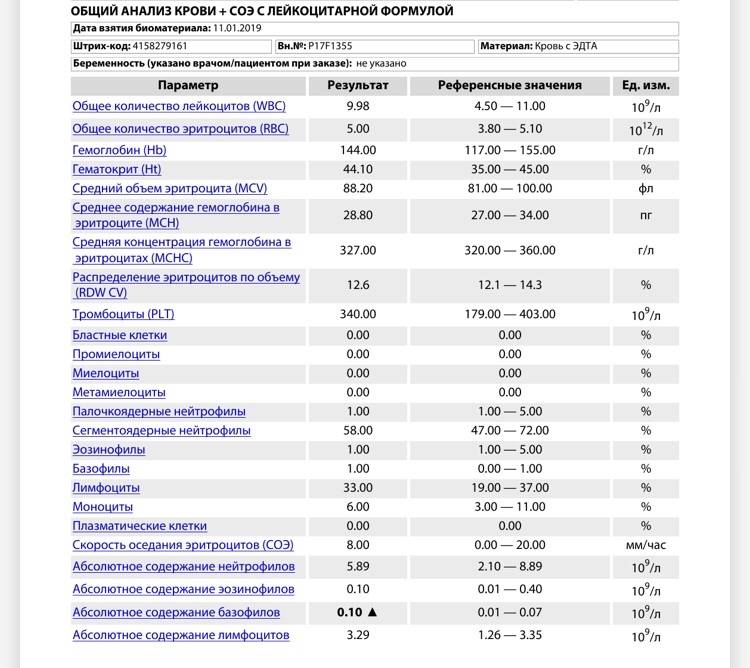
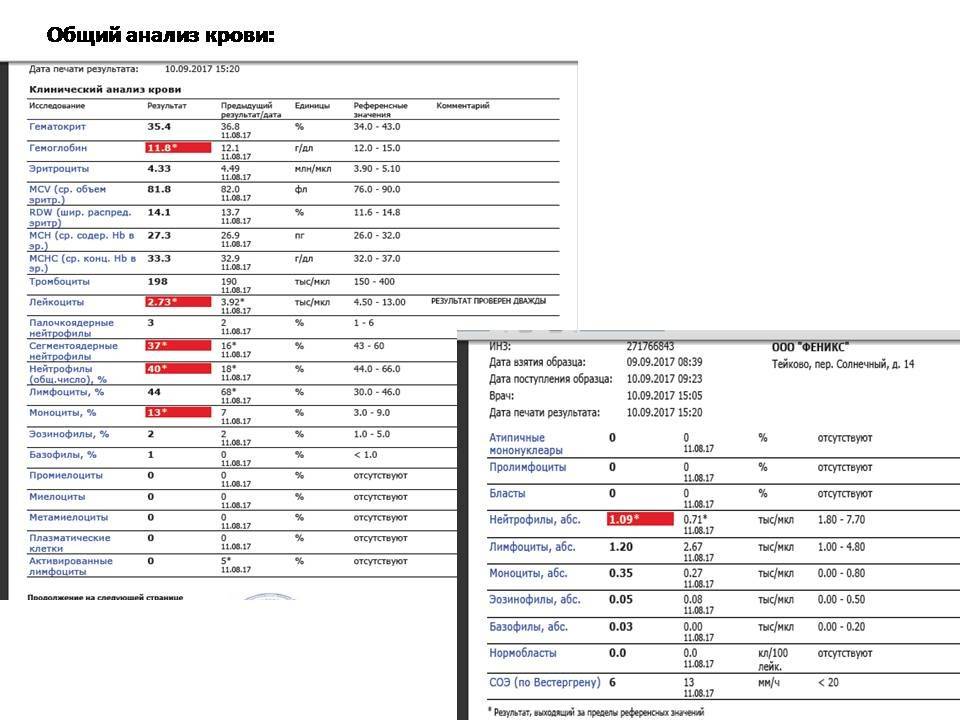
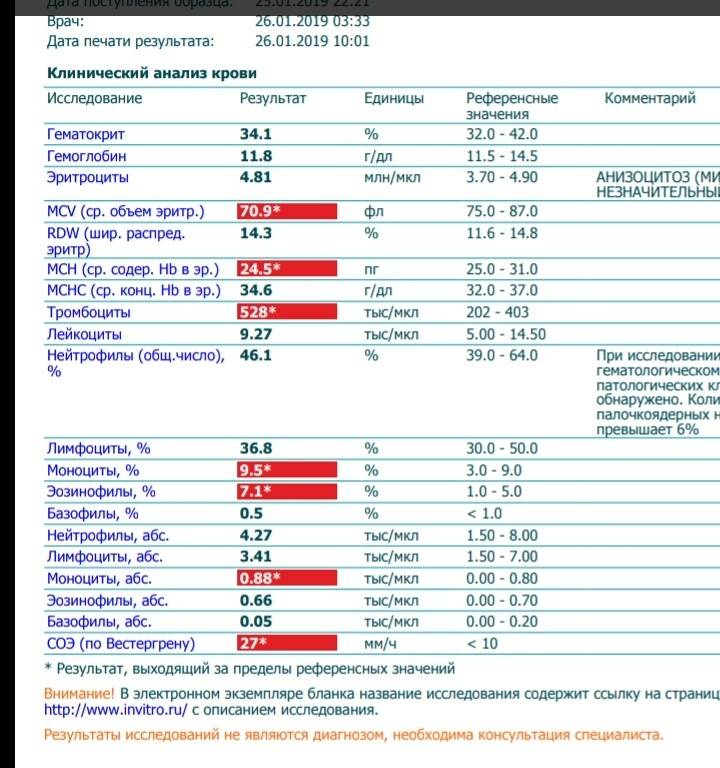
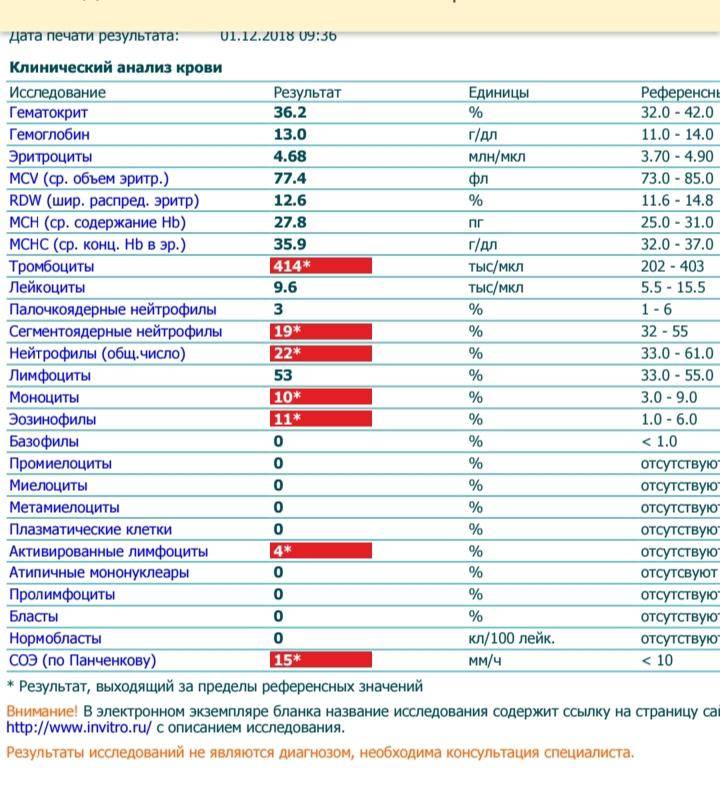
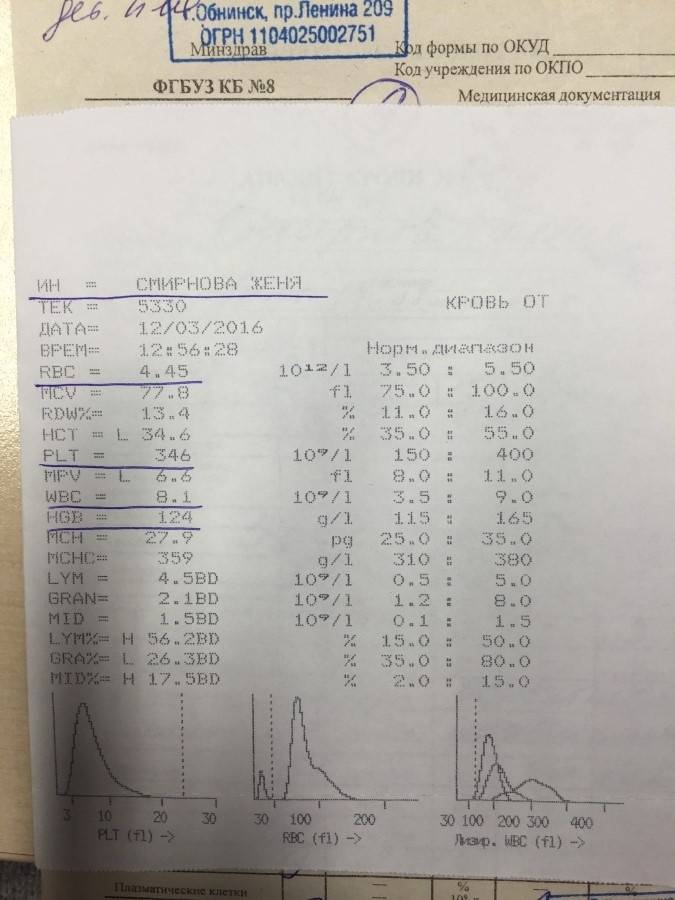
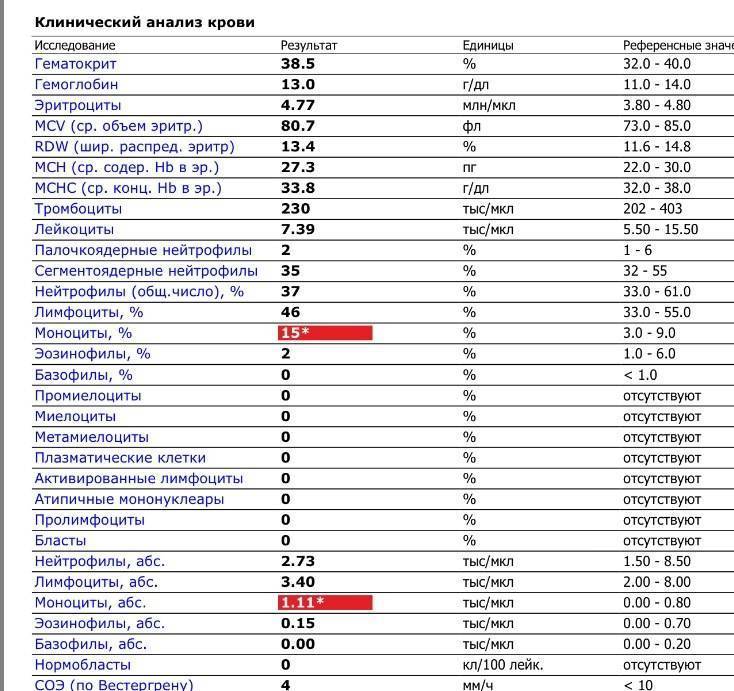
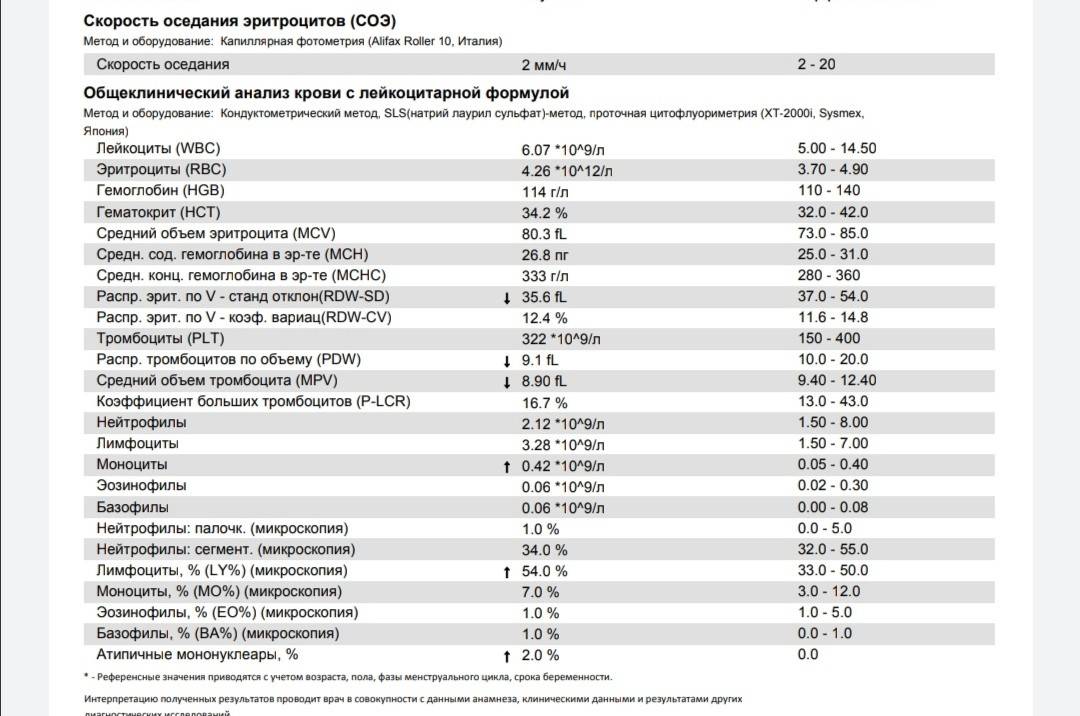
В таблице представлена расшифровка результатов анализов крови и состояния, на которые указывает разное количество атипичных мононуклеаров.
| Количество мононуклеаров в крови | Расшифровка результата |
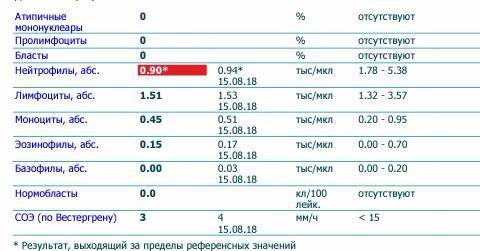
| Менее 1% | Норма для взрослых и детей, возбудители вирусных заболеваний в крови отсутствуют |
| От 1 до 10% | Острое течение вирусной инфекции, в том числе ОРВИ и гриппа, гепатита и других болезней |
| Более 10% | Основной диагностический критерий, который указывает на инфекционный мононуклеоз |
Мононуклеоз – опасное вирусное заболевание, которое чаще проявляется у детей. Его возбудителем становится специфический вирус Эпштейна-Барра. Он передается воздушно-капельным путем, поэтому быстро распространяется в коллективах. Первыми симптомами болезни становятся вялость и слабость, постоянное повышение общей температуры тела. Также наблюдается увеличение видимых лимфоузлов – процесс хорошо заметен в области носоглоточных миндалин. На УЗИ определяется гипертрофия (увеличение) печени и селезенки, поскольку эти органы играют роль в формировании иммунного ответа и снятии интоксикации.
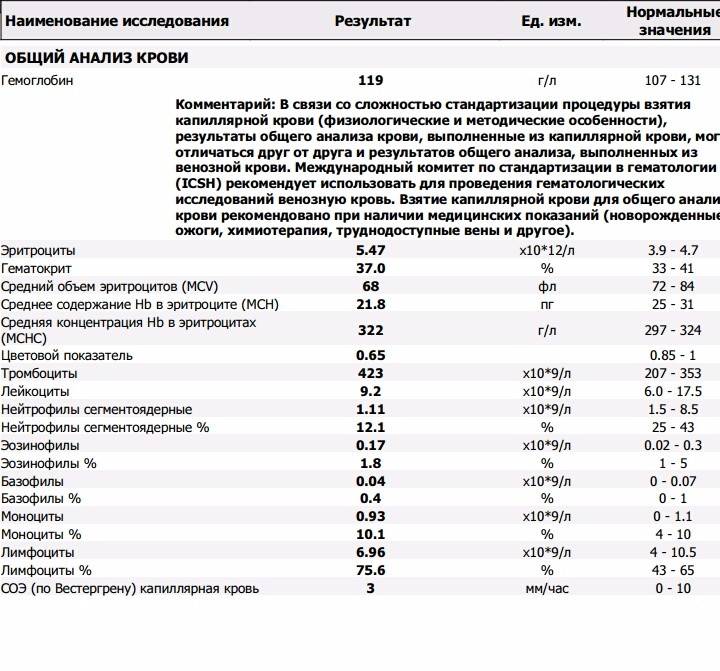
Причины отклонения от нормы
Повышение и понижение ldg может определяться в результате разных заболеваний:
- патологии легких или закупорка их сосудов тромбом;
- злокачественные новообразования;
- атрофия или травмы костей и мышечных тканей;
- инфаркт миокарда с отмиранием среднего слоя сердечной ткани;
- патологическое изменение состава крови с выраженным разрушением эритроцитов;
- нарушение функционирования почек и печени;
- инфекционный мононуклеоз
- патологии щитовидной железы.
Отклонение ldg в клетках от нормальных параметров у беременных женщин, помимо перечисленных причин, может быть в связи с преждевременного отслоения плаценты.
Происхождение клеток
Клетки обладают различными функциями
- Т-киллеры (цитотоксические) – разрушают измененные клетки собственного организма, например, при опухолевой трансформации либо заражении внутриклеточными паразитами;
- Т-хелперы – сигнализируют об обнаружении чужеродных белков другим клетками иммунитета;
- Т-супрессоры – регулируют силу иммунного ответа.
В-лимфоциты образуются и созревают в костном мозге, после чего они выходят в кровяное русло и оседают в лимфоузлах, селезенке для дальнейшей дифференцировки. После контакта с чужеродным белком они активируются, начинают синтезировать защитные антитела — иммуноглобулины. В-лимфоциты обеспечивают обезвреживание возбудителей болезней и способствуют их выведению из организма. Небольшая часть активированных В-лимфоцитов циркулирует в крови годами или пожизненно – они отвечают за иммунную память. Благодаря им в случае повторной встречи с той же самой инфекцией, иммунный ответ развивается в разы быстрее, чем в первый раз. Таким образом, заболевание не развивается вовсе или протекает в легкой форме.
В ответ на воздействие чужеродных белков на иммунную систему происходит активация лимфоцитов. Этот процесс сопровождается увеличением ядра и количества цитоплазмы, так как они вмещают большое количество синтезированных белков.
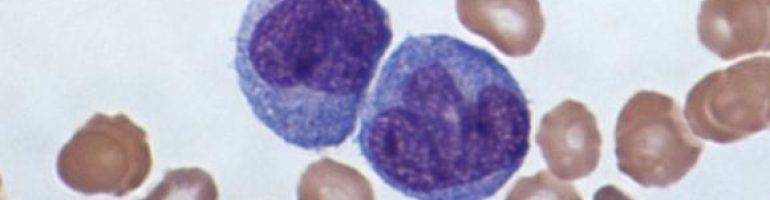
Некоторые вирусы способны напрямую усиливать синтетическую активность лимфоцитов, что приводит к образованию атипичных мононуклеаров. Такие изменения можно обозначить, как крайнюю степень активации лимфоцитов — они увеличивают в размере в 4-5 раз. В мазке крови атипичные мононуклеары выглядят, как клетки с широкой цитоплазмой и относительно небольшим ядром.
Виды
Мононуклеары имеют простое несегментированное ядро, у них отсутствует специфическая зернистость. Существуют следующие виды клеток, которые позволяют говорить про отклонение мононуклеаров, степень тяжести заболевания и эффективность проводимой терапии:
| Название | Описание |
| Лимфоциты | Форменные элементы, в обязанности которых входит клеточный иммунитет. Они вырабатывают антитела, чтобы связывать и убивать патогенные микроорганизмы. То же самое происходит с клетками собственного организма, если они заражены. Лимфоциты также обладают способностью различать раковые клетки в крови и убивать их. |
| Моноциты | Лейкоцитарные клетки, обязанностями которых является иммунный ответ и синтез цитокинов. Они могут отличить поврежденную клетку, патогенную флору или бактерию, пораженную ткань в результате воспаления и обезвредить их. |
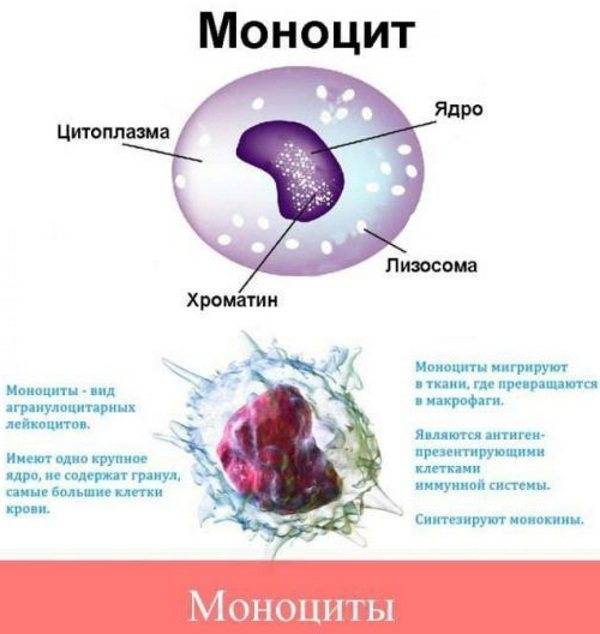
В ходе комплексного обследования определяется уровень этих клеток, которые помогают выявить изменения уровня мононуклеаров. Расшифровать результаты диагностики и установить заболевание поможет врач гематолог.
Как проводится исследование
Для получения данных о МСН в анализе крови осуществляется забор крови из вены. В редких случаях возможно использование капилляров пальца (сейчас практически не используется, так как отличается меньшей точностью и информативностью). Данная процедура выполняется медицинской сестрой или работником лаборатории, имеющим соответствующее образование и лицензию на осуществление этой деятельности. Её длительность составляет не более 5 минут и сопровождается незначительной болезненностью и дискомфортом в месте прокола. Однако неприятные ощущения быстро исчезают, а на месте прокола может остаться небольшой синяк. Лицам, испытывающим страх от вида крови, настоятельно рекомендуется отвернуться и не смотреть на руку до окончания процедуры. Но для предотвращения потери сознания и быстрого введения в чувство в кабинете всегда присутствует ватный диск и нашатырь. Забор крови проводится в несколько последовательных стадий:
- Наложение резинового или тканевого жгута с фиксаторами на предплечье пациента, который должен немного поработать кулаков (несколько раз сжать и разжать руку для лучшего наполнения сосудов).
- Лаборант или медсестра выбирает наиболее подходящую вену и обрабатывает кожу спиртовым тампоном.
- Введение иглы в вену, по которой кровь поступает в шприц или специальную пробирку. Зачастую, набирается не более 5 мл.
- Извлечение иглы и накладывание на место прокола ватки, смоченной в спирте.
Для предотвращения появления кровоподтёков или формирования синяков, пациента просят на несколько минут прижать предплечье к плечу. На этом процедура заканчивается и медицинский работник подписывает пробирку, после чего полученный материал размещается в анализаторе. Его использование даёт возможность в автоматическом режиме подсчитать все виды кровяных клеток, включая эритроциты. Полученные данные отправляются лечащему врачу, после чего начинается расшифровка анализа крови МСН.
Что такое Инфекционный мононуклеоз у детей –
Инфекционный мононуклеоз — многопричинная болезнь, которую вызывают вирусы семейства Herpesviridae. Течение сопровождается ангиной, лихорадкой, увеличением печени и селезенки, полиадепитом. В периферической крови появляются аптипичные мононуклеары.
Согласно международной классификации, бывают такие виды инфекционного мононуклеоза:
- цитомегаловирусный мнононуклеоз;
- мононуклеоз, вызванный гамма-герпетическим вирусом (вирус Эпштейна—Барр);
- инфекционный мононуклеоз другой этиологии;
- инфекционный мононуклеоз неуточненный.
В 50% случаях заболевание вызывается вирусом Эпштейна—Барр, в 25% — цитомегаповирусом, в остальных случаях – герпес-вирусом IV типа. Проявления болезни имеют слабую зависимость от этиологии.
Эпидемиология
Источник инфекции – больные, у которых болезнь проявляется в манифестной или бессимптомной форме, а также вирусовыделители. 70—90% перенесших инфекционный мононуклеоз периодически выделяют вирусы с орофарингеальным секретом.
Вирус находится в носоглотке на протяжении от 2 до 16 месяцев после перенесения болезни. Его можно выявить с помощью смывов. Вирус передается в основном воздушно-капельным путем. Инфекция легко передается через слюну больного человека, потому инфекционный мононуклеоз часто называют «болезнью поцелуев». Дети могут заразиться через игрушки, если на них находится зараженная слюна. Также инфекция передается с донорской кровью, если вирус в ней не был выявлен, и половым путем. Маловероятна, но не исключена передача через воду и еду. Вирус также переходит от матери к плоду.
Инфекция передается быстро и широко благодаря скученности, пользованию общей посудой, постельным бельем. Передавая предметы изо рта в рот, также можно заразиться. Инфекция быстро поселяется в организме, когда снижен общий и шестой иммунитет.
Заболевание циклично, длительность каждой эпидемической волны составляет от 6 до 7 лет. Всплески наблюдаются весной, незначительный подъем уровня заболеваемости припадает на октябрь. Эпидемический процесс прогрессирует в основном за счет стертых и бессимптомных форм болезни. Инфекция поражает в основном мужчин и мальчиков. Самый высокий уровень заболеваемости наблюдается среди дошкольников в детсадах и яслях.
Чаще всего болезнь выражена несвязанными между собой случаями, но эпидемии, как уже было сказано выше, случаются. Стертыми и бессимптомными формами болеют до 40-45% заразившихся.
Классификация
Деление инфекционного мононуклеоза проводят по тяжести, типу и течению. Типичный мононуклеоз сопровождается основными симптомами, такими как увеличение лимфатических узлов, селезенки, печени, атипичные мононуклеары, ангина.
Атипичные формы объединяют стертыe, бессимптомные и висцеральные формы заболевания. По тяжести типичные формы классифицируют на легкие, среднетяжелые и тяжелые. Тяжесть определяют по выраженности интоксикации, увеличению лимфоузлов, характеру поражения ротоглотки и носоглотки, увеличению селезенки и печени. Также берут в учет количество атипичных мононуклеаров в периферической крови. Атипичные формы всегда относят к легким, а висцеральные — к тяжелым. Течение инфекционного мононуклеоза может быть гладким, неосложненным, осложненным и затяжным.
Диагностика при отклонениях от нормы
Основным методом постановки диагноза является общий и биохимический анализ крови. Обследование назначает врач гематолог, учитывая жалобы человека и его состояние
Важно дифференцировать заболевание, поскольку многие симптомы нарушения схожи с другими патологиями (ОРВИ, дифтерия, вирусный гепатит, острый лейкоз)
Кроме лабораторных исследований пациенту назначаются дополнительные методы диагностики, учитывая полученные результаты общего анализа крови:
- ультразвуковое исследование органов брюшной полости (УЗИ);
- компьютерная томография (КТ);
- магнитно-резонансная томография (МРТ);
- рентгенография грудной клетки;
- фиброгастродуоденоскопия (ФГДС).
Для уточнения диагноза, учитывая провоцирующий фактор и сопутствующее заболевание, пациенту может быть назначена биопсия.
Какие симптомы есть у инфекционного мононуклеоза
К сожалению, типичные клинические проявления инфекционного мононуклеоза встречаются редко. В настоящее время преобладает скрытое течение болезни.
Инкубационный период – от 5 до 1,5 мес.
- К типичному течению относится — высокая длительная фебрильная лихорадка(от нескольких дней до 1 мес.), выраженная слабость, боль в горле, выраженная заложенность носа (за счет отека аденоидной ткани), увеличение лимфоузлов, боли в животе (за счет увеличения печени и селезенки), иногда желтуха. При фарингоскопии отмечается гиперемия, отек миндалин, чаще всего на миндалинах определяются налеты.
- При атипичном течении болезни может наблюдаться резко возникшая заложенность носа и/или длительная субфебрильная лихорадка.
Так же инфекционный мононуклеоз часто имеет маску обычного респираторно-вирусного заболевания.
Иногда появляется экзантема (сыпь) пятнисто-папулёзного характера. Она не имеет определённой локализации, не сопровождается зудом и быстро исчезает без лечения, не оставляя изменений на коже.
Спустя 2-3 недели наступает период выздоровления, самочувствие улучшается, исчезают симптомы ангины, часто сохраняется длительная субфебрильная лихорадка, лимфоаденопатия (увеличение лимфоузлов, селезенки и печени) (до 6 мес).
Заболевание может протекать длительно, со сменой периодов обострений и ремиссий, из-за чего его общая продолжительность может затягиваться до 1,5 лет.
Подготовка к анализу
Для определения концентрации атипичных мононуклеаров используется венозная кровь. Точность анализа зависит в том числе от правильности подготовки к исследованию. Для этого пациенту в домашних условиях необходимо соблюдать несколько простых рекомендаций. В противном случае есть риск получения ложного результата и необходимости повторной сдачи венозной крови для исследования.
Подготовка к анализу включает несколько этапов:
- забор крови проводится натощак, поэтому пациенту запрещается принимать пищу за 8 часов до процедуры;
- за час до анализа необходимо исключить алкоголь, кофе, сладкие и газированные напитки, отказаться от курения;
- любые интенсивные физические нагрузки накануне сдачи крови также запрещены;
- по возможности следует прекратить прием препаратов, которые могут повлиять на результат исследований.
Важно: Правильная подготовка к анализу – важное условие получения точного результата. Если нет возможности отменить прием лекарственных препаратов, об этом необходимо уведомить врача
Приобретённая ЦМВ-инфекция
У большинства зараженных протекает без выраженной клиники, в виде субклинической формы либо латентного вирусоносительства. Переход в клинически выраженное заболевание наблюдается при различных нарушениях в работе иммунитета возникающих под воздействием разнообразных факторов риска.
При этом развивается острая приобретенная ЦМВИ, симптомы которой схожи с вирусным гепатитом либо инфекционным мононуклеозом. Может протекать скрытно, выявляется случайно при скрининговом анализе крови на цитомегаловирус.
Еще одна часто встречающаяся форма приобретенной ЦМВ-инфекции – мононуклеозоподобный синдром. Клинические проявления этой формы практически идентичны другому заболеванию, вызванному герпесвирусом Эпштейна-Барра – инфекционному мононуклеозу.
Период инкубации может длиться до 60 дней. Активная фаза заболевания начинается с гриппоподобных симптомов: длительной лихорадки, озноба, выраженных болей в мышцах, суставах, сильной утомляемости. Больные часто жалуются на першение в горле, наблюдается увеличение региональных лимфоузлов, кожные высыпания.
Изредка возможно проявление симптомов гепатита, таких как желтуха. В анализе крови наблюдается увеличение ферментов печени (АлАТ, АсАТ). Возможно развитие пневмонии, вероятность поражения легких составляет 5-6%.
Длительность заболевания может составлять до 1-2 месяцев, после чего у большинства больных происходит полное выздоровление. Некоторые симптомы сохраняются дольше, например, увеличенные лимфоузлы могут сохраняться на срок до полугода.